Apidra 100 Unidades/Ml, Solucion Inyectable En Vial
ANEXO I
FICHA TÉCNICA O RESUMEN DE LAS CARACTERÍSTICAS DEL PRODUCTO
NOMBRE DEL MEDICAMENTO
1.
Apidra 100 Unidades/ml solución inyectable en un vial
2. COMPOSICIÓN CUALITATIVA Y CUANTITATIVA
Cada ml contiene 100 Unidades de insulina glulisina (equivalente a 3,49 mg).
Cada vial contiene 10 ml de solución inyectable, equivalente a 1000 Unidades. Insulina glulisina se obtiene por tecnología de ADN recombinante en Escherichia coli. Para consultar la lista completa de excipientes, ver sección 6.1.
3. FORMA FARMACÉUTICA
Solución inyectable en un vial.
Solución acuosa, incolora y transparente.
4. DATOS CLÍNICOS 4.1. Indicaciones terapéuticas
Tratamiento de diabetes mellitus en adultos, adolescentes y niños a partir de los 6 años, cuando se precise tratamiento con insulina.
4.2 Posología y forma de administración
Posología
La potencia de este medicamento se establece en unidades. Estas unidades son exclusivas de Apidra y no son las mismas que las UI o las unidades utilizadas para expresar la potencia de otros análogos de insulina (ver sección 5.1).
Apidra debe utilizarse en regímenes que incluyen una insulina de acción prolongada o intermedia o un análogo de insulina basal y puede utilizarse con agentes hipoglucémicos orales.
La dosis de Apidra debe ser ajustada de forma individual.
Poblaciones especiales
Insuficiencia renal
Las propiedades farmacocinéticas de la insulina glulisina generalmente se mantienen en pacientes con insuficiencia renal. Sin embargo en caso de insuficiencia renal, las necesidades de insulina podrían reducirse (ver sección 5.2).
Insuficiencia hepática
En pacientes con disminución de la función hepática, las propiedades farmacocinéticas de la insulina glulisina no han sido investigadas. En pacientes con insuficiencia hepática, las necesidades de insulina podrían disminuir debido a la reducida capacidad para la gluconeogénesis y el reducido metabolismo de insulina.
Pacientes de edad avanzada
Existen datos farmacocinéticos limitados en pacientes de edad avanzada con diabetes mellitus. El deterioro de la función renal podría llevar a una disminución de las necesidades de insulina.
Población pediátrica
No existe información clínica suficiente sobre el uso de Apidra en niños menores de 6 años.
Forma de administración
Vía intravenosa
Apidra puede administrarse por vía intravenosa. Debe ser administrado por profesionales sanitarios. Apidra no debe mezclarse con glucosa o solución de Ringer ni con ninguna otra insulina.
Vía subcutánea
Apidra debe administrarse mediante inyección subcutánea poco tiempo (0-15 minutos) antes o después de las comidas o mediante bomba de perfusión continua subcutánea.
Apidra debe administrarse subcutáneamente en la pared abdominal, muslo o deltoide o por perfusión continua en la pared abdominal. Los lugares de inyección y perfusión dentro de un área de inyección (abdomen, muslo o deltoide) deben alternarse de una inyección a otra. La velocidad de absorción y consecuentemente el comienzo y la duración de acción, pueden verse afectados por el lugar de inyección, el ejercicio y otras variables. La inyección subcutánea en la pared abdominal asegura una absorción un poco más rápida que en los otros lugares de inyección (ver sección 5.2).
Debe tenerse precaución para no atravesar un vaso sanguíneo. Después de la inyección, no debe masajearse el lugar de inyección. Los pacientes deben ser educados en técnicas de inyección adecuadas.
Mezcla con insulinas
Cuando de administre como inyección subcutánea, Apidra no debe mezclarse con otros medicamentos salvo insulina humana NPH.
Para más detalles sobre la manipulación, ver sección 6.6.
Perfusión continua subcutánea de insulina
Apidra se puede utilizar en Perfusión Continua Subcutánea de Insulina (PCSI), en sistemas de bomba adecuados para la perfusión de insulina con catéteres y reservorios adecuados. Los pacientes que utilizan PCSI deben ser instruidos de manera clara en el uso del sistema de bomba.
El dispositivo de perfusión y el reservorio utilizados con Apidra deben cambiarse al menos cada 48 horas utilizando una técnica aséptica. Estas instrucciones pueden diferir de las instrucciones generales del manual de la bomba. Cuando se use Apidra, es importante que los pacientes sigan las instrucciones específicas para Apidra. El no seguir las instrucciones específicas para Apidra podría conducir a reacciones adversas graves.
Cuando se utilice con una bomba de perfusión de insulina, Apidra no debe mezclarse con disolventes o ninguna otra insulina.
Los pacientes que se administran Apidra en PCSI deben tener disponible un sistema alternativo de administración de insulina en caso de fallo del sistema de bomba.
Hipersensibilidad al principio activo o a alguno de los excipientes incluidos en la sección 6.1. Hipoglucemia.
4.4 Advertencias y precauciones especiales de empleo
En un paciente el cambio a otro tipo o marca de insulina debe realizarse bajo estricta supervisión médica. Cambios en la concentración, marca (fabricante), tipo (regular, neutral protamine Hagedorn [NPH], lenta, acción prolongada, etc.), origen (animal, humano, análogo de insulina humana) y/o método de fabricación podría dar lugar a la necesidad de un cambio en la dosis. El tratamiento antidiabético oral concomitante puede presentar la necesidad de un ajuste.
Hiperglucemia
La utilización de dosis inadecuadas o la interrupción del tratamiento especialmente en diabéticos insulino-dependientes, podría dar lugar a una hiperglucemia o cetoacidosis diabética; condiciones que son potencialmente letales.
Hipoglucemia
El tiempo de aparición de una hipoglucemia depende del perfil de acción de las insulinas utilizadas y por lo tanto, podría cambiar cuando se cambie el régimen de tratamiento.
Las condiciones que podrían hacer que los primeros síntomas de aviso de una hipoglucemia sean diferentes o menos pronunciados, incluyen diabetes de larga duración, terapia insulínica intensiva, neuropatía diabética, medicamentos como beta bloqueantes o después de pasar de una insulina de origen animal a una insulina humana.
También podría ser necesario un ajuste de la dosis si los pacientes incrementan la actividad física o si hacen un cambio en su plan de comidas habitual. El ejercicio realizado inmediatamente después de una comida podría incrementar el riesgo de hipoglucemia.
En comparación con la insulina humana soluble, si la hipoglucemia aparece después de una inyección con análogos de acción rápida, esta podría aparecer antes.
Reacciones hipoglucémicas o hiperglucémicas no tratadas pueden causar pérdida de conocimiento, coma o muerte.
Las necesidades de insulina podrían alterarse durante una enfermedad o trastornos emocionales.
Errores de medicación
Se han notificado errores de medicación, en los cuales se han administrado de forma accidental otras insulinas, en particular insulinas de acción prolongada, en lugar de insulina glulisina. Se debe comprobar siempre la etiqueta de insulina antes de cada inyección para evitar errores de medicación entre insulina glulisina y otras insulinas.
Perfusión continua subcutánea de insulina
El mal funcionamiento de la bomba de insulina o del dispositivo de perfusión o errores en el manejo pueden conducir rápidamente a hiperglucemia, cetosis y cetoacidosis diabética. Es necesaria la rápida identificación y corrección de la causa de la hiperglucemia o cetosis o cetoacidosis diabética.
Se han notificado casos de cetoacidosis diabética cuando se ha administrado Apidra en perfusión continua subcutánea de insulina con un sistema de bomba. La mayoría de los casos estaban relacionados con errores en el manejo o con un fallo del sistema de bomba.
Temporalmente, se pueden requerir inyecciones subcutáneas con Apidra. Los pacientes que utilizan un tratamiento con bombas de perfusión continua subcutánea de insulina deben de ser instruidos para administrar inyecciones de insulina y tener un sistema alternativo de administración de insulina disponible en caso de fallo del sistema de bomba (ver sección 4.2 y 4.8).
Excipientes
Este medicamento contiene menos de 1 mmol (23 mg) de sodio por dosis, por lo que se considera esencialmente “exento de sodio”.
Apidra contiene metacresol, que puede causar reacciones alérgicas.
Combinación de Apidra con pioglitazona
Se han notificado casos de insuficiencia cardíaca cuando se utiliza pioglitazona en combinación con insulina, sobre todo en pacientes con factores de riesgo para el desarrollo de insuficiencia cardíaca. Esto deberá tenerse en cuenta si se considera el tratamiento con la combinación de pioglitazona y Apidra. Si se usa esta combinación, se deben observar a los pacientes por si aparecen signos y síntomas de insuficiencia cardíaca, aumento de peso y edema. Se debe interrumpir el tratamiento con pioglitazona si se produce cualquier deterioro de los síntomas cardíacos.
4. 5 Interacción con otros medicamentos y otras formas de interacción
No se han realizado estudios sobre interacciones farmacocinéticas. En base al conocimiento empírico sobre medicamentos similares, no es probable que aparezcan interacciones farmacocinéticas clínicamente relevantes.
Existe un número de sustancias que afectan al metabolismo de la glucosa por lo que podría requerir el ajuste de la dosis de insulina glulisina y particularmente una estrecha monitorización.
Las sustancias que podrían aumentar la actividad reductora del nivel de glucosa en sangre e incrementar la susceptibilidad a una hipoglucemia son los medicamentos antidiabéticos orales, los inhibidores de la enzima convertidora de angiotensina (ECA), disopiramida, fibratos, fluoxetina, inhibidores de la monoamino oxidasa (IMAO), pentoxifilina, propoxifeno, salicilatos y antibióticos sulfonamidas.
Las sustancias que podrían disminuir la actividad reductora del nivel de glucosa en sangre incluyen corticoides, danazol, diazóxido, diuréticos, glucagón, isoniazida, derivados de la fenotiazina, somatropina, medicamentos simpaticomiméticos (por ejemplo: epinefrina [adrenalina], salbutamol, terbutalina), hormonas tiroideas, estrógenos, progestágenos (por ejemplo: anticonceptivos orales), inhibidores de la proteasa y medicamentos antipsicóticos atípicos (por ejemplo: olanzapina y clozapina).
Los beta-bloqueantes, clonidina, sales de litio o alcohol podrían potenciar o debilitar la actividad reductora del nivel de glucosa en sangre de la insulina. La pentamidina podría causar hipoglucemia que algunas veces podría ir seguida de una hiperglucemia.
Además, bajo la influencia de medicamentos simpaticolíticos como los beta-bloqueantes, clonidina, guanetidina y reserpina, los signos de una contra-regulación adrenérgica podrían atenuarse o no aparecer.
Embarazo
No hay datos o éstos son limitados (datos en menos de 300 embarazos) relativos al uso de insulina glulisina en mujeres embarazadas.
Los estudios sobre reproducción animal no han revelado ninguna diferencia entre insulina glulisina e insulina humana con respecto al embarazo, desarrollo embrio/fetal, parto o desarrollo postnatal (ver sección 5.3).
Debería prestarse atención en la prescripción a mujeres embarazadas. Es fundamental una monitorización cuidadosa del control de glucemia.
En pacientes con diabetes pre-existente o gestacional es fundamental mantener un buen control metabólico durante todo el embarazo. Las necesidades de insulina podrían disminuir durante el primer trimestre, y generalmente incrementarse durante el segundo y tercer trimestre. Inmediatamente después del parto, las necesidades de insulina disminuyen rápidamente.
Lactancia
No se sabe si insulina glulisina se excreta en leche humana, pero por lo general la insulina no pasa a la leche materna y no se absorbe después de la administración oral.
Las madres lactantes podrían necesitar ajustes en la dosis de insulina y la dieta.
Fertilidad
Los estudios de reproducción en animales con insulina glulisina no han revelado ningún efecto adverso sobre la fertilidad.
4.7 Efectos sobre la capacidad para conducir y utilizar máquinas
La capacidad del paciente para concentrarse y reaccionar podría verse afectada como resultado de una hipoglucemia o hiperglucemia o, por ejemplo, como resultado de un defecto visual. Esto podría suponer un riesgo en aquellas situaciones donde estas capacidades son de especial importancia (por ejemplo: conducir un coche o manejar máquinas).
Debe advertirse a los pacientes de que tomen precauciones para evitar una hipoglucemia mientras conducen. Esto es especialmente importante en aquellas personas que tienen un conocimiento reducido o no tienen conocimiento de los síntomas de aviso de una hipoglucemia, o tienen episodios frecuentes de hipoglucemia. En estas circunstancias debe considerarse la conveniencia de conducir.
Resumen del perfil de seguridad
La hipoglucemia, la reacción adversa más frecuente de la terapia con insulina, podría ocurrir si la dosis de insulina es demasiado alta en relación con las necesidades de insulina.
Lista tabulada de reacciones adversas
A continuación se adjuntan las siguientes reacciones adversas procedentes de estudios clínicos según la clasificación por órganos y sistemas y en orden decreciente de incidencia (muy frecuentes: >1/10; frecuentes: >1/100 a <1/10; poco frecuentes: >1/1.000 a <1/100; raras: >1/10.000 a <1/1.000; muy raras: <1/10.000); frecuencia no conocida (no puede estimarse a partir de los datos disponibles).
Las reacciones adversas se presentan en orden decreciente de gravedad dentro de cada intervalo de frecuencia.
|
Clasificación de órganos del sistema MedDRA |
Muy frecuentes |
Frecuentes |
Poco frecuentes |
Raras |
No conocida |
|
Trastorno del metabolismo y de la nutrición |
Hipoglucemia |
Hiperglucemia (potencialmente conduce a una cetoacidosis diabética(1)) | |||
|
Trastornos de la piel y del tejido |
Reacciones en el lugar de la |
Lipodistrofia |
|
Clasificación de órganos del sistema MedDRA |
Muy frecuentes |
Frecuentes |
Poco frecuentes |
Raras |
No conocida |
|
subcutáneo |
inyección Reacciones de hipersensibilidad local | ||||
|
Trastornos generales y alteraciones en el lugar de administración |
Reacciones sistémicas de hipersensibilid ad | ||||
|
(1) La mayoría de los casos estaban relacionados con errores en el manejo o fallo del sistema de bomba cuando se usó Apidra en PCSI. | |||||
Descripción de las reacciones adversas seleccionadas
Trastornos del metabolismo y de la nutrición
Los síntomas de una hipoglucemia normalmente aparecen de repente. Estos podrían incluir sudores fríos, piel pálida y fría, fatiga, nerviosismo o temblor, ansiedad, cansancio inusual o debilidad, confusión, dificultad de concentración, somnolencia, hambre excesiva, cambios en la visión, dolor de cabeza, náuseas y palpitaciones. La hipoglucemia puede llegar a ser severa y podría llevar a pérdida de conocimiento y/o convulsiones que podrían dar como resultado, deterioro temporal o permanente de la función del cerebro o incluso muerte.
Se han notificado casos de hiperglucemia con Apidra cuando se usó en PCSI (ver sección 4.4) que ha conducido a una Cetoacidosis Diabética (CAD); la mayoría de los casos estaban relacionados con errores en el manejo o con un fallo del sistema de bomba. El paciente debe seguir siempre las instrucciones específicas de Apidra y tener siempre acceso a un sistema de administración de insulina alternativo en caso de fallo del sistema de bomba.
Trastornos de la piel y del tejido subcutáneo
Las reacciones de hipersensibilidad local (enrojecimiento, hinchazón y picor en el lugar de inyección) podrían ocurrir durante el tratamiento con insulina. Estas reacciones generalmente son transitorias y normalmente desaparecen durante el tratamiento continuado.
Podría aparecer lipodistrofia en el lugar de inyección como consecuencia de un error en la rotación de los lugares de inyección dentro de un área.
Trastornos generales y alteraciones en el lugar de administración
Las reacciones sistémicas de hipersensibilidad podrían incluir urticaria, opresión torácica, disnea, dermatitis alérgica y prurito. Los casos graves de alergia generalizada que incluyen una reacción anafiláctica pueden causar la muerte.
Notificación de sospechas de reacciones adversas
Es importante notificar sospechas de reacciones adversas al medicamento tras su autorización. Ello permite una supervisión continuada de la relación beneficio/riesgo del medicamento. Se invita a los profesionales sanitarios a notificar las sospechas de reacciones adversas a través del sistema nacional de notificación incluido en el Anexo V.
Síntomas
Podría aparecer hipoglucemia como resultado de un exceso de la actividad de la insulina relacionada con la ingesta de comida y el gasto de energía.
No existen datos disponibles específicos de sobredosis con insulina glulisina. Sin embargo, la hipoglucemia podría desarrollarse en etapas consecutivas.
Tratamiento
Los episodios de hipoglucemia leves pueden tratarse mediante la administración oral de glucosa o productos con azúcar. Por ello se recomienda que el paciente diabético siempre lleve terrones de azúcar, caramelos, galletas o zumo de fruta azucarado.
Los episodios de hipoglucemia graves, cuando los pacientes pierden la conciencia, pueden tratarse con glucacón (0,5 mg a 1 mg) administrado por vía intramuscular o subcutánea por una persona que haya recibido las instrucciones adecuadas, o con glucosa administrada por vía intravenosa por un profesional sanitario. También se debe administrar glucosa por vía intravenosa, si el paciente no responde al glucagón después de 10 a 15 minutos.
Después de recobrar el conocimiento, se recomienda la administración oral de carbohidratos al paciente para evitar una recaída.
Después de la inyección de glucagón, el paciente debería monitorizarse en un hospital para encontrar la causa de esta hipoglucemia grave y prevenir otros episodios similares.
5. PROPIEDADES FARMACOLÓGICAS
5.1 Propiedades farmacodinámicas
Grupo farmacoterapéutico: Fármacos usados en diabetes, insulinas y análogos para inyección, de acción rápida. Código ATC: A10AB06
Mecanismo de acción
Insulina glulisina es un análogo de insulina humana recombinante que es equipotente a la insulina humana regular. Insulina glulisina tiene un comienzo de acción más rápido y una duración de acción más corta que la insulina humana regular.
La actividad principal de las insulinas y análogos de insulina, donde se incluye la insulina glulisina, es la regulación del metabolismo de la glucosa. Las insulinas reducen los niveles de glucosa en sangre mediante la estimulación de la captación de la glucosa periférica, especialmente del músculo esquelético y la grasa, y por inhibición de la producción de la glucosa hepática. La insulina inhibe la lipólisis en el adipocito, inhibe la proteólisis y aumenta la síntesis de proteínas.
Estudios en voluntarios sanos y en pacientes con diabetes demostraron que la insulina glulisina tiene un comienzo de acción más rápido y una duración de acción más corta que la insulina humana regular cuando se administra subcutáneamente. Cuando la insulina glulisina se inyecta subcutáneamente, la actividad reductora de glucosa empezaría a los 10-20 minutos. Después de la administración intravenosa, se observaron un inicio más rápido y una duración de acción más corta, así como un mayor pico de respuesta en comparación con la administración subcutánea. Las actividades reductoras de glucosa de la insulina glulisina y de la insulina humana regular son equipotentes cuando se administran por vía intravenosa. Una unidad de insulina glulisina tiene la misma actividad reductora de glucosa que una unidad de insulina humana regular.
Proporcionalidad de la dosis
En un estudio con 18 sujetos varones, con diabetes mellitus tipo 1, de edades comprendidas entre 21 y 50 años, la insulina glulisina demostró un efecto reductor de glucosa proporcional a la dosis, en el rango de dosis terapeútica relevante de 0,075 a 0,15 Unidades/kg y un efecto reductor de glucosa menor que el incremento proporcional con 0,3 Unidades/kg o más, como la insulina humana.
Insulina glulisina tiene un efecto aproximadamente dos veces más rápido que la insulina humana regular y completa el efecto reductor de glucosa aproximadamentes 2 horas antes que la insulina humana regular.
Un estudio fase I en pacientes con diabetes mellitus tipo 1 evaluó los perfiles reductores de glucosa de la insulina glulisina y de la insulina humana regular, administradas subcutáneamente a dosis de 0,15 Unidades/kg, a diferentes tiempos en relación con una comida estándar de 15 minutos. Los datos indicaron que la insulina glulisina administrada 2 minutos antes de la comida, aporta un control glucémico postprandial similar al aportado por la insulina humana regular administrada 30 minutos antes de la comida. La insulina glulisina administrada 2 minutos antes de la comida proporciona un mejor control postprandial que la insulina humana regular administrada 2 minutos antes de la comida. La insulina glulisina administrada 15 minutos después de comenzar la comida proporciona un control glucémico similar al de la insulina humana regular administrada 2 minutos antes de la comida (ver figura 1).
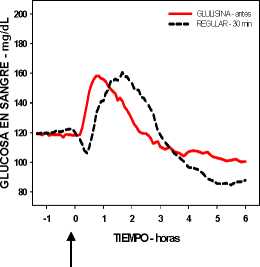
Figura 1A
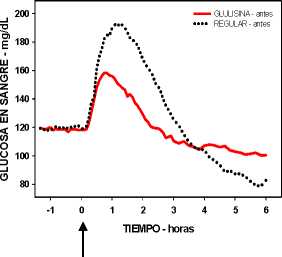
Figura 1B
200
180 -
160
140
120
100
80
i:
ij
+Js
GLULISINA - después REGULAR - artes
V
TIEMPO - horas
Figura 1C
Figura 1: Media del efecto reductor de glucosa a las 6 horas en 20 pacientes con diabetes tipo 1. Insulina glulisina administrada 2 minutos (preGLULISINA) antes del comienzo de una comida, comparada con la insulina humana regular administrada 30 minutos (REGULAR 30 min) antes del comienzo de la comida (figura 1A), y comparada con la insulina humana regular administrada 2 minutos (preREGULAR) antes de una comida (figura 1B). Insulina glulisina administrada 15 minutos (postGLULISINA) después del comienzo de la comida, comparada con la insulina humana regular administrada 2 minutos (preREGULAR) antes del comienzo de la comida (figura 1C). En el eje de las x, cero (la fecha) es el comienzo de una comida de 15 minutos.
Obesidad
Un estudio fase I realizado con insulina glulisina, lispro e insulina humana regular en una población de pacientes obesos, ha demostrado que la insulina glulisina mantiene sus propiedades de acción rápida. En este estudio, el tiempo hasta el 20% del total del AUC y el AUC (0-2h) que representa la actividad reductora de glucosa inicial, fueron respectivamente de 114 minutos y 427 mg/kg para la insulina glulisina, 121 minutos y 354 mg/kg para lispro, y 150 minutos y 197 mg/kg para la insulina humana regular (ver figura 2).
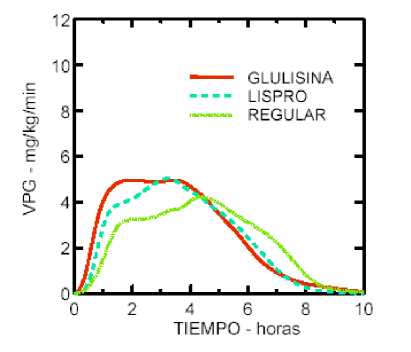
Figura 2: velocidad de perfusión de glucosa (VPG) después de una inyección subcutánea de 0,3 Unidades/kg de insulina glulisina (GLULISINA) o insulina lispro (LISPRO) o insulina humana regular (REGULAR) en una población de pacientes obesos.
Otro estudio fase I con insulina glulisina e insulina lispro en una población no diabética de 80 sujetos, con un amplio rango de índices de masa corporal (18-46 kg/m2), ha demostrado que la acción rápida se mantiene generalmente en un amplio rango de índices de masa corporal (IMC), mientras que el efecto reductor de glucosa total, disminuye cuando aumenta la obesidad.
La media total del AUC de la VPG entre 0-1 hora fue 102±75 mg/kg y 158±100 mg/kg con 0,2 y 0,4 Unidades/kg de insulina glulisina respectivamente, y 83,1±72,8 mg/kg y 112,3±70,8 mg/kg con 0,2 y 0,4 Unidades/kg de insulina lispro respectivamente.
Un estudio fase I en 18 pacientes obesos con diabetes mellitus tipo 2 (IMC entre 35 y 40 kg/ m2) con insulina glulisina e insulina lispro [90% IC: 0,81, 0,95 (p=<0,01)], ha demostrado que la insulina glulisina controla eficazmente las excursiones diurnas post-prandiales de glucemia.
Eficacia y seguridad clínica
Diabetes mellitus tipo I - Adultos
En un estudio clínico fase III de 26 semanas que compara insulina glulisina con insulina lispro administradas subcutáneamente poco tiempo (0-15 minutos) antes de una comida en pacientes con diabetes mellitus tipo I que usaban insulina glargina como insulina basal, la insulina glulisina fue comparable a la insulina lispro durante el control glucémico tal y como lo reflejan los cambios en la hemoglobina glicosilada (expresada como HbAJc equivalente) desde el punto basal hasta el punto final. Se observaron valores auto-controlados de glucosa en sangre, comparables. Con insulina glulisina no se necesitaron incrementos en la dosis de insulina basal, en contraste con insulina lispro.
Un estudio clínico fase III de 12 semanas realizado en pacientes con diabetes mellitus tipo 1 que recibían insulina glargina como terapia basal, indica que la administración de insulina glulisina inmediatamente después de la comida proporciona una eficacia comparable a la de la insulina glulisina administrada inmediatamente antes de la comida (0-15 minutos) o la insulina regular (30-45 minutos).
En la población por protocolo hubo una reducción de GHb muy significativa en el grupo de glulisina administrada antes de las comidas en comparación con el grupo de insulina regular.
Diabetes mellitus tipo 1-Población pediátrica
En un ensayo clínico fase III de 26 semanas de duración realizado en niños (4-5 años: n=9; 6-7 años n=32 y 8-11 años: n=149) y adolescentes (12-17 años: n=382) con diabetes mellitus tipo 1, se comparó la insulina glulisina con insulina lispro ambas administradas por vía subcutanea (0-15 minutos) antes de una comida. Se utilizó insulina glargina o NPH como insulina basal. Insulina glulisina fue comparable a insulina lispro en el control glucémico tal y como reflejan los cambios en la hemoglobina glicosilada (GHb expresada como HbAic) desde el punto basal hasta el final y según los valores obtenidos por autodeterminaciones de glucemia.
No existe información clínica suficiente sobre el uso de Apidra en niños menores de 6 años.
Diabetes mellitus tipo 2 - Adultos
Se realizó un estudio clínico fase III de 26 semanas seguido de un estudio de seguridad de 26 semanas, para comparar insulina glulisina (0-15 minutos antes de una comida) con insulina humana regular (3045 minutos antes de una comida) administradas subcutáneamente en pacientes con diabetes mellitus tipo 2, también se utilizó insulina NPH como insulina basal. La media del índice de masa corporal (IMC) de los pacientes fue 34,55 kg/m2 . Insulina glulisina demostró ser comparable a la insulina humana regular teniendo en cuenta los cambios en hemoglobina glicosilada (expresada como HbA1c equivalente) desde el punto basal hasta el punto final a los 6 meses (-0,46% para insulina glulisina y -0,30% para insulina humana regular, p=0,0029) y desde el punto basal hasta el punto final a los 12 meses (-0,23% para insulina glulisina y -0,13% para insulina humana regular, sin diferencia significativa). En este estudio, la mayoría de los pacientes (79%) mezclaron su insulina de corta duración de acción con insulina NPH inmediatamente antes de la inyección y el 58 % de los pacientes utilizó agentes hipoglucémicos orales de forma randomizada, y se instruyó a los pacientes que continuaran utilizándolos a la misma dosis.
Raza y sexo
En estudios clínicos controlados en adultos, insulina glulisina no mostró diferencias en cuanto a seguridad y eficacia en los subgrupos analizados en función de la raza y el sexo.
5.2 Propiedades farmacocinéticas
En la insulina glulisina la sustitución de la asparragina, aminoácido de la insulina humana en la posición B3 por lisina, y de la lisina en la posición B29 por ácido glutámico favorece una absorción más rápida.
En un estudio con 18 sujetos varones, con diabetes mellitus tipo 1, de edades comprendidas entre 21 y 50 años, la insulina glulisina muestra proporcionalidad respecto a la dosis en la primera exposición, la exposición máxima y la exposición total, en el rango de dosis de 0,075 a 0,4 Unidades/kg.
Absorción y biodisponibilidad
Los perfiles farmacocinéticos en voluntarios sanos y pacientes con diabetes (tipo 1 o 2) demostraron que la absorción de insulina glulisina fue alrededor de dos veces más rápida con un pico de concentración aproximadamente dos veces más alto que en la insulina humana regular.
En un estudio en pacientes con diabetes mellitus tipo 1 después de una administración subcutánea de 0,15 Unidades/kg de insulina glulisina, el Tmax fue de 55 minutos y la Cmax fue de 82 ± 1,3 microunidades/ml comparado con un Tmax de 82 minutos y una Cmax de 46 ± 1,3 microunidades/ml para la insulina humana regular. El tiempo medio de permanencia de la insulina glulisina fue más corto (98 min) que el de la insulina humana regular (161 minutos) (ver figura 3).
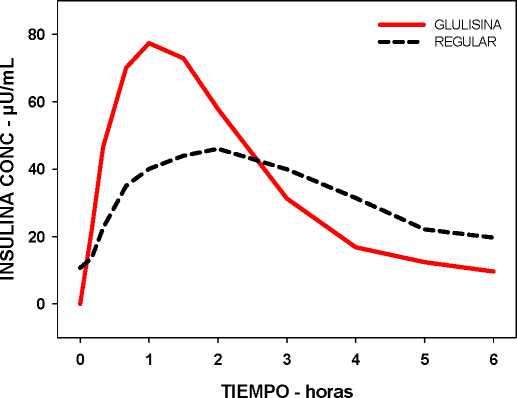
Figura 3: Perfil farmacocinético de insulina glulisina e insulina humana regular en pacientes con diabetes mellitus tipo 1 después de la administración de una dosis de 0,15 Unidades/kg.
En un estudio en pacientes con diabetes mellitus tipo 2 después de la administración subcutánea de 0,2 Unidades/kg de insulina glulisina, la Cmax fue de 91microunidades/ml con un rango intercuartil de 78 a 104 microunidades/ml.
Cuando la insulina glulisina se administra subcutáneamente en el abdomen, deltoide y muslo, los perfiles concentración-tiempo fueron similares, con una absorción ligeramente más rápida cuando se administra en el abdomen en comparación con el muslo. La absorción en los lugares del deltoide está en medio (ver sección 4.2). La biodisponibilidad absoluta (70%) de la insulina glulisina fue similar en los lugares de inyección, y de baja variabilidad intra-individual (11 % CV). La administración de bolo intravenoso de insulina glulisina causó una exposición sistémica más alta cuando se comparó con la inyección subcutánea, con una Cmax aproximadamente 40 veces mayor.
Obesidad
Otro estudio fase I con insulina glulisina e insulina lispro en una población no diabética de 80 sujetos, con un amplio rango de índices de masa corporal (18-46 kg/m2), ha demostrado que la absorción rápida y la exposición total se mantiene generalmente a lo largo de un amplio rango de índices de masa corporal.
El tiempo hasta el 10% de exposición total a la insulina se alcanzó antes, en 5-6 minutos aproximadamente con la insulina glulisina.
Distribución y eliminación
La distribución y eliminación de la insulina glulisina y la insulina regular después de una administración intravenosa es similar con volúmenes de distribución de 13 l y 22 l y semividas de 13 y 18 minutos, respectivamente.
Después de la administración subcutánea, la insulina glulisina se elimina más rápidamente que la insulina humana regular con una semivida aparente de 42 minutos en comparación con los 86 minutos. En un análisis de un estudio cruzado de insulina glulisina con sujetos sanos o pacientes con diabetes mellitus tipo 1 o tipo 2 el rango de vida media aparente va de 37 a 75 minutos (rango intercuartil).
Insulina glulisina muestra una unión baja a las proteínas plasmáticas, similar a la insulina humana.
Poblaciones especiales
Insuficiencia renal
En un estudio clínico realizado en sujetos no diabéticos con un amplio rango de función renal (ClCr > 80 ml/min, 30-50 ml/min, < 30 ml/min), por lo general se mantuvieron las propiedades de acción rápida de la insulina glulisina. Sin embargo, las necesidades de insulina podrían verse reducidas en caso de insuficiencia renal.
Insuficiencia hepática
No se han investigado las propiedades farmacocinéticas en pacientes con insuficiencia en la función hepática.
Pacientes de edad avanzada
Existen datos farmacocinéticos muy limitados para pacientes de edad avanzada con diabetes mellitus.
Niños y adolescentes
Las propiedades farmacocinéticas y farmacodinámicas de la insulina glulisina se investigaron en niños (7-11 años) y adolescentes (12-16 años) con diabetes mellitus tipo 1. La insulina glulisina se absorbió rápidamente en los dos grupos de edad, con una Tmax y una Cmax similares a las de adultos (ver sección 4.2). Administrada inmediatamente antes de una prueba de comida, insulina glulisina proporciona un mejor control postprandial que la insulina humana regular, como en adultos (ver sección 5.1). El recorrido de glucosa (AUC0-6h) fue de 641 mg.h.dl-1 para la insulina glulisina y 801 mg.h.dl-1 para la insulina humana regular.
5.3 Datos preclínicos sobre seguridad
Los datos de los estudios preclínicos no evidenciaron otros hallazgos sobre toxicidad relacionados con la actividad farmacodinámica (hipoglucemia) reductora de glucosa en sangre, diferentes de los de la insulina humana regular o de relevancia clínica para humanos
Metacresol Cloruro de sodio Trometamol Polisorbato 20
Ácido clorhídrico, concentrado
Hidróxido de sodio
Agua para preparaciones inyectables
Vía subcutánea
En ausencia de estudios de compatibilidad, este medicamento no debe mezclarse con otros medicamentos excepto con insulina humana NPH.
Cuando se utiliza una bomba de perfusión de insulina, Apidra no debe mezclarse con otros medicamentos.
Vía intravenosa
Se ha visto que Apidra es incompatible con la solución de glucosa al 5 % y con la solución de Ringer y, por lo tanto, no debe utilizarse con estas soluciones. El uso de otras soluciones no ha sido estudiado.
Periodo de validez después del primer uso del vial
El medicamento se puede conservar durante un máximo de 4 semanas por debajo de 25°C protegido de la luz y el calor directo. Mantener el vial en el embalaje exterior para protegerlo de la luz.
Se recomienda anotar en la etiqueta la fecha de la primera utilización del vial.
Periodo de validez para la vía intravenosa
La insulina glusilina por vía intravenosa a una concentración de 1 Unidad/ml es estable entre 15°C y 25°C durante 48 horas (ver sección 6.6).
6.4 Precauciones especiales de conservación
Viales sin abrir
Conservar en nevera (entre 2°C y 8°C).
No congelar.
No colocar Apidra cerca del compartimento del congelador o junto a un acumulador de frío. Conservar el vial en el embalaje exterior para protegerlo de la luz.
Viales abiertos
Para las condiciones de conservación tras la primera apertura del medicamento, ver sección 6.3.
6.5 Naturaleza y contenido del envase
Solución de 10 ml en un vial (vidrio incoloro de tipo I) con un tapón (goma de elastómero de clorobutilo y cápsula de aluminio con pestaña) y una cubierta de polipropileno extraíble. Está disponible en envases de 1, 2, 4 y 5 viales.
Puede que solamente estén comercializados algunos tamaños de envases.
6.6 Precauciones especiales de eliminación y otras manipulaciones
Vía subcutánea
Los viales de Apidra son para utilizar con jeringas de insulina con la correspondiente escala graduada y para utilizar con un sistema de bomba de insulina (ver sección 4.2).
Inspeccionar el vial antes de usar. Sólo debe utilizarse si la solución es transparente, incolora y sin partículas sólidas visibles. Debido a que Apidra es una solución, no necesita una resuspensión antes de uso.
Se debe comprobar siempre la etiqueta de insulina antes de cada inyección para evitar errores de medicación entre insulina glulisina y otras insulinas (ver sección 4.4).
Mezcla con insulinas
Cuando se mezcla con insulina humana NPH, Apidra se debe introducir primero en la jeringa. La inyección debe ser administrada inmediatamente después de la mezcla debido a que no existen datos disponibles sobre las mezclas preparadas un tiempo significativo antes de la inyección.
Bomba de perfusión continua subcutánea
Ver secciones 4.2 y 4.4 para asesorarse.
Vía intravenosa
Apidra debe utilizarse a una concentración de 1 Unidad/ml de insulina glulisina en sistemas de perfusión con una solución para perfusión de cloruro de sodio 9 mg/ml (0,9 %) con o sin 40 mmol/l de cloruro de potasio utilizando bolsas para perfusión de plástico coextrusionado de poliolefina/poliamida con una línea de perfusión exclusiva. La insulina glulisina para uso intravenoso en una concentración de 1 Unidad/ml es estable a temperatura ambiente durante 48 horas.
Después de la dilución para la vía intravenosa, la solución debe ser inspeccionada visualmente para detectar partículas antes de la administración. Sólo debe ser usada si la solución es transparente e incolora, no deberá utilizarse cuando esté turbia o con partículas visibles.
Se ha visto que Apidra es incompatible con la solución de glucosa al 5 % y con la solución de Ringer y, por lo tanto, no debe utilizarse con estas soluciones. El uso de otras soluciones no ha sido estudiado.
7. TITULAR DE LA AUTORIZACIÓN DE COMERCIALIZACIÓN
Sanofi-Aventis Deutschland GmbH D-65926 Frankfurt am Main Alemania.
8. NÚMERO(S) DE AUTORIZACIÓN DE COMERCIALIZACIÓN
EU/1/04/285/001-004
9. FECHA DE LA PRIMERA AUTORIZACIÓN/RENOVACIÓN DE LA AUTORIZACIÓN
Fecha de la primera autorización: 27 de septiembre de 2004 Fecha de la última revalidación: 20 de agosto de 2009
10. FECHA DE LA REVISIÓN DEL TEXTO
La información detallada de este medicamento está disponible en la página web de la Agencia Europea de Medicamentos http://ema.europa.eu/
1. NOMBRE DEL MEDICAMENTO
Apidra 100 Unidades/ml solución inyectable en un cartucho
2. COMPOSICIÓN CUALITATIVA Y CUANTITATIVA
Cada ml contiene 100 Unidades de insulina glulisina (equivalente a 3,49 mg).
Cada cartucho contiene 3 ml de solución inyectable, equivalente a 300 Unidades. Insulina glulisina se obtiene por tecnología de ADN recombinante en Escherichia coli. Para consultar la lista completa de excipientes, ver sección 6.1.
3. FORMA FARMACÉUTICA
Solución inyectable en un cartucho.
Solución acuosa, incolora y transparente.
4. DATOS CLÍNICOS
4.1 Indicaciones terapéuticas
Tratamiento de diabetes mellitus en adultos, adolescentes y niños a partir de los 6 años cuando se precise tratamiento con insulina.
4.2 Posología y forma de administración
Posología
La potencia de este medicamento se establece en unidades. Estas unidades son exclusivas de Apidra y no son las mismas que las UI o las unidades utilizadas para expresar la potencia de otros análogos de insulina (ver sección 5.1).
Apidra debe utilizarse en regímenes que incluyen una insulina de acción prolongada o intermedia, o un análogo de insulina basal y puede utilizarse con agentes hipoglucémicos orales.
La dosis de Apidra debe ser ajustada de forma individual.
Poblaciones especiales
Insuficiencia renal
Las propiedades farmacocinéticas de la insulina glulisina generalmente se mantienen en pacientes con insuficiencia renal. Sin embargo en caso de insuficiencia renal, las necesidades de insulina podrían reducirse (ver sección 5.2).
Insuficiencia hepática
En pacientes con disminución de la función hepática, las propiedades farmacocinéticas de la insulina glulisina no han sido investigadas. En pacientes con insuficiencia hepática, las necesidades de insulina podrían disminuir debido a la reducida capacidad para la gluconeogénesis y el reducido metabolismo de insulina.
Pacientes de edad avanzada
Existen datos farmacocinéticos limitados en pacientes de edad avanzada con diabetes mellitus. El deterioro de la función renal podría llevar a una disminución de las necesidades de insulina.
Población pediátrica
No existe información clínica suficiente sobre el uso de Apidra en niños menores de 6 años.
Forma de administración
Vía subcutánea
Apidra debe administrarse mediante inyección subcutánea poco tiempo (0-15 min) antes o poco después de las comidas o mediante bomba de perfusión continua subcutánea.
Apidra debe administrarse subcutáneamente en la pared abdominal, muslo o deltoide o por perfusión continua en la pared abdominal. Los lugares de inyección y perfusión dentro de un área de inyección (abdomen, muslo o deltoide) deben alternarse de una inyección a otra. La velocidad de absorción y consecuentemente el comienzo y la duración de acción, pueden verse afectados por el lugar de inyección, el ejercicio y otras variables. La inyección subcutánea en la pared abdominal asegura una absorción un poco más rápida que en los otros lugares de inyección (ver sección 5.2).
Debe tenerse precaución para no atravesar un vaso sanguíneo. Después de la inyección, no debe masajearse el lugar de inyección. Los pacientes deben ser educados en técnicas de inyección adecuadas.
Mezcla con insulinas
Cuando de administre como inyección subcutánea, Apidra no debe mezclarse con otros medicamentos salvo insulina humana NPH.
Para más detalles sobre la manipulación, ver sección 6.6.
Hipersensibilidad al principio activo o a alguno de los excipientes incluidos en la sección 6.1. Hipoglucemia.
4.4 Advertencias y precauciones especiales de empleo
En un paciente el cambio a otro tipo o marca de insulina debe realizarse bajo estricta supervisión médica. Cambios en la concentración, marca (fabricante), tipo (regular, neutral protamine Hagedorn [NPH], lenta, acción prolongada, etc.), origen (animal, humano, análogo de insulina humana) y/o método de fabricación podría dar lugar a la necesidad de un cambio en la dosis. El tratamiento antidiabético oral concomitante puede presentar la necesidad de un ajuste.
Hiperglucemia
La utilización de dosis inadecuadas o la interrupción del tratamiento especialmente en diabéticos insulino-dependientes, podría dar lugar a una hiperglucemia o cetoacidosis diabética; condiciones que son potencialmente letales.
Hipoglucemia
El tiempo de aparición de una hipoglucemia depende del perfil de acción de las insulinas utilizadas y por lo tanto, podría cambiar cuando se cambie el régimen de tratamiento.
Las condiciones que podrían hacer que los primeros síntomas de aviso de una hipoglucemia sean diferentes o menos pronunciados, incluyen diabetes de larga duración, terapia insulínica intensiva, neuropatía diabética, medicamentos como beta bloqueantes o después de pasar de una insulina de origen animal a una insulina humana.
También podría ser necesario un ajuste de la dosis si los pacientes incrementan la actividad física o si hacen un cambio en su plan de comidas habitual. El ejercicio realizado inmediatamente después de una comida podría incrementar el riesgo de hipoglucemia.
En comparación con la insulina humana soluble, si la hipoglucemia aparece después de una inyección con análogos de acción rápida, ésta podría aparecer antes.
Reacciones hipoglucémicas o hiperglucémicas no tratadas pueden causar pérdida de conocimiento, coma o muerte.
Las necesidades de insulina podrían alterarse durante una enfermedad o trastornos emocionales.
Plumas a utilizar con los cartuchos de Apidra
Los cartuchos de Apidra sólo deben utilizarse con las siguientes plumas:
- JuniorSTAR que libera Apidra en incrementos de 0,5 unidades de dosis
- OptiPen, ClikSTAR, Tactipen, Autopen 24 y AllStar que liberan Apidra en incrementos de 1 unidad de dosis.
Estos cartuchos no se deben utilizar con ninguna otra pluma reutilizable, ya que la exactitud de la dosis está únicamente comprobada con las plumas citadas.
En su país, puede que solamente estén comercializadas algunas de estas plumas.
Errores de medicación
Se han notificado errores de medicación, en los cuales se han administrado de forma accidental otras insulinas, en particular insulinas de acción prolongada, en lugar de insulina glulisina. Se debe comprobar siempre la etiqueta de insulina antes de cada inyección para evitar errores de medicación entre insulina glulisina y otras insulinas.
Excipientes
Este medicamento contiene menos de 1 mmol (23 mg) de sodio por dosis, por lo que se considera esencialmente “exento de sodio”.
Apidra contiene metacresol, que puede causar reacciones alérgicas.
Combinación de Apidra con pioglitazona
Se han notificado casos de insuficiencia cardíaca cuando se utiliza pioglitazona en combinación con insulina, sobre todo en pacientes con factores de riesgo para el desarrollo de insuficiencia cardíaca. Esto deberá tenerse en cuenta si se considera el tratamiento con la combinación de pioglitazona y Apidra. Si se usa esta combinación, se deben observar a los pacientes por si aparecen signos y síntomas de insuficiencia cardíaca, aumento de peso y edema. Se debe interrumpir el tratamiento con pioglitazona si se produce cualquier deterioro de los síntomas cardíacos.
4.5 Interacción con otros medicamentos y otras formas de interacción
No se han realizado estudios sobre interacciones farmacocinéticas. En base al conocimiento empírico sobre medicamentos similares, no es probable que aparezcan interacciones farmacocinéticas clínicamente relevantes.
Existe un número de sustancias que afectan al metabolismo de la glucosa por lo que podría requerir el ajuste de la dosis de insulina glulisina y particularmente una estrecha monitorización.
Las sustancias que podrían aumentar la actividad reductora del nivel de glucosa en sangre e incrementar la susceptibilidad a una hipoglucemia son los medicamentos antidiabéticos orales, los inhibidores de la enzima convertidora de angiotensina (ECA), disopiramida, fibratos, fluoxetina, inhibidores de la monoamino oxidasa (IMAO), pentoxifilina, propoxifeno, salicilatos y antibióticos sulfonamidas.
Las sustancias que podrían disminuir la actividad reductora del nivel de glucosa en sangre incluyen corticoides, danazol, diazóxido, diuréticos, glucagón, isoniazida, derivados de la fenotiazina, somatropina, medicamentos simpaticomiméticos (por ejemplo: epinefrina [adrenalina], salbutamol, terbutalina), hormonas tiroideas, estrógenos, progestágenos (por ejemplo: anticonceptivos orales), inhibidores de la proteasa y medicamentos antipsicóticos atípicos (por ejemplo: olanzapina y clozapina).
Los beta-bloqueantes, clonidina, sales de litio o alcohol podrían potenciar o debilitar la actividad reductora del nivel de glucosa en sangre de la insulina. La pentamidina podría causar hipoglucemia que algunas veces podría ir seguida de una hiperglucemia.
Además, bajo la influencia de medicamentos simpaticolíticos como los beta-bloqueantes, clonidina, guanetidina y reserpina, los signos de una contra-regulación adrenérgica podrían atenuarse o no aparecer.
Embarazo
No hay datos o éstos son limitados (datos en menos de 300 embarazos) relativos al uso de insulina glulisina en mujeres embarazadas.
Los estudios sobre reproducción animal no han revelado ninguna diferencia entre insulina glulisina e insulina humana con respecto al embarazo, desarrollo embrio/fetal, parto o desarrollo postnatal (ver sección 5.3).
Debería prestarse atención en la prescripción a mujeres embarazadas. Es fundamental una monitorización cuidadosa del control de glucemia.
En pacientes con diabetes pre-existente o gestacional es fundamental mantener un buen control metabólico durante todo el embarazo. Las necesidades de insulina podrían disminuir durante el primer trimestre, y generalmente incrementarse durante el segundo y tercer trimestre. Inmediatamente después del parto, las necesidades de insulina disminuyen rápidamente.
Lactancia
No se sabe si insulina glulisina se excreta en leche humana, pero por lo general la insulina no pasa a la leche materna y no se absorbe después de la administración oral.
Las madres lactantes podrían necesitar ajustes en la dosis de insulina y la dieta.
Fertilidad
Los estudios de reproducción en animales con insulina glulisina no han revelado ningún efecto adverso sobre la fertilidad.
4.7 Efectos sobre la capacidad para conducir y utilizar máquinas
La capacidad del paciente para concentrarse y reaccionar podría verse afectada como resultado de una hipoglucemia o hiperglucemia o, por ejemplo, como resultado de un defecto visual. Esto podría suponer un riesgo en aquellas situaciones donde estas capacidades son de especial importancia (por ejemplo: conducir un coche o manejar máquinas).
Debe advertirse a los pacientes de que tomen precauciones para evitar una hipoglucemia mientras conducen. Esto es especialmente importante en aquellas personas que tienen un conocimiento reducido o no tienen conocimiento de los síntomas de aviso de una hipoglucemia, o tienen episodios frecuentes de hipoglucemia. En estas circunstancias debe considerarse la conveniencia de conducir.
Resumen del perfil de seguridad
La hipoglucemia, la reacción adversa más frecuente de la terapia con insulina, podría ocurrir si la dosis de insulina es demasiado alta en relación con las necesidades de insulina.
Lista tabulada de reacciones adversas
Las siguientes reacciones adversas relacionadas de estudios clínicos se adjuntan a continuación según la clasificación por órganos y sistemas y en orden decreciente de incidencia (muy frecuentes: >1/10; frecuentes: >1/100 a <1/10; poco frecuentes: >1/1.000 a <1/100; raras: >1/10.000 a <1/1.000; muy raras: <1/10.000); frecuencia no conocida (no puede estimarse a partir de los datos disponibles).
Las reacciones adversas se presentan en orden decreciente de gravedad dentro de cada intervalo de frecuencia.
|
Clasificación de órganos del sistema MedDRA |
Muy frecuentes |
Frecuentes |
Poco frecuentes |
Raras |
|
Trastorno del metabolismo y de la nutrición |
Hipoglucemia | |||
|
Trastornos de la piel y del tejido subcutáneo |
Reacciones en el lugar de la inyección Reacciones de hipersensibilidad local |
Lipodistrofia | ||
|
Trastornos generales y alteraciones en el lugar de administración |
Reacciones sistémicas de hipersensibilidad |
Lista tabulada de reacciones adversas
Trastornos del metabolismo y de la nutrición
Los síntomas de una hipoglucemia normalmente aparecen de repente. Estos podrían incluir sudores fríos, piel pálida y fría, fatiga, nerviosismo o temblor, ansiedad, cansancio inusual o debilidad, confusión, dificultad de concentración, somnolencia, hambre excesiva, cambios en la visión, dolor de cabeza, náuseas y palpitaciones. La hipoglucemia puede llegar a ser severa y podría llevar a pérdida de conocimiento y/o convulsiones que podrían dar como resultado, deterioro temporal o permanente de la función del cerebro o incluso muerte.
Trastornos de la piel y del tejido subcutáneo
Las reacciones de hipersensibilidad local (enrojecimiento, hinchazón y picor en el lugar de inyección) podrían ocurrir durante el tratamiento con insulina. Estas reacciones generalmente son transitorias y normalmente desaparecen durante el tratamiento continuado.
Podría aparecer lipodistrofia en el lugar de inyección como consecuencia de un error en la rotación de los lugares de inyección dentro de un área.
Trastornos generales y alteraciones en el lugar de la administración
Las reacciones sistémicas de hipersensibilidad podrían incluir urticaria, opresión torácica, disnea, dermatitis alérgica y prurito. Los casos graves de alergia generalizada que incluyen una reacción anafiláctica pueden causar la muerte.
Notificación de sospechas de reacciones adversas
Es importante notificar sospechas de reacciones adversas al medicamento tras su autorización. Ello permite una supervisión continuada de la relación beneficio/riesgo del medicamento. Se invita a los profesionales sanitarios a notificar las sospechas de reacciones adversas a través del sistema nacional de notificación incluido en el Anexo V.
4.9 Sobredosis
Síntomas
Podría aparecer hipoglucemia como resultado de un exceso de la actividad de la insulina relacionada con la ingesta de comida y el gasto de energía.
No existen datos disponibles específicos de sobredosis con insulina glulisina. Sin embargo, la hipoglucemia podría desarrollarse en etapas consecutivas:
Tratamiento
Los episodios de hipoglucemia leves pueden tratarse mediante la administración oral de glucosa o productos con azúcar. Por ello se recomienda que el paciente diabético siempre lleve terrones de azúcar, caramelos, galletas o zumo de fruta azucarado.
Los episodios de hipoglucemia graves, cuando los pacientes pierden la conciencia, pueden tratarse con glucacón (0,5 mg a 1 mg) administrado por vía intramuscular o subcutánea por una persona que haya recibido las instrucciones adecuadas, o con glucosa administrada por vía intravenosa por un profesional sanitario. También se debe administrar glucosa por vía intravenosa, si el paciente no responde al glucagón después de 10 a 15 minutos.
Después de recobrar el conocimiento, se recomienda la administración oral de carbohidratos al paciente para evitar una recaída.
Después de la inyección de glucagón, el paciente debería monitorizarse en un hospital para encontrar la causa de esta hipoglucemia grave y prevenir otros episodios similares.
5. PROPIEDADES FARMACOLÓGICAS
5.1 Propiedades farmacodinámicas
Grupo farmacoterapéutico: Fármacos usados en diabetes, insulinas y análogos para inyección, de acción rápida. Código ATC: A10AB06
Mecanismo de acción
Insulina glulisina es un análogo de insulina humana recombinante que es equipotente a la insulina humana regular. Insulina glulisina tiene un comienzo de acción más rápido y una duración de acción más corta que la insulina humana regular.
La actividad principal de las insulinas y análogos de insulina, donde se incluye la insulina glulisina, es la regulación del metabolismo de la glucosa. Las insulinas reducen los niveles de glucosa en sangre mediante la estimulación de la captación de la glucosa periférica, especialmente del músculo esquelético y la grasa, y por inhibición de la producción de la glucosa hepática. La insulina inhibe la lipólisis en el adiposito, inhibe la proteólisis y aumenta la síntesis de proteínas.
Estudios en voluntarios sanos y en pacientes con diabetes demostraron que la insulina glulisina tiene un comienzo de acción más rápido y una duración de acción más corta que la insulina humana regular cuando se administra subcutáneamente. Cuando la insulina glulisina se inyecta subcutáneamente, la actividad reductora de glucosa empezaría a los 10-20 minutos. Las actividades reductoras de glucosa de la insulina glulisina y de la insulina humana regular son equipotentes cuando se administran por vía intravenosa. Una unidad de insulina glulisina tiene la misma actividad reductora de glucosa que una unidad de insulina humana regular.
Proporcionalidad de la dosis
En un estudio con 18 sujetos varones, con diabetes mellitus tipo 1, de edades comprendidas entre 21 y 50 años, la insulina glulisina demostró un efecto reductor de glucosa proporcional a la dosis, en el rango de dosis terapeútica relevante de 0,075 a 0,15 Unidades/kg y un efecto reductor de glucosa menor que el incremento proporcional con 0,3 Unidades/kg o más, como la insulina humana.
Insulina glulisina tiene un efecto aproximadamente dos veces más rápido que la insulina humana regular y completa el efecto reductor de glucosa aproximadamentes 2 horas antes que la insulina humana regular.
Un estudio fase I en pacientes con diabetes mellitus tipo 1 evaluó los perfiles reductores de glucosa de la insulina glulisina y de la insulina humana regular, administradas subcutáneamente a dosis de 0,15 Unidades/kg, a diferentes tiempos en relación con una comida estándar de 15 minutos. Los datos indicaron que la insulina glulisina administrada 2 minutos antes de la comida, aporta un control glucémico postprandial similar al aportado por la insulina humana regular administrada 30 minutos antes de la comida. La insulina glulisina administrada 2 minutos antes de la comida proporciona un mejor control postprandial que la insulina humana regular administrada 2 minutos antes de la comida. La insulina glulisina administrada 15 minutos después de comenzar la comida proporciona un control glucémico similar al de la insulina humana regular administrada 2 minutos antes de la comida (ver figura 1).
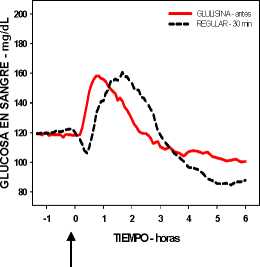
Figura 1A
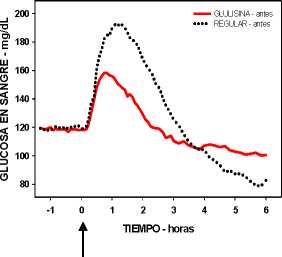
Figura 1B
200
180 -
160
140
120
100
80
i:
ij
GLULIS NA - después REGULAR - artes
v
1 2 3 4 5 6
TIEMPO - horas
Figura 1C
Figura 1: Media del efecto reductor de glucosa a las 6 horas en 20 pacientes con diabetes tipo 1. Insulina glulisina administrada 2 minutos (preGLULISINA) antes del comienzo de una comida, comparada con la insulina humana regular administrada 30 minutos (REGULAR 30 min) antes del comienzo de la comida (figura 1A), y comparada con la insulina humana regular administrada 2 minutos (preREGULAR) antes de una comida (figura 1B). Insulina glulisina administrada 15 minutos (postGLULISINA) después del comienzo de la comida, comparada con la insulina humana regular administrada 2 minutos (preREGULAR) antes del comienzo de la comida (figura 1C). En el eje de las x, cero (la fecha) es el comienzo de una comida de 15 minutos.
Obesidad
Un estudio fase I realizado con insulina glulisina, lispro e insulina humana regular en una población de pacientes obesos, ha demostrado que la insulina glulisina mantiene sus propiedades de acción rápida. En este estudio, el tiempo hasta el 20% del total del AUC y el AUC (0-2h) que representa la actividad reductora de glucosa inicial, fueron respectivamente de 114 minutos y 427 mg/kg para la insulina glulisina, 121 minutos y 354 mg/kg para lispro, y 150 minutos y 197 mg/kg para la insulina humana regular (ver figura 2).
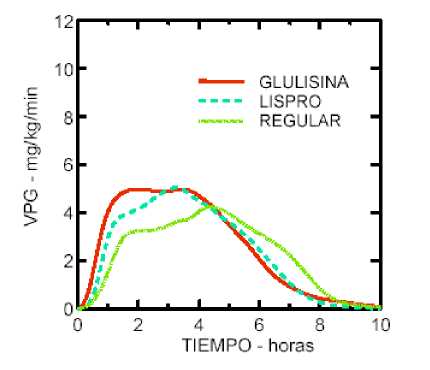
Figura 2: velocidad de perfusión de glucosa (VPG) después de una inyección subcutánea de 0,3 Unidades/kg de insulina glulisina (GLULISINA) o insulina lispro (LISPRO) o insulina humana regular (REGULAR) en una población de pacientes obesos.
Otro estudio fase I con insulina glulisina e insulina lispro en una población no diabética de 80 sujetos, con un amplio rango de índices de masa corporal (18-46 kg/m2), ha demostrado que la acción rápida se mantiene generalmente en un amplio rango de índices de masa corporal (IMC), mientras que el efecto reductor de glucosa total, disminuye cuando aumenta la obesidad.
La media total del AUC de la VPG entre 0 -1 hora fue 102±75 mg/kg y 158±100 mg/kg con 0,2 y 0,4 Unidades/kg de insulina glulisina respectivamente, y 83,1±72,8 mg/kg y 112,3±70,8 mg/kg con 0,2 y 0,4 Unidades/kg de insulina lispro respectivamente.
Un estudio fase I en 18 pacientes obesos con diabetes mellitus tipo 2 (IMC entre 35 y 40 kg/ m2) con insulina glulisina e insulina lispro [90% IC: 0,81, 0,95 (p=<0,01)] ha demostrado que la insulina glulisina controla eficazmente las excursiones diurnas post-prandiales de glucemia.
Eficacia y seguridad clínica
Diabetes mellitus tipo I - Adultos
En un estudio clínico fase III de 26 semanas que compara insulina glulisina con insulina lispro administradas subcutáneamente poco tiempo (0-15 minutos) antes de una comida en pacientes con diabetes mellitus tipo I que usaban insulina glargina como insulina basal, la insulina glulisina fue comparable a la insulina lispro durante el control glucémico tal y como lo reflejan los cambios en la hemoglobina glicosilada (expresada como HbAJc equivalente) desde el punto basal hasta el punto final. Se observaron valores auto-controlados de glucosa en sangre, comparables. Con insulina glulisina no se necesitaron incrementos en la dosis de insulina basal, en contraste con insulina lispro.
Un estudio clínico fase III de 12 semanas realizado en pacientes con diabetes mellitus tipo 1 que recibían insulina glargina como terapia basal, indica que la administración de insulina glulisina inmediatamente después de la comida proporciona una eficacia comparable a la de la insulina glulisina administrada inmediatamente antes de la comida (0-15 minutos) o la insulina regular (30-45 minutos).
En la población por protocolo hubo una reducción de GHb muy significativa en el grupo de glulisina administrada antes de las comidas en comparación con el grupo de insulina regular.
Diabetes mellitus tipo 1 - Población pediátrica
En un ensayo clínico fase III de 26 semanas de duración realizado en niños (4-5 años: n=9; 6-7 años n=32 y 8-11 años: n=149) y adolescentes (12-17 años: n=382) con diabetes mellitus tipo 1, se comparó la insulina glulisina con insulina lispro ambas administradas por vía subcutánea (0-15 minutos) antes de una comida. Se utilizó insulina glargina o NPH como insulina basal. Insulina glulisina fue comparable a insulina lispro en el control glucémico tal y como reflejan los cambios en la hemoglobina glicosilada (GHb expresada como HbA1c) desde el punto basal hasta el final y según los valores obtenidos por autodeterminaciones de glucemia.
No existe información clínica suficiente sobre el uso de Apidra en niños menores de 6 años.
Diabetes mellitus tipo 2 - Adultos
Se realizó un estudio clínico fase III de 26 semanas seguido de un estudio de seguridad de 26 semanas, para comparar insulina glulisina (0-15 minutos antes de una comida) con insulina humana regular (3045 minutos antes de una comida) administradas subcutáneamente en pacientes con diabetes mellitus tipo 2, también se utilizó insulina NPH como insulina basal. La media del índice de masa corporal (IMC) de los pacientes fue 34,55 kg/m2 . Insulina glulisina demostró ser comparable a la insulina humana regular teniendo en cuenta los cambios en hemoglobina glicosilada (expresada como HbA1c equivalente) desde el punto basal hasta el punto final a los 6 meses (-0,46% para insulina glulisina y -0,30% para insulina humana regular, p=0,0029) y desde el punto basal hasta el punto final a los 12 meses (-0,23% para la insulina glulisina y -0,13% para insulina humana regular, sin diferencia significativa). En este estudio, la mayoría de los pacientes (79%) mezclaron su insulina de corta duración de acción con insulina NPH inmediatamente antes de la inyección y el 58 % de los pacientes utilizó agentes hipoglucémicos orales de forma randomizada, y se instruyó a los pacientes que continuaran utilizándolos a la misma dosis.
Raza y sexo
En estudios clínicos controlados en adultos, insulina glulisina no mostró diferencias en cuanto a seguridad y eficacia en los subgrupos analizados en función de la raza y el sexo.
5.2 Propiedades farmacocinéticas
En la insulina glulisina la sustitución de la asparragina, aminoácido de la insulina humana en la posición B3 por lisina, y de la lisina en la posición B29 por ácido glutámico favorece una absorción más rápida.
En un estudio con 18 sujetos varones, con diabetes mellitus tipo 1, de edades comprendidas entre 21 y 50 años, la insulina glulisina muestra proporcionalidad respecto a la dosis en la primera exposición, la exposición máxima y la exposición total, en el rango de dosis de 0,075 a 0,4 Unidades/kg.
Absorción y biodisponibilidad
Los perfiles farmacocinéticos en voluntarios sanos y pacientes con diabetes (tipo 1 o 2) demostraron que la absorción de insulina glulisina fue alrededor de dos veces más rápida con un pico de concentración aproximadamente dos veces más alto que en la insulina humana regular.
En un estudio en pacientes con diabetes mellitus tipo 1 después de una administración subcutánea de 0,15 Unidades/kg de insulina glulisina, el Tmax fue de 55 minutos y la Cmax fue de 82 ± 1,3 microunidades/ml comparado con un Tmax de 82 minutos y una Cmax de 46 ± 1,3 microunidades/ml para la insulina humana regular. El tiempo medio de permanencia de la insulina glulisina fue más corto (98 min) que el de la insulina humana regular (161 minutos) (ver figura 3).
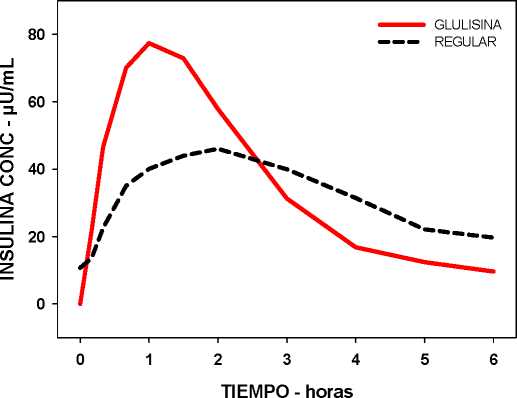
Figura 3: Perfil farmacocinético de insulina glulisina e insulina humana regular en pacientes con mellitus tipo 1 después de la administración de una dosis de 0,15 Unidades/kg.
En un estudio en pacientes con diabetes mellitus tipo 2 después de la administración subcutánea de 0,2 Unidades/kg de insulina glulisina, la Cmax fue de 91 microunidades/ml con un rango intercuartil de 78 a 104 microunidades/ml.
Cuando la insulina glulisina se administra subcutáneamente en el abdomen, deltoide y muslo, los perfiles concentración-tiempo fueron similares, con una absorción ligeramente más rápida cuando se administra en el abdomen en comparación con el muslo. La absorción en los lugares del deltoide está en medio (ver sección 4.2). La biodisponibilidad absoluta (70%) de la insulina glulisina fue similar en los lugares de inyección, y de baja variabilidad intra-individual (11%CV). La administración de bolo intravenoso de insulina glulisina causó una exposición sistémica más alta cuando se comparó con la inyección subcutánea, con una Cmax aproximadamente 40 veces mayor.
Obesidad
Otro estudio fase I con insulina glulisina e insulina lispro en una población no diabética de 80 sujetos, con un amplio rango de índices de masa corporal (18-46 kg/m2), ha demostrado que la absorción rápida y la exposición total se mantiene generalmente a lo largo de un amplio rango de índices de masa corporal.
El tiempo hasta el 10% de exposición total a la insulina se alcanzó antes, en 5-6 minutos aproximadamente con la insulina glulisina.
Distribución y eliminación
La distribución y eliminación de la insulina glulisina y la insulina regular después de una administración intravenosa es similar con volúmenes de distribución de 13 l y 22 l y semividas de 13 y 18 minutos, respectivamente.
Después de la administración subcutánea, la insulina glulisina se elimina más rápidamente que la insulina humana regular con una semivida aparente de 42 minutos en comparación con los 86 minutos. En un análisis de un estudio cruzado de insulina glulisina con sujetos sanos o pacientes con diabetes mellitus tipo 1 o tipo 2 el rango de semivida aparente va de 37 a 75 minutos (rango intercuartil).
Insulina glulisina muestra una unión baja a las proteinas plasmáticas, similar a la insulina humana.
Poblaciones especiales
Insuficiencia renal
En un estudio clínico realizado en sujetos no diabéticos con un amplio rango de función renal (ClCr > 80 ml/min, 30-50 ml/min, < 30 ml/min), por lo general se mantuvieron las propiedades de acción rápida de la insulina glulisina. Sin embargo, las necesidades de insulina podrían verse reducidas en caso de insuficiencia renal.
Insuficiencia hepática
No se han investigado las propiedades farmacocinéticas en pacientes con insuficiencia en la función hepática.
Pacientes de edad avanzada
Existen datos farmacocinéticos muy limitados para pacientes de edad avanzada con diabetes mellitus.
Niños y adolescentes
Las propiedades farmacocinéticas y farmacodinámicas de la insulina glulisina se investigaron en niños (7-11 años) y adolescentes (12-16 años) con diabetes mellitus tipo 1. La insulina glulisina se absorbió rápidamente en los dos grupos de edad, con una Tmax y una Cmax similares a las de adultos (ver sección 4.2). Administrada inmediatamente antes de una prueba de comida, insulina glulisina proporciona un mejor control postprandial que la insulina humana regular, como en adultos (ver sección 5.1). El recorrido de glucosa (AUC0_6h) fue de 641 mg.h.dl-1 para la insulina glulisina y 801 mg.h.dl-1 para la insulina humana regular.
5.3 Datos preclínicos sobre seguridad
Los datos de los estudios preclínicos no evidenciaron otros hallazgos sobre toxicidad relacionados con la actividad farmacodinámica (hipoglucemia) reductora de glucosa en sangre, diferentes de los de la insulina humana regular o de relevancia clínica para humanos.
Metacresol Cloruro de sodio Trometamol Polisorbato 20
Ácido clorhídrico, concentrado
Hidróxido de sodio
Agua para preparaciones inyectables
En ausencia de estudios de compatibilidad, este medicamento no debe mezclarse con otros medicamentos excepto con insulina humana NPH.
2 años.
Periodo de validez después del primer uso del cartucho
El medicamento puede conservarse durante un máximo de 4 semanas por debajo de 25°C protegido de la luz y el calor directo.
La pluma que contenga un cartucho no debe guardarse en la nevera.
La tapa de la pluma debe colocarse de nuevo en la pluma tras cada inyección para protegerlo de la luz.
6.4 Precauciones especiales de conservación
Cartuchos sin abrir
Conservar en nevera (entre 2°C y 8°C).
No congelar.
No colocar Apidra cerca del compartimento del congelador o junto a un acumulador de frío. Conservar el cartucho en el embalaje exterior para protegerlo de la luz.
Cartuchos en uso
Para las condiciones de conservación tras la primera apertura del medicamento, ver sección 6.3.
6.5 Naturaleza y contenido del envase
Solución de 3 ml en un cartucho (vidrio incoloro de tipo I) con un émbolo (goma de elastómero de bromobutilo) y una cubierta con pestaña (aluminio) con un tapón (goma de elastómero de bromobutilo). Está disponible en envases de 1, 3, 4, 5, 6, 8, 9 y 10 cartuchos.
Puede que solamente estén comercializados algunos tamaños de envases.
6.6 Precauciones especiales de eliminación y otras manipulaciones
Los cartuchos de Apidra deben utilizarse únicamente con las plumas: OptiPen, ClikSTAR, Autopen 24, Tactipen, AllStar o JuniorSTAR (ver sección 4.4). En su país, puede que solamente estén comercializadas algunas de estas plumas.
La pluma debe utilizarse tal y como se recomienda en la información suministrada por el fabricante de la pluma.
Las instrucciones del fabricante para utilizar la pluma deben seguirse cuidadosamente para cargar el cartucho, colocar la aguja y administrar la inyección de insulina. Inspeccionar el cartucho antes de usar. Sólo debe utilizarse si la solución es transparente, incolora y sin partículas sólidas visibles. Antes de insertar el cartucho en la pluma reutilizable, el cartucho debe almacenarse a temperatura ambiente durante 1 ó 2 horas. Las burbujas de aire deben eliminarse del cartucho antes de la inyección (ver instrucciones de uso de la pluma). Los cartuchos vacíos no deben recargarse.
Si la pluma no funciona, la solución puede extraerse del cartucho con una jeringa (adecuada para una insulina de 100 Unidades/ml) e inyectarse. Si la pluma está dañada o no funciona correctamente (debido a fallos mecánicos) debe desecharse, y utilizarse una pluma de insulina nueva.
Para prevenir cualquier tipo de contaminación, la pluma reutilizable debe ser utilizada por un único paciente.
Se debe comprobar siempre la etiqueta de insulina antes de cada inyección para evitar errores de medicación entre insulina glulisina y otras insulinas (ver sección 4.4).
Mezcla con insulinas
Cuando se mezcla con insulina humana NPH, Apidra se debe introducir primero en la jeringa. La inyección debe ser administrada inmediatamente después de la mezcla debido a que no existen datos disponibles sobre las mezclas preparadas un tiempo significativo antes de la inyección.
7. TITULAR DE LA AUTORIZACIÓN DE COMERCIALIZACIÓN
Sanofi-Aventis Deutschland GmbH D-65926 Frankfurt am Main
Alemania.
8. NÚMERO(S) DE AUTORIZACIÓN DE COMERCIALIZACIÓN
EU/1/04/285/005-012
9. FECHA DE LA PRIMERA AUTORIZACIÓN/RENOVACIÓN DE LA AUTORIZACIÓN
Fecha de la primera autorización: 27 de septiembre de 2004 Fecha de la última revalidación: 20 de agosto de 2009
10. FECHA DE LA REVISIÓN DEL TEXTO
La información detallada de este medicamento está disponible en la página web de la Agencia Europea de Medicamentos http://ema.europa.eu/
1. NOMBRE DEL MEDICAMENTO
Apidra 100 Unidades/ml solución inyectable en un cartucho para Opticlik
2. COMPOSICIÓN CUALITATIVA Y CUANTITATIVA
Cada ml contiene 100 Unidades de insulina glulisina (equivalente a 3,49 mg).
Cada cartucho contiene 3 ml de solución inyectable, equivalente a 300 Unidades. Insulina glulisina se obtiene por tecnología de ADN recombinante en Escherichia coli. Para consultar la lista completa de excipientes, ver sección 6.1.
3. FORMA FARMACÉUTICA
Solución inyectable en un cartucho para OptiClik.
Solución acuosa, incolora y transparente.
4. DATOS CLÍNICOS
4.1 Indicaciones terapéuticas
Tratamiento de diabetes mellitus en adultos, adolescentes y niños a partir de los 6 años cuando se precise tratamiento con insulina.
4.2 Posología y forma de administración
Posología
La potencia de este medicamento se establece en unidades. Estas unidades son exclusivas de Apidra y no son las mismas que las UI o las unidades utilizadas para expresar la potencia de otros análogos de insulina (ver sección 5.1).
Apidra debe utilizarse en regímenes que incluyen una insulina de acción prolongada o intermedia, o un análogo de insulina basal y puede utilizarse con agentes hipoglucémicos orales.
La dosis de Apidra debe ser ajustada de forma individual.
Poblaciones especiales
Insuficiencia renal
Las propiedades farmacocinéticas de la insulina glulisina generalmente se mantienen en pacientes con insuficiencia renal. Sin embargo en caso de insuficiencia renal, las necesidades de insulina podrían reducirse (ver sección 5.2).
Insuficiencia hepática
En pacientes con disminución de la función hepática, las propiedades farmacocinéticas de la insulina glulisina no han sido investigadas. En pacientes con insuficiencia hepática, las necesidades de insulina podrían disminuir debido a la reducida capacidad para la gluconeogénesis y el reducido metabolismo de insulina.
Pacientes de edad avanzada
Existen datos farmacocinéticos limitados en pacientes de edad avanzada con diabetes mellitus. El deterioro de la función renal podría llevar a una disminución de las necesidades de insulina.
Población pediátrica
No existe información clínica suficiente sobre el uso de Apidra en niños menores de 6 años.
Forma de administración
Vía subcutánea
Apidra debe administrarse mediante inyección subcutánea poco tiempo (0-15 min) antes o poco después de las comidas o mediante bomba de perfusión continua subcutánea.
Apidra debe administrarse subcutáneamente en la pared abdominal, muslo o deltoide o por perfusión continua en la pared abdominal. Los lugares de inyección y perfusión dentro de un área de inyección (abdomen, muslo o deltoide) deben alternarse de una inyección a otra. La velocidad de absorción y consecuentemente el comienzo y la duración de acción, pueden verse afectados por el lugar de inyección, el ejercicio y otras variables. La inyección subcutánea en la pared abdominal asegura una absorción un poco más rápida que en los otros lugares de inyección (ver sección 5.2).
Debe tenerse precaución para no atravesar un vaso sanguíneo. Después de la inyección, no debe masajearse el lugar de inyección. Los pacientes deben ser educados en técnicas de inyección adecuadas.
Mezcla con insulinas
Cuando de administre como inyección subcutánea, Apidra no debe mezclarse con otros medicamentos salvo insulina humana NPH.
Para más detalles sobre la manipulación, ver sección 6.6.
Hipersensibilidad al principio activo o a alguno de los excipientes incluidos en la sección 6.1 Hipoglucemia.
4.4 Advertencias y precauciones especiales de empleo
En un paciente el cambio a otrotipo o marca de insulina debe realizarse bajo estricta supervisión médica. Cambios en la concentración, marca (fabricante), tipo (regular, neutral protamine Hagedorn [NPH], lenta, acción prolongada, etc.), origen (animal, humano, análogo de insulina humana) y/o método de fabricación podría dar lugar a la necesidad de un cambio en la dosis. El tratamiento antidiabético oral concomitante puede presentar la necesidad de un ajuste.
Hiperglucemia
La utilización de dosis inadecuadas o la interrupción del tratamiento especialmente en diabéticos insulino-dependientes, podría dar lugar a una hiperglucemia o cetoacidosis diabética; condiciones que son potencialmente letales.
Hipoglucemia
El tiempo de aparición de una hipoglucemia depende del perfil de acción de las insulinas utilizadas y por lo tanto, podría cambiar cuando se cambie el régimen de tratamiento.
Las condiciones que podrían hacer que los primeros síntomas de aviso de una hipoglucemia sean diferentes o menos pronunciados, incluyen diabetes de larga duración, terapia insulínica intensiva, neuropatía diabética, medicamentos como beta bloqueantes o después de pasar de una insulina de origen animal a una insulina humana.
También podría ser necesario un ajuste de la dosis si los pacientes incrementan la actividad física o si hacen un cambio en su plan de comidas habitual. El ejercicio realizado inmediatamente después de una comida podría incrementar el riesgo de hipoglucemia.
En comparación con la insulina humana soluble, si la hipoglucemia aparece después de una inyección con análogos de acción rápida, esta podría aparecer antes.
Reacciones hipoglucémicas o hiperglucémicas no tratadas pueden causar pérdida de conocimiento, coma o muerte.
Las necesidades de insulina podrían alterarse durante una enfermedad o trastornos emocionales.
Errores de medicación
Se han notificado errores de medicación, en los cuales se han administrado de forma accidental otras insulinas, en particular insulinas de acción prolongada, en lugar de insulina glulisina. Se debe comprobar siempre la etiqueta de insulina antes de cada inyección para evitar errores de medicación entre insulina glulisina y otras insulinas.
Excipientes
Este medicamento contiene menos de 1 mmol (23 mg) de sodio por dosis, por lo que se considera esencialmente “exento de sodio”.
Apidra contiene metacresol, que puede causar reacciones alérgicas.
Combinación de Apidra con pioglitazona
Se han notificado casos de insuficiencia cardíaca cuando se utiliza pioglitazona en combinación con insulina, sobre todo en pacientes con factores de riesgo para el desarrollo de insuficiencia cardíaca. Esto deberá tenerse en cuenta si se considera el tratamiento con la combinación de pioglitazona y Apidra. Si se usa esta combinación, se deben observar a los pacientes por si aparecen signos y síntomas de insuficiencia cardíaca, aumento de peso y edema. Se debe interrumpir el tratamiento con pioglitazona si se produce cualquier deterioro de los síntomas cardíacos.
4.5 Interacción con otros medicamentos y otras formas de interacción
No se han realizado estudios sobre interacciones farmacocinéticas. En base al conocimiento empírico sobre medicamentos similares, no es probable que aparezcan interacciones farmacocinéticas clínicamente relevantes.
Existe un número de sustancias que afectan al metabolismo de la glucosa porlo que podría requerir el ajuste de la dosis de insulina glulisina y particularmente una estrecha monitorización.
Las sustancias que podrían aumentar la actividad reductora del nivel de glucosa en sangre e incrementar la susceptibilidad a una hipoglucemia son los medicamentos antidiabéticos orales, los inhibidores de la enzima convertidora de angiotensina (ECA), disopiramida, fibratos, fluoxetina, inhibidores de la monoamino oxidasa (IMAO), pentoxifilina, propoxifeno, salicilatos y antibióticos sulfonamidas.
Las sustancias que podrían disminuir la actividad reductora del nivel de glucosa en sangre incluyen, corticoides, danazol, diazóxido, diuréticos, glucagón, isoniazida, derivados de la fenotiazina, somatropina, medicamentos simpaticomiméticos (por ejemplo: epinefrina [adrenalina], salbutamol, terbutalina), hormonas tiroideas, estrógenos, progestágenos (por ejemplo: anticonceptivos orales), inhibidores de la proteasa y medicamentos antipsicóticos atípicos (por ejemplo: olanzapina y clozapina).
Los beta-bloqueantes, clonidina, sales de litio o alcohol podrían potenciar o debilitar la actividad reductora del nivel de glucosa en sangre de la insulina. La pentamidina podría causar hipoglucemia que algunas veces podría ir seguida de una hiperglucemia.
Además, bajo la influencia de medicamentos simpaticolíticos como los beta-bloqueantes, clonidina, guanetidina y reserpina, los signos de una contra-regulación adrenérgica podrían atenuarse o no aparecer.
Embarazo
No hay datos o éstos son limitados (datos en menos de 300 embarazos) relativos al uso de insulina glulisina en mujeres embarazadas.
Los estudios sobre reproducción animal no han revelado ninguna diferencia entre insulina glulisina e insulina humana con respecto al embarazo, desarrollo embrio/fetal, parto o desarrollo postnatal (ver sección 5.3).
Debería prestarse atención en la prescripción a mujeres embarazadas. Es fundamental una monitorización cuidadosa del control de glucemia.
En pacientes con diabetes pre-existente o gestacional es fundamental mantener un buen control metabólico durante todo el embarazo. Las necesidades de insulina podrían disminuir durante el primer trimestre, y generalmente incrementarse durante el segundo y tercer trimestre. Inmediatamente después del parto, las necesidades de insulina disminuyen rápidamente.
Lactancia
No se sabe si insulina glulisina se excreta en leche humana, pero por lo general la insulina no pasa a la leche materna y no se absorbe después de la administración oral.
Las madres lactantes podrían necesitar ajustes en la dosis de insulina y la dieta.
Fertilidad
Los estudios de reproducción en animales con insulina glulisina no han revelado ningún efecto adverso sobre la fertilidad.
4.7 Efectos sobre la capacidad para conducir y utilizar máquinas
La capacidad del paciente para concentrarse y reaccionar podría verse afectada como resultado de una hipoglucemia o hiperglucemia o, por ejemplo, como resultado de un defecto visual. Esto podría suponer un riesgo en aquellas situaciones donde estas capacidades son de especial importancia (por ejemplo: conducir un coche o manejar máquinas).
Debe advertirse a los pacientes de que tomen precauciones para evitar una hipoglucemia mientras conducen. Esto es especialmente importante en aquellas personas que tienen un conocimiento reducido o no tienen conocimiento de los síntomas de aviso de una hipoglucemia, o tienen episodios frecuentes de hipoglucemia. En estas circunstancias debe considerarse la conveniencia de conducir.
Resumen del perfil de seguridad
La hipoglucemia, la reacción adversa más frecuente de la terapia con insulina, podría ocurrir si la dosis de insulina es demasiado alta en relación con las necesidades de insulina.
Lista tabulada de reacciones adversas
Las siguientes reacciones adversas relacionadas de estudios clínicos se adjuntan a continuación según la clasificación por órganos y sistemas y en orden decreciente de incidencia (muy frecuentes: >1/10; frecuentes: >1/100 a <1/10; poco frecuentes: >1/1.000 a <1/100; raras: >1/10.000 a <1/1.000; muy raras: <1/10.000); frecuencia no conocida (no puede estimarse a partir de los datos disponibles).
Las reacciones adversas se presentan en orden decreciente de gravedad dentro de cada intervalo de frecuencia.
|
Clasificación de órganos del sistema MedDRA |
Muy frecuentes |
Frecuentes |
Poco frecuentes |
Raras |
|
Trastorno del metabolismo y de la nutrición |
Hipoglucemia | |||
|
Trastornos de la piel y del tejido subcutáneo |
Reacciones en el lugar de la inyección Reacciones de hipersensibilidad local |
Lipodistrofia | ||
|
Trastornos generales y alteraciones en el lugar de administración |
Reacciones sistémicas de hipersensibilidad |
Descripción de las reacciones adversas seleccionadas
Trastornos del metabolismo y de la nutrición
Los síntomas de una hipoglucemia normalmente aparecen de repente. Estos podrían incluir sudores fríos, piel pálida y fría, fatiga, nerviosismo o temblor, ansiedad, cansancio inusual o debilidad, confusión, dificultad de concentración, somnolencia, hambre excesiva, cambios en la visión, dolor de cabeza, náuseas y palpitaciones. La hipoglucemia puede llegar a ser severa y podría llevar a pérdida de conocimiento y/o convulsiones que podrían dar como resultado, deterioro temporal o permanente de la función del cerebro o incluso muerte.
Trastornos de la piel y del tejido subcutáneo
Las reacciones de hipersensibilidad local (enrojecimiento, hinchazón y picor en el lugar de inyección) podrían ocurrir durante el tratamiento con insulina. Estas reacciones generalmente son transitorias y normalmente desaparecen durante el tratamiento continuado.
Podría aparecer lipodistrofia en el lugar de inyección como consecuencia de un error en la rotación de los lugares de inyección dentro de un área.
Trastornos generales y alteraciones en el lugar de administración
Las reacciones sistémicas de hipersensibilidad podrían incluir urticaria, opresión torácica, disnea, dermatitis alérgica y prurito. Los casos graves de alergia generalizada que incluyen una reacción anafiláctica pueden causar la muerte.
Notificación de sospechas de reacciones adversas
Es importante notificar sospechas de reacciones adversas al medicamento tras su autorización. Ello permite una supervisión continuada de la relación beneficio/riesgo del medicamento. Se invita a los profesionales sanitarios a notificar las sospechas de reacciones adversas a través del sistema nacional de notificación incluido en el Anexo V.
4.9 Sobredosis
Síntomas
Podría aparecer hipoglucemia como resultado de un exceso de la actividad de la insulina relacionada con la ingesta de comida y el gasto de energía.
No existen datos disponibles específicos de sobredosis con insulina glulisina. Sin embargo, la hipoglucemia podría desarrollarse en etapas consecutivas:
Tratamiento
Los episodios de hipoglucemia leves pueden tratarse mediante la administración oral de glucosa o productos con azúcar. Por ello se recomienda que el paciente diabético siempre lleve terrones de azúcar, caramelos, galletas o zumo de fruta azucarado.
Los episodios de hipoglucemia graves, cuando los pacientes pierden la conciencia, pueden tratarse con glucacón (0,5 mg a 1 mg) administrado por vía intramuscular o subcutánea por una persona que haya recibido las instrucciones adecuadas, o con glucosa administrada por vía intravenosa por un profesional sanitario. También se debe administrar glucosa por vía intravenosa, si el paciente no responde al glucagón después de 10 a 15 minutos.
Después de recobrar el conocimiento, se recomienda la administración oral de carbohidratos al paciente para evitar una recaída.
Después de la inyección de glucagón, el paciente debería monitorizarse en un hospital para encontrar la causa de esta hipoglucemia grave y prevenir otros episodios similares.
5. PROPIEDADES FARMACOLÓGICAS
5.1 Propiedades farmacodinámicas
Grupo farmacoterapéutico: Fármacos usados en diabetes, insulinas y análogos para inyección, de acción rápida. Código ATC: A10AB06
Mecanismo de acción
Insulina glulisina es un análogo de insulina humana recombinante que es equipotente a la insulina humana regular. Insulina glulisina tiene un comienzo de acción más rápido y una duración de acción más corta que la insulina humana regular.
La actividad principal de las insulinas y análogos de insulina, donde se incluye la insulina glulisina, es la regulación del metabolismo de la glucosa. Las insulinas reducen los niveles de glucosa en sangre mediante la estimulación de la captación de la glucosa periférica, especialmente del músculo esquelético y la grasa, y por inhibición de la producción de la glucosa hepática. La insulina inhibe la lipólisis en el adiposito, inhibe la proteólisis y aumenta la síntesis de proteínas.
Estudios en voluntarios sanos y en pacientes con diabetes demostraron que la insulina glulisina tiene un comienzo de acción más rápido y una duración de acción más corta que la insulina humana regular cuando se administra subcutáneamente. Cuando la insulina glulisina se inyecta subcutáneamente, la actividad reductora de glucosa empezaría a los 10-20 minutos. Las actividades reductoras de glucosa de la insulina glulisina y de la insulina humana regular son equipotentes cuando se administran por vía intravenosa. Una unidad de insulina glulisina tiene la misma actividad reductora de glucosa que una unidad de insulina humana regular.
Proporcionalidad de la dosis
En un estudio con 18 sujetos varones, con diabetes mellitus tipo 1, de edades comprendidas entre 21 y 50 años, la insulina glulisina demostró un efecto reductor de glucosa proporcional a la dosis, en el rango de dosis terapeútica relevante de 0,075 a 0,15 Unidades/kg y un efecto reductor de glucosa menor que el incremento proporcional con 0,3 Unidades/kg o más, como la insulina humana.
Insulina glulisina tiene un efecto aproximadamente dos veces más rápido que la insulina humana regular y completa el efecto reductor de glucosa aproximadamentes 2 horas antes que la insulina humana regular.
Un estudio fase I en pacientes con diabetes mellitus tipo 1 evaluó los perfiles reductores de glucosa de la insulina glulisina y de la insulina humana regular, administradas subcutáneamente a dosis de 0,15 Unidades/kg, a diferentes tiempos en relación con una comida estándar de 15 minutos. Los datos indicaron que la insulina glulisina administrada 2 minutos antes de la comida, aporta un control glucémico postprandial similar al aportado por la insulina humana regular administrada 30 minutos antes de la comida. La insulina glulisina administrada 2 minutos antes de la comida proporciona un mejor control postprandial que la insulina humana regular administrada 2 minutos antes de la comida. La insulina glulisina administrada 15 minutos después de comenzar la comida proporciona un control glucémico similar al de la insulina humana regular administrada 2 minutos antes de la comida (ver figura 1).
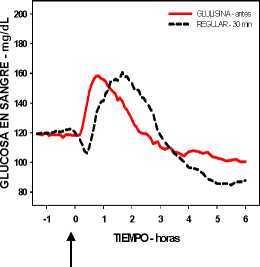
Figura 1A
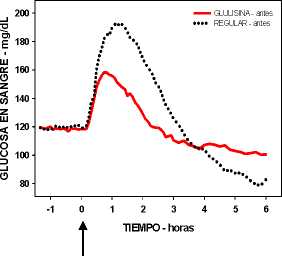
Figura 1B
200
180 -
160
140-
120
V'-"
O
100
80
1 2 3 4 5 6
TIEMPO - horas
Figura 1C
Figura 1: Media del efecto reductor de glucosa a las 6 horas en 20 pacientes con diabetes tipo 1. Insulina glulisina administrada 2 minutos (preGLULISINA) antes del comienzo de una comida, comparada con la insulina humana regular administrada 30 minutos (REGULAR 30 min) antes del comienzo de la comida (figura 1A), y comparada con la insulina humana regular administrada 2 minutos (preREGULAR) antes de una comida (figura 1B). Insulina glulisina administrada 15 minutos (postGLULISINA) después del comienzo de la comida, comparada con la insulina humana regular administrada 2 minutos (preREGULAR) antes del comienzo de la comida (figura 1C). En el eje de las x, cero (la fecha) es el comienzo de una comida de 15 minutos.
Obesidad
Un estudio fase I realizado con insulina glulisina, lispro e insulina humana regular en una población de pacientes obesos, ha demostrado que la insulina glulisina mantiene sus propiedades de acción rápida. En este estudio, el tiempo hasta el 20% del total del AUC y el AUC (0-2h) que representa la actividad reductora de glucosa inicial, fueron respectivamente de 114 minutos y 427 mg/kg para la insulina glulisina, 121 minutos y 354 mg/kg para lispro, y 150 minutos y 197 mg/kg para la insulina humana regular (ver figura 2).
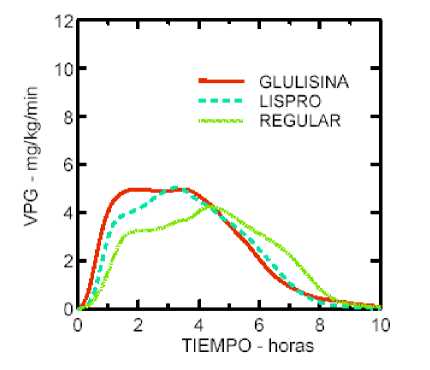
Figura 2: velocidad de perfusión de glucosa (VPG) después de una inyección subcutánea de 0,3 Unidades/kg de insulina glulisina (GLULISINA) o insulina lispro (LISPRO) o insulina humana regular (REGULAR) en una población de pacientes obesos.
Otro estudio fase I con insulina glulisina e insulina lispro en una población no diabética de 80 sujetos, con un amplio rango de índices de masa corporal (18-46 kg/m2), ha demostrado que la acción rápida se mantiene generalmente en un amplio rango de índices de masa corporal (IMC), mientras que el efecto reductor de glucosa total, disminuye cuando aumenta la obesidad.
La media total del AUC de la VPG entre 0-1 hora fue 102±75 mg/kg y 158±100 mg/kg con 0,2 y 0,4 Unidades/kg de insulina glulisina respectivamente, y 83,1±72,8 mg/kg y 112,3±70,8 mg/kg con 0,2 y 0,4 Unidades/kg de insulina lispro respectivamente.
Un estudio fase I en 18 pacientes obesos con diabetes mellitus tipo 2 (IMC entre 35 y 40 kg/ m2) con insulina glulisina e insulina lispro [90% IC: 0,81, 0,95 (p=<0,01)] ha demostrado que la insulina glulisina controla eficazmente las excursiones diurnas post-prandiales de glucemia.
Eficacia y seguridad clínica
Diabetes mellitus tipo I - Adultos
En un estudio clínico fase III de 26 semanas que compara insulina glulisina con insulina lispro administradas subcutáneamente poco tiempo (0-15 minutos) antes de una comida en pacientes con diabetes mellitus tipo I que usaban insulina glargina como insulina basal, la insulina glulisina fue comparable a la insulina lispro durante el control glucémico tal y como lo reflejan los cambios en la hemoglobina glicosilada (expresada como HbAJc equivalente) desde el punto basal hasta el punto final. Se observaron valores auto-controlados de glucosa en sangre, comparables. Con insulina glulisina no se necesitaron incrementos en la dosis de insulina basal, en contraste con insulina lispro.
Un estudio clínico fase III de 12 semanas realizado en pacientes con diabetes mellitus tipo 1 que recibían insulina glargina como terapia basal, indica que la administración de insulina glulisina inmediatamente después de la comida proporciona una eficacia comparable a la de la insulina glulisina administrada inmediatamente antes de la comida (0-15 minutos) o la insulina regular (30-45 minutos).
En la población por protocolo hubo una reducción de GHb muy significativa en el grupo de glulisina administrada antes de las comidas en comparación con el grupo de insulina regular.
Diabetes mellitus tipo 1 - Población pediátrica
En un ensayo clínico fase III de 26 semanas de duración realizado en niños (4-5 años: n=9; 6-7 años n=32 y 8-11 años: n=149) y adolescentes (12-17 años: n=382) con diabetes mellitus tipo 1, se comparó la insulina glulisina con insulina lispro ambas administradas por vía subcutánea (0-15 minutos) antes de una comida. Se utilizó insulina glargina o NPH como insulina basal. Insulina glulisina fue comparable a insulina lispro en el control glucémico tal y como reflejan los cambios en la hemoglobina glicosilada (GHb expresada como HbA1c) desde el punto basal hasta el final y según los valores obtenidos por autodeterminaciones de glucemia.
No existe información clínica suficiente sobre el uso de Apidra en niños menores de 6 años.
Diabetes mellitus tipo 2 - Adultos
Se realizó un estudio clínico fase III de 26 semanas seguido de un estudio de seguridad de 26 semanas, para comparar insulina glulisina (0-15 minutos antes de una comida) con insulina humana regular (3045 minutos antes de una comida) administradas subcutáneamente en pacientes con diabetes mellitus tipo 2, también se utilizó insulina NPH como insulina basal. La media del índice de masa corporal (IMC) de los pacientes fue 34,55 kg/m2. Insulina glulisina demostró ser comparable a la insulina humana regular teniendo en cuenta los cambios en hemoglobina glicosilada (expresada como HbA1c equivalente) desde el punto basal hasta el punto final a los 6 meses (-0,46% para insulina glulisina y -0,30% para insulina humana regular, p=0,0029) y desde el punto basal hasta el punto final a los 12 meses (-0,23% para la insulina glulisina y -0,13% para insulina humana regular, sin diferencia significativa). En este estudio, la mayoría de los pacientes (79%) mezclaron su insulina de corta duración de acción con insulina NPH inmediatamente antes de la inyección y el 58 % de los pacientes utilizó agentes hipoglucémicos orales de forma randomizada, y se instruyó a los pacientes que continuaran utilizándolos a la misma dosis.
Raza y sexo
En estudios clínicos controlados en adultos, insulina glulisina no mostró diferencias en cuanto a seguridad y eficacia en los subgrupos analizados en función de la raza y el sexo.
5.2 Propiedades farmacocinéticas
En la insulina glulisina la sustitución de la asparragina, aminoácido de la insulina humana en la posición B3 por lisina, y de la lisina en la posición B29 por ácido glutámico favorece una absorción más rápida.
En un estudio con 18 sujetos, con diabetes mellitus tipo1, varones de edades comprendidas entre 21 y 50 años, la insulina glulisina muestra proporcionalidad respecto a la dosis en la primera exposición, la exposición máxima y la exposición total, en el rango de dosis de 0,075 a 0,4 Unidades/kg.
Absorción y biodisponibilidad
Los perfiles farmacocinéticos en voluntarios sanos y pacientes con diabetes (tipo 1 o 2) demostraron que la absorción de insulina glulisina fue alrededor de dos veces más rápida con un pico de concentración aproximadamente dos veces más alto que en la insulina humana regular.
En un estudio en pacientes con diabetes mellitus tipo 1 después de una administración subcutánea de 0,15 Unidades/kg de insulina glulisina, el Tmax fue de 55 minutos y la Cmax fue de 82 ± 1,3 microunidades/ml comparado con un Tmax de 82 minutos y una Cmax de 46 ± 1,3 microunidades/ml para la insulina humana regular. El tiempo medio de permanencia de la insulina glulisina fue más corto (98 min) que el de la insulina humana regular (161 minutos) (ver figura 3).
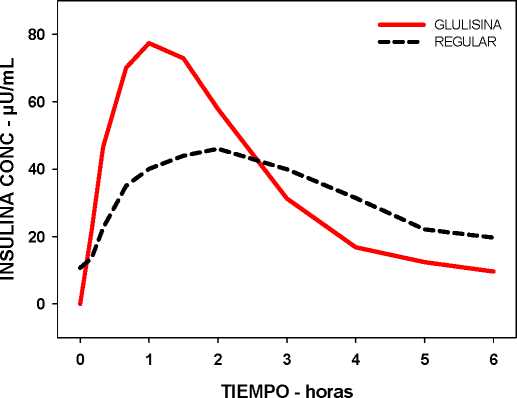
Figura 3: Perfil farmacocinético de insulina glulisina e insulina humana regular en pacientes con mellitus tipo 1 después de la administración de una dosis de 0,15 Unidades/kg.
En un estudio en pacientes con diabetes mellitus tipo 2 después de la administración subcutánea de 0,2 Unidades/kg de insulina glulisina, la Cmax fue de 91 microunidades/ml con un rango intercuartil de 78 a 104 microunidades/ml.
Cuando la insulina glulisina se administra subcutáneamente en el abdomen, deltoide y muslo, los perfiles concentración-tiempo fueron similares, con una absorción ligeramente más rápida cuando se administra en el abdomen en comparación con el muslo. La absorción en los lugares del deltoide está en medio (ver sección 4.2). La biodisponibilidad absoluta (70%) de la insulina glulisina fue similar en los lugares de inyección, y de baja variabilidad intra-individual (11%CV). La administración de bolo intravenoso de insulina glulisina causó una exposición sistémica más alta cuando se comparó con la inyección subcutánea, con una Cmax aproximadamente 40 veces mayor.
Obesidad
Otro estudio fase I con insulina glulisina e insulina lispro en una población no diabética de 80 sujetos, con un amplio rango de índices de masa corporal (18-46 kg/m2), ha demostrado que la absorción rápida y la exposición total se mantiene generalmente a lo largo de un amplio rango de índices de masa corporal.
El tiempo hasta el 10% de exposición total a la insulina se alcanzó antes, en 5-6 minutos aproximadamente con la insulina glulisina.
Distribución y eliminación
La distribución y eliminación de la insulina glulisina y la insulina regular después de una administración intravenosa es similar con volúmenes de distribución de 13 l y 22 l y semividas de 13 y 18 minutos, respectivamente.
Después de la administración subcutánea, la insulina glulisina se elimina más rápidamente que la insulina humana regular con una semivida aparente de 42 minutos en comparación con los 86 minutos. En un análisis de un estudio cruzado de insulina glulisina con sujetos sanos o pacientes con diabetes mellitus tipo 1 o tipo 2 el rango de semivida aparente va de 37 a 75 minutos (rango intercuartil).
Insulina glulisina muestra una unión baja a las proteinas plasmáticas, similar a la insulina humana.
Poblaciones especiales
Insuficiencia renal
En un estudio clínico realizado en sujetos no diabéticos con un amplio rango de función renal (ClCr > 80 ml/min, 30-50 ml/min, < 30 ml/min), por lo general se mantuvieron las propiedades de acción rápida de la insulina glulisina. Sin embargo, las necesidades de insulina podrían verse reducidas en caso de insuficiencia renal.
Insuficiencia hepática
No se han investigado las propiedades farmacocinéticas en pacientes con insuficiencia en la función hepática.
Pacientes de edad avanzada
Existen datos farmacocinéticos muy limitados para pacientes de edad avanzada con diabetes mellitus.
Niños y adolescentes
Las propiedades farmacocinéticas y farmacodinámicas de la insulina glulisina se investigaron en niños (7-11 años) y adolescentes (12-16 años) con diabetes mellitus tipo 1. La insulina glulisina se absorbió rápidamente en los dos grupos de edad, con una Tmax y una Cmax similares a las de adultos (ver sección 4.2). Administrada inmediatamente antes de una prueba de comida, insulina glulisina proporciona un mejor control postprandial que la insulina humana regular, como en adultos (ver sección 5.1). El recorrido de glucosa (AUC0_6h) fue de 641 mg.h.dl-1 para la insulina glulisina y 801 mg.h.dl-1 para la insulina humana regular.
5.3 Datos preclínicos sobre seguridad
Los datos de los estudios preclínicos no evidenciaron otros hallazgos sobre toxicidad relacionados con la actividad farmacodinámica (hipoglucemia) reductora de glucosa en sangre, diferentes de los de la insulina humana regular o de relevancia clínica para humanos.
Metacresol Cloruro de sodio Trometamol Polisorbato 20
Ácido clorhídrico, concentrado
Hidróxido de sodio
Agua para preparaciones inyectables
En ausencia de estudios de compatibilidad, este medicamento no debe mezclarse con otros medicamentos excepto con insulina humana NPH.
2 años.
Periodo de validez después del primer uso del cartucho
El medicamento puede conservarse durante un máximo de 4 semanas por debajo de 25°C protegido de la luz y el calor directo. La pluma que contenga un cartucho no debe guardarse en la nevera. La tapa de la pluma debe colocarse de nuevo en la pluma tras cada inyección para protegerlo.
6.4 Precauciones especiales de conservación
Cartuchos sin abrir
Conservar en nevera (entre 2°C y 8°C).
No congelar.
No colocar Apidra cerca del compartimento del congelador o junto a un acumulador de frío. Conservar el cartucho en el embalaje exterior para protegerlo de la luz.
Cartuchos en uso
Para las condiciones de conservación tras la primera apertura del medicamento, ver sección 6.3.
6.5 Naturaleza y contenido del envase
Solución de 3 ml en un cartucho (vidrio incoloro de tipo I) con un émbolo (goma de elastómero de bromobutilo) y una cápsula con pestaña (aluminio) con un tapón (goma de elastómero de bromobutilo).
El cartucho de vidrio está integrado de manera irreversible en un contenedor transparente y, ensamblado a un mecanismo de plástico con un cilindro enroscado en un extremo.
Está disponible en envases de 1, 3, 4, 5, 6, 8, 9 y 10 cartuchos para OptiClik. Puede que solamente estén comercializados algunos tamaños de envases.
6.6 Precauciones especiales de eliminación y otras manipulaciones
Los cartuchos de Apidra para OptiClik son para utilizar únicamente con la pluma de insulina OptiClik, tal y como se recomienda en la información suministrada por el fabricante de la pluma.
Las instrucciones del fabricante para utilizar la pluma deben seguirse cuidadosamente para cargar el cartucho, colocar la aguja y administrar la inyección de insulina.
Si OptiClik está dañado o no funciona correctamente (debido a defectos mecánicos), debe desecharse y utilizar un OptiClik nuevo.
Antes de insertar el cartucho en la pluma reutilizable, el cartucho debe almacenarse a temperatura ambiente durante 1 o 2 horas. Inspeccionar el cartucho antes de usar. Sólo debe utilizarse si la solución es transparente, incolora y sin partículas sólidas visibles. Las burbujas de aire deben eliminarse del cartucho antes de la inyección (ver instrucciones de uso de la pluma). Los cartuchos vacíos no deben recargarse.
Si la pluma no funciona (ver instrucciones de uso de la pluma), la solución puede extraerse del cartucho con una jeringa (adecuada para una insulina de 100 Unidades/ml) e inyectarse.
Para prevenir cualquier tipo de contaminación, la pluma reutilizable debe ser utilizada por un único paciente.
Se debe comprobar siempre la etiqueta de insulina antes de cada inyección para evitar errores de medicación entre insulina glulisina y otras insulinas (ver sección 4.4).
Mezcla con insulinas
Cuando se mezcla con insulina humana NPH, Apidra se debe introducir primero en la jeringa. La inyección debe ser administrada inmediatamente después de la mezcla debido a que no existen datos disponibles sobre las mezclas preparadas un tiempo significativo antes de la inyección.
7. TITULAR DE LA AUTORIZACIÓN DE COMERCIALIZACIÓN
Sanofi-Aventis Deutschland GmbH D-65926 Frankfurt am Main Alemania.
8. NÚMERO(S) DE AUTORIZACIÓN DE COMERCIALIZACIÓN
EU/1/04/285/021-028
9. FECHA DE LA PRIMERA AUTORIZACIÓN/RENOVACIÓN DE LA AUTORIZACIÓN
Fecha de la primera autorización: 27 de septiembre de 2004 Fecha de la última revalidación: 20 de agosto de 2009
10. FECHA DE LA REVISIÓN DEL TEXTO
La información detallada de este medicamento está disponible en la página web de la Agencia Europea de Medicamentos http://ema.europa.eu/
1. NOMBRE DEL MEDICAMENTO
Apidra 100 Unidades/ml solución inyectable en una pluma precargada
2. COMPOSICIÓN CUALITATIVA Y CUANTITATIVA
Cada ml contiene 100 Unidades de insulina glulisina (equivalente a 3,49 mg).
Cada pluma contiene 3 ml de solución inyectable, equivalente a 300 Unidades. Insulina glulisina se obtiene por tecnología de ADN recombinante en Escherichia coli. Para consultar la lista completa de excipientes, ver sección 6.1.
3. FORMA FARMACÉUTICA
Solución inyectable en una pluma precargada, OptiSet.
Solución acuosa, incolora y transparente.
4. DATOS CLÍNICOS
4.1 Indicaciones terapéuticas
Tratamiento de diabetes mellitus en adultos, adolescentes y niños a partir de los 6 años cuando se precise tratamiento con insulina.
4.2 Posología y forma de administración
Posología
La potencia de este medicamento se establece en unidades. Estas unidades son exclusivas de Apidra y no son las mismas que las UI o las unidades utilizadas para expresar la potencia de otros análogos de insulina (ver sección 5.1).
Apidra debe utilizarse en regímenes que incluyen una insulina de acción prolongada o intermedia, o un análogo de insulina basal y puede utilizarse con agentes hipoglucémicos orales.
La dosis de Apidra debe ser ajustada de forma individual.
Poblaciones especiales
Insuficiencia renal
Las propiedades farmacocinéticas de la insulina glulisina generalmente se mantienen en pacientes con insuficiencia renal. Sin embargo en caso de insuficiencia renal, las necesidades de insulina podrían reducirse (ver sección 5.2).
Insuficiencia hepática
En pacientes con disminución de la función hepática, las propiedades farmacocinéticas de la insulina glulisina no han sido investigadas. En pacientes con insuficiencia hepática, las necesidades de insulina podrían disminuir debido a la reducida capacidad para la gluconeogénesis y el reducido metabolismo de insulina.
Pacientes de edad avanzada
Existen datos farmacocinéticos limitados en pacientes de edad avanzada con diabetes mellitus. El deterioro de la función renal podría llevar a una disminución de las necesidades de insulina.
Población pediátrica
No existe información clínica suficiente sobre el uso de Apidra en niños menores de 6 años.
Forma de administración
Via subcutánea
Apidra debe administrarse mediante inyección subcutánea poco tiempo (0-15 min) antes o poco después de las comidas o mediante bomba de perfusión continua subcutánea.
Apidra debe administrarse subcutáneamente en la pared abdominal, muslo o deltoide o por perfusión continua en la pared abdominal. Los lugares de inyección y perfusión dentro de un área de inyección (abdomen, muslo o deltoide) deben alternarse de una inyección a otra. La velocidad de absorción y consecuentemente el comienzo y la duración de acción, pueden verse afectados por el lugar de inyección, el ejercicio y otras variables. La inyección subcutánea en la pared abdominal asegura una absorción un poco más rápida que en los otros lugares de inyección (ver sección 5.2).
Debe tenerse precaución para no atravesar un vaso sanguíneo. Después de la inyección, no debe masajearse el lugar de inyección. Los pacientes deben ser educados en técnicas de inyección adecuadas.
Mezcla con insulinas
Cuando de administre como inyección subcutánea, Apidra no debe mezclarse con otros medicamentos salvo insulina humana NPH.
Antes de utilizar OptiSet, las Instrucciones de uso incluidas en el prospecto se deben leer detenidamente (ver sección 6.6).
Hipersensibilidad al principio activo o a alguno de los excipientes incluidos en la sección 6.1. Hipoglucemia.
4.4 Advertencias y precauciones especiales de empleo
En un paciente el cambio a otro tipo o marca de insulina debe realizarse bajo estricta supervisión médica. Cambios en la concentración, marca (fabricante), tipo (regular, neutral protamine Hagedorn [NPH], lenta, acción prolongada, etc.), origen (animal, humano, análogo de insulina humana) y/o método de fabricación podría dar lugar a un cambio en la dosis. El tratamiento antidiabético oral concomitante puede presentar la necesidad de un ajuste.
Hiperglucemia
La utilización de dosis inadecuadas o la interrupción del tratamiento especialmente en diabéticos insulino-dependientes, podría dar lugar a una hiperglucemia o cetoacidosis diabética; condiciones que son potencialmente letales.
Hipoglucemia
El tiempo de aparición de una hipoglucemia depende del perfil de acción de las insulinas utilizadas y por lo tanto, podría cambiar cuando se cambie el régimen de tratamiento.
Las condiciones que podrían hacer que los primeros síntomas de aviso de una hipoglucemia sean diferentes o menos pronunciados, incluyen diabetes de larga duración, terapia insulínica intensiva, neuropatía diabética, medicamentos como beta bloqueantes o después de pasar de una insulina de origen animal a una insulina humana.
También podría ser necesario un ajuste de la dosis si los pacientes incrementan la actividad física o si hacen un cambio en su plan de comidas habitual. El ejercicio realizado inmediatamente después de una comida podría incrementar el riesgo de hipoglucemia.
En comparación con la insulina humana soluble, si la hipoglucemia aparece después de una inyección con análogos de acción rápida, esta podría aparecer antes.
Reacciones hipoglucémicas o hiperglucémicas no tratadas pueden causar pérdida de conocimiento, coma o muerte.
Las necesidades de insulina podrían alterarse durante una enfermedad o trastornos emocionales.
Errores de medicación
Se han notificado errores de medicación, en los cuales se han administrado de forma accidental otras insulinas, en particular insulinas de acción prolongada, en lugar de insulina glulisina. Se debe comprobar siempre la etiqueta de insulina antes de cada inyección para evitar errores de medicación entre insulina glulisina y otras insulinas.
Excipientes
Este medicamento contiene menos de 1 mmol (23 mg) de sodio por dosis, por lo que se considera esencialmente “exento de sodio”.
Apidra contiene metacresol, que puede causar reacciones alérgicas.
Combinación de Apidra con pioglitazona
Se han notificado casos de insuficiencia cardíaca cuando se utiliza pioglitazona en combinación con insulina, sobre todo en pacientes con factores de riesgo para el desarrollo de insuficiencia cardíaca. Esto deberá tenerse en cuenta si se considera el tratamiento con la combinación de pioglitazona y Apidra. Si se usa esta combinación, se deben observar a los pacientes por si aparecen signos y síntomas de insuficiencia cardíaca, aumento de peso y edema. Se debe interrumpir el tratamiento con pioglitazona si se produce cualquier deterioro de los síntomas cardíacos.
Manejo de la pluma
Antes de utilizar OptiSet, las Instrucciones de uso incluidas en el prospecto se deben leer detenidamente. Optiset debe ser utilizado como se recomienda en las Instrucciones de uso (ver sección 6.6).
4.5 Interacción con otros medicamentos y otras formas de interacción
No se han realizado estudios sobre interacciones farmacocinéticas. En base al conocimiento empírico sobre medicamentos similares, no es probable que aparezcan interacciones farmacocinéticas clínicamente relevantes.
Existe un número de sustancias que afectan al metabolismo de la glucosa por lo que podría requerir el ajuste de la dosis de insulina glulisina y particularmente una estrecha monitorización.
Las sustancias que podrían aumentar la actividad reductora del nivel de glucosa en sangre e incrementar la susceptibilidad a una hipoglucemia son los medicamentos antidiabéticos orales, los inhibidores de la enzima convertidora de angiotensina (ECA), disopiramida, fibratos, fluoxetina, inhibidores de la monoamino oxidasa (IMAO), pentoxifilina, propoxifeno, salicilatos y antibióticos sulfonamidas.
Las sustancias que podrían disminuir la actividad reductora del nivel de glucosa en sangre incluyen corticoides, danazol, diazóxido, diuréticos, glucagón, isoniazida, derivados de la fenotiazina, somatropina, medicamentos simpaticomiméticos (por ejemplo: epinefrina [adrenalina], salbutamol, terbutalina), hormonas tiroideas, estrógenos, progestágenos (por ejemplo: anticonceptivos orales), inhibidores de la proteasa y medicamentos antipsicóticos atípicos (por ejemplo: olanzapina y clozapina).
Los beta-bloqueantes, clonidina, sales de litio o alcohol podrían potenciar o debilitar la actividad reductora del nivel de glucosa en sangre de la insulina. La pentamidina podría causar hipoglucemia que algunas veces podría ir seguida de una hiperglucemia.
Además, bajo la influencia de medicamentos simpaticolíticos como los beta-bloqueantes, clonidina, guanetidina y reserpina, los signos de una contra-regulación adrenérgica podrían atenuarse o no aparecer.
Embarazo
No hay datos o éstos son limitados (datos en menos de 300 embarazos) relativos al uso de insulina glulisina en mujeres embarazadas.
Los estudios sobre reproducción animal no han revelado ninguna diferencia entre insulina glulisina e insulina humana con respecto al embarazo, desarrollo embrio/fetal, parto o desarrollo postnatal (ver sección 5.3).
Debería prestarse atención en la prescripción a mujeres embarzadas. Es fundamental una monitorización cuidadosa del control de glucemia.
En pacientes con diabetes pre-existente o gestacional es fundamental mantener un buen control metabólico durante todo el embarazo. Las necesidades de insulina podrían disminuir durante el primer trimestre, y generalmente incrementarse durante el segundo y tercer trimestre. Inmediatamente después del parto, las necesidades de insulina disminuyen rápidamente.
Lactancia
No se sabe si insulina glulisina se excreta en leche humana, pero por lo general la insulina no pasa a la leche materna y no se absorbe después de la administración oral.
Las madres lactantes podrían necesitar ajustes en la dosis de insulina y la dieta.
Fertilidad
Los estudios de reproducción en animales con insulina glulisina no han revelado ningún efecto adverso sobre la fertilidad.
4.7 Efectos sobre la capacidad para conducir y utilizar máquinas
La capacidad del paciente para concentrarse y reaccionar podría verse afectada como resultado de una hipoglucemia o hiperglucemia o, por ejemplo, como resultado de un defecto visual. Esto podría suponer un riesgo en aquellas situaciones donde estas capacidades son de especial importancia (por ejemplo: conducir un coche o manejar máquinas).
Debe advertirse a los pacientes de que tomen precauciones para evitar una hipoglucemia mientras conducen. Esto es especialmente importante en aquellas personas que tienen un conocimiento reducido o no tienen conocimiento de los síntomas de aviso de una hipoglucemia, o tienen episodios frecuentes de hipoglucemia. En estas circunstancias debe considerarse la conveniencia de conducir.
Resumen del perfil de seguridad
La hipoglucemia, la reacción adversa más frecuente de la terapia con insulina, podría ocurrir si la dosis de insulina es demasiado alta en relación con las necesidades de insulina.
Lista tabulada de reacciones adversas
Las siguientes reacciones adversas relacionadas de estudios clínicos se adjuntan a continuación según la clasificación por órganos y sistemas y en orden decreciente de incidencia (muy frecuentes: >1/10; frecuentes: >1/100 a <1/10; poco frecuentes: >1/1.000 a <1/100; raras: >1/10.000 a <1/1.000; muy raras: <1/10.000); frecuencia no conocida (no puede estimarse a partir de los datos disponibles).
Las reacciones adversas se presentan en orden decreciente de gravedad dentro de cada intervalo de frecuencia.
|
Clasificación de órganos del sistema MedDRA |
Muy frecuentes |
Frecuentes |
Poco frecuentes |
Raras |
|
Trastorno del metabolismo y de la nutrición |
Hipoglucemia | |||
|
Trastornos de la piel y del tejido subcutáneo |
Reacciones en el lugar de la inyección Reacciones de hipersensibilidad local. |
Lipodistrofia | ||
|
Trastornos generales y alteraciones en el lugar de administración |
Reacciones sistémicas de hipersensibilidad |
Descripción de las reacciones adversas seleccionadas
Trastornos del metabolismo y de la nutrición
Los síntomas de una hipoglucemia normalmente aparecen de repente. Estos podrían incluir sudores fríos, piel pálida y fría, fatiga, nerviosismo o temblor, ansiedad, cansancio inusual o debilidad, confusión, dificultad de concentración, somnolencia, hambre excesiva, cambios en la visión, dolor de cabeza, náuseas y palpitaciones. La hipoglucemia puede llegar a ser severa y podría llevar a pérdida de conocimiento y/o convulsiones que podrían dar como resultado, deterioro temporal o permanente de la función del cerebro o incluso muerte.
Trastornos de la piel y del tejido subcutáneo
Las reacciones de hipersensibilidad local (enrojecimiento, hinchazón y picor en el lugar de inyección) podrían ocurrir durante el tratamiento con insulina. Estas reacciones generalmente son transitorias y normalmente desaparecen durante el tratamiento continuado.
Podría aparecer lipodistrofia en el lugar de inyección como consecuencia de un error en la rotación de los lugares de inyección dentro de un área.
Trastornos generales y alteraciones en el lugar de administración
Las reacciones sistémicas de hipersensibilidad podrían incluir urticaria, opresión torácica, disnea, dermatitis alérgica y prurito. Los casos graves de alergia generalizada que incluyen una reacción anafiláctica pueden causar la muerte.
Notificación de sospechas de reacciones adversas
Es importante notificar sospechas de reacciones adversas al medicamento tras su autorización. Ello permite una supervisión continuada de la relación beneficio/riesgo del medicamento. Se invita a los profesionales sanitarios a notificar las sospechas de reacciones adversas a través del sistema nacional de notificación incluido en el Anexo V.
4.9 Sobredosis
Síntomas
Podría aparecer hipoglucemia como resultado de un exceso de la actividad de la insulina relacionada con la ingesta de comida y el gasto de energía.
No existen datos disponibles específicos de sobredosis con insulina glulisina. Sin embargo, la hipoglucemia podría desarrollarse en etapas consecutivas:
Tratamiento
Los episodios de hipoglucemia leves pueden tratarse mediante la administración oral de glucosa o productos con azúcar. Por ello se recomienda que el paciente diabético siempre lleve terrones de azúcar, caramelos, galletas o zumo de fruta azucarado.
Los episodios de hipoglucemia graves, cuando los pacientes pierden la conciencia, pueden tratarse con glucacón (0,5 mg a 1 mg) administrado por vía intramuscular o subcutánea por un persona que haya recibido las instrucciones adecuadas, o con glucosa administrada por vía intravenosa por un profesional sanitario. También se debe administrar glucosa por vía intravenosa, si el paciente no responde al glucagón después de 10 a 15 minutos.
Después de recobrar el conocimiento, se recomienda la administración oral de carbohidratos al paciente para evitar una recaída.
Después de la inyección de glucagón, el paciente debería monitorizarse en un hospital para encontrar la causa de esta hipoglucemia grave y prevenir otros episodios similares.
5. PROPIEDADES FARMACOLÓGICAS
5.1 Propiedades farmacodinámicas
Grupo farmacoterapéutico: Fármacos usados en diabetes, insulinas y análogos para inyección, de acción rápida. Código ATC: A10AB06
Mecanismo de acción
Insulina glulisina es un análogo de insulina humana recombinante que es equipotente a la insulina humana regular. Insulina glulisina tiene un comienzo de acción más rápido y una duración de acción más corta que la insulina humana regular.
La actividad principal de las insulinas y análogos de insulina, donde se incluye la insulina glulisina, es la regulación del metabolismo de la glucosa. Las insulinas reducen los niveles de glucosa en sangre mediante la estimulación de la captación de la glucosa periférica, especialmente del músculo esquelético y la grasa, y por inhibición de la producción de la glucosa hepática. La insulina inhibe la lipólisis en el adiposito, inhibe la proteólisis y aumenta la síntesis de proteínas.
Estudios en voluntarios sanos y en pacientes con diabetes demostraron que la insulina glulisina tiene un comienzo de acción más rápido y una duración de acción más corta que la insulina humana regular cuando se administra subcutáneamente. Cuando la insulina glulisina se inyecta subcutáneamente, la actividad reductora de glucosa empezaría a los 10-20 minutos. Las actividades reductoras de glucosa de la insulina glulisina y de la insulina humana regular son equipotentes cuando se administran por vía intravenosa. Una unidad de insulina glulisina tiene la misma actividad reductora de glucosa que una unidad de insulina humana regular.
Proporcionalidad de la dosis
En un estudio con 18 sujetos varones, con diabetes mellitus tipo 1, de edades comprendidas entre 21 y 50 años, la insulina glulisina demostró un efecto reductor de glucosa proporcional a la dosis, en el rango de dosis terapeútica relevante de 0,075 a 0,15 Unidades/kg y un efecto reductor de glucosa menor que el incremento proporcional con 0,3 Unidades/kg o más, como la insulina humana.
Insulina glulisina tiene un efecto aproximadamente dos veces más rápido que la insulina humana regular y completa el efecto reductor de glucosa aproximadamentes 2 horas antes que la insulina humana regular.
Un estudio fase I en pacientes con diabetes mellitus tipo 1 evaluó los perfiles reductores de glucosa de la insulina glulisina y de la insulina humana regular, administradas subcutáneamente a dosis de 0,15 Unidades/kg, a diferentes tiempos en relación con una comida estándar de 15 minutos. Los datos indicaron que la insulina glulisina administrada 2 minutos antes de la comida, aporta un control glucémico postprandial similar al aportado por la insulina humana regular administrada 30 minutos antes de la comida. La insulina glulisina administrada 2 minutos antes de la comida proporciona un mejor control postprandial que la insulina humana regular administrada 2 minutos antes de la comida. La insulina glulisina administrada 15 minutos después de comenzar la comida proporciona un control glucémico similar al de la insulina humana regular administrada 2 minutos antes de la comida (ver figura 1).
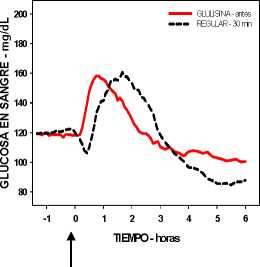
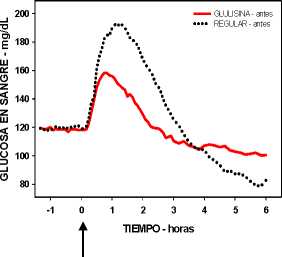
200
180
160
O
140
120
V~w
O
100
80
GLULISINA - después REGULAR - artes
TIEMPO - horas
Figura 1A Figura 1B Figura 1C
Figura 1: Media del efecto reductor de glucosa a las 6 horas en 20 pacientes con diabetes tipo 1. Insulina glulisina administrada 2 minutos (preGLULISINA) antes del comienzo de una comida, comparada con la insulina humana regular administrada 30 minutos (REGULAR 30 min) antes del comienzo de la comida (figura 1A), y comparada con la insulina humana regular administrada 2 minutos (preREGULAR) antes de una comida (figura 1B). Insulina glulisina administrada 15 minutos (postGLULISINA) después del comienzo de la comida, comparada con la insulina humana regular administrada 2 minutos (preREGULAR) antes del comienzo de la comida (figura 1C). En el eje de las x, cero (la fecha) es el comienzo de una comida de 15 minutos.
Obesidad
Un estudio fase I realizado con insulina glulisina, lispro e insulina humana regular en una población de pacientes obesos, ha demostrado que la insulina glulisina mantiene sus propiedades de acción rápida. En este estudio, el tiempo hasta el 20% del total del AUC y el AUC (0-2h) que representa la actividad reductora de glucosa inicial, fueron respectivamente de 114 minutos y 427 mg/kg para la insulina glulisina, 121 minutos y 354 mg/kg para lispro, y 150 minutos y 197 mg/kg para la insulina humana regular (ver figura 2).
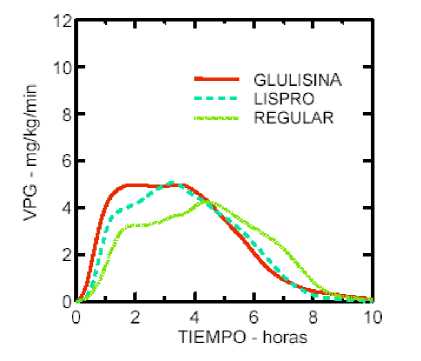
Figura 2: velocidad de perfusión de glucosa (VPG) después de una inyección subcutánea de 0,3 Unidades/kg de insulina glulisina (GLULISINA) o insulina lispro (LISPRO) o insulina humana regular (REGULAR) en una población de pacientes obesos.
Otro estudio fase I con insulina glulisina e insulina lispro en una población no diabética de 80 sujetos, con un amplio rango de índices de masa corporal (18-46 kg/m2), ha demostrado que la acción rápida se mantiene generalmente en un amplio rango de índices de masa corporal (IMC), mientras que el efecto reductor de glucosa total, disminuye cuando aumenta la obesidad.
La media total del AUC de la VPG entre 0-1 hora fue 102±75 mg/kg y 158±100 mg/kg con 0,2 y 0,4 Unidades/kg de insulina glulisina respectivamente, y 83,1±72,8 mg/kg y 112,3±70,8 mg/kg con 0,2 y 0,4 Unidades/kg de insulina lispro respectivamente.
Un estudio fase I en 18 pacientes obesos con diabetes mellitus tipo 2 (IMC entre 35 y 40 kg/ m2) con insulina glulisina e insulina lispro [90% IC: 0,81, 0,95 (p=<0,01)] ha demostrado que la insulina glulisina controla eficazmente las excursiones diurnas post-prandiales de glucemia.
Eficacia y seguridad clínica
Diabetes mellitus tipo I - Adultos
En un estudio clínico fase III de 26 semanas que compara insulina glulisina con insulina lispro administradas subcutáneamente poco tiempo (0-15 minutos) antes de una comida en pacientes con diabetes mellitus tipo I que usaban insulina glargina como insulina basal, la insulina glulisina fue comparable a la insulina lispro durante el control glucémico tal y como lo reflejan los cambios en la hemoglobina glicosilada (expresada como HbAJc equivalente) desde el punto basal hasta el punto final. Se observaron valores auto-controlados de glucosa en sangre, comparables. Con insulina glulisina no se necesitaron incrementos en la dosis de insulina basal, en contraste con insulina lispro.
Un estudio clínico fase III de 12 semanas realizado en pacientes con diabetes mellitus tipo 1 que recibían insulina glargina como terapia basal, indica que la administración de insulina glulisina inmediatamente después de la comida proporciona una eficacia comparable a la de la insulina glulisina administrada inmediatamente antes de la comida (0-15 minutos) o la insulina regular (30-45 minutos).
En la población por protocolo hubo una reducción de GHb muy significativa en el grupo de glulisina administrada antes de las comidas en comparación con el grupo de insulina regular.
Diabetes mellitus tipo 1- Población pediátrica
En un ensayo clínico fase III de 26 semanas de duración realizado en niños (4-5 años: n=9; 6-7 años n=32 y 8-11 años: n=149) y adolescentes (12-17 años: n=382) con diabetes mellitus tipo 1, se comparó la insulina glulisina con insulina lispro ambas administradas por vía subcutánea (0-15 minutos) antes de una comida. Se utilizó insulina glargina o NPH como insulina basal. Insulina glulisina fue comparable a insulina lispro en el control glucémico tal y como reflejan los cambios en la hemoglobina glicosilada (GHb expresada como HbA1c) desde el punto basal hasta el final y según los valores obtenidos por autodeterminaciones de glucemia.
No existe información clínica suficiente sobre el uso de Apidra en niños menores de 6 años.
Diabetes mellitus tipo 2 - Adultos
Se realizó un estudio clínico fase III de 26 semanas seguido de un estudio de seguridad de 26 semanas, para comparar insulina glulisina (0-15 minutos antes de una comida) con insulina humana regular (3045 minutos antes de una comida) administradas subcutáneamente en pacientes con diabetes mellitus tipo 2, también se utilizó insulina NPH como insulina basal. La media del índice de masa corporal (IMC) de los pacientes fue 34,55 kg/m2. Insulina glulisina demostró ser comparable a la insulina humana regular teniendo en cuenta los cambios en hemoglobina glicosilada (expresada como HbA1c equivalente) desde el punto basal hasta el punto final a los 6 meses (-0,46% para insulina glulisina y -0,30% para insulina humana regular, p=0,0029) y desde el punto basal hasta el punto final a los 12 meses (-0,23% para insulina glulisina y -0,13% para insulina humana regular, sin diferencia significativa). En este estudio, la mayoría de los pacientes (79%) mezclaron su insulina de corta duración de acción con insulina NPH inmediatamente antes de la inyección y el 58 % de los pacientes utilizó agentes hipoglucémicos orales de forma randomizada, y se instruyó a los pacientes que continuaran utilizándolos a la misma dosis.
Raza y sexo
En estudios clínicos controlados en adultos, insulina glulisina no mostró diferencias en cuanto a seguridad y eficacia en los subgrupos analizados en función de la raza y el sexo.
5.2 Propiedades farmacocinéticas
En la insulina glulisina la sustitución de la asparragina, aminoácido de la insulina humana en la posición B3 por lisina, y de la lisina en la posición B29 por ácido glutámico favorece una absorción más rápida.
En un estudio con 18 sujetos varones, con diabetes mellitus tipo 1, de edades comprendidas entre 21 y 50 años, la insulina glulisina muestra proporcionalidad respecto a la dosis en la primera exposición, la exposición máxima y la exposición total, en el rango de dosis de 0,075 a 0,4 Unidades/kg.
Absorción y biodisponibilidad
Los perfiles farmacocinéticos en voluntarios sanos y pacientes con diabetes (tipo 1 o 2) demostraron que la absorción de insulina glulisina fue alrededor de dos veces más rápida con un pico de concentración aproximadamente dos veces más alto que en la insulina humana regular.
En un estudio en pacientes con diabetes mellitus tipo 1 después de una administración subcutánea de 0,15 Unidades/kg de insulina glulisina, el Tmax fue de 55 minutos y la Cmax fue de 82 ± 1,3 microunidades/ml comparado con un Tmax de 82 minutos y una Cmax de 46 ± 1,3 microunidades/ml para la insulina humana regular. El tiempo medio de permanencia de la insulina glulisina fue más corto (98 min) que el de la insulina humana regular (161 minutos) (ver figura 3).
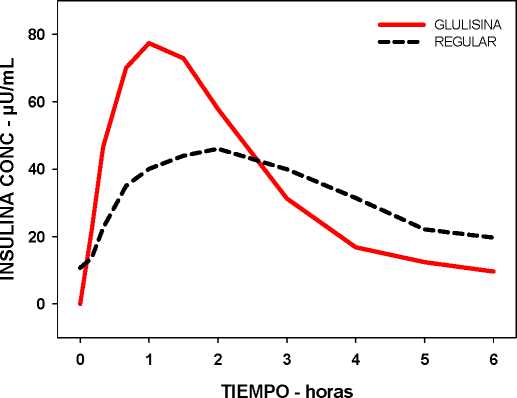
Figura 3: Perfil farmacocinético de insulina glulisina e insulina humana regular en pacientes con diabetes mellitus tipo 1 después de la administración de una dosis de 0,15 Unidades/kg.
En un estudio en pacientes con diabetes mellitus tipo 2 después de la administración subcutánea de 0,2 Unidades/kg de insulina glulisina, la Cmax fue de 91 microunidades/ml con un rango intercuartil de 78 a 104 microunidades/ml.
Cuando la insulina glulisina se administra subcutáneamente en el abdomen, deltoide y muslo, los perfiles concentración-tiempo fueron similares, con una absorción ligeramente más rápida cuando se administra en el abdomen en comparación con el muslo. La absorción en los lugares del deltoide está en medio (ver sección 4.2). La biodisponibilidad absoluta (70%) de la insulina glulisina fue similar en los lugares de inyección, y de baja variabilidad intra-individual (11 % CV). La administración de bolo intravenoso de insulina glulisina causó una exposición sistémica más alta cuando se comparó con la inyección subcutánea, con una Cmax aproximadamente 40 veces mayor.
Obesidad
Otro estudio fase I con insulina glulisina e insulina lispro en una población no diabética de 80 sujetos, con un amplio rango de índices de masa corporal (18-46 kg/m2), ha demostrado que la absorción rápida y la exposición total se mantiene generalmente a lo largo de un amplio rango de índices de masa corporal.
El tiempo hasta el 10% de exposición total a la insulina se alcanzó antes, en 5-6 minutos aproximadamente con la insulina glulisina.
Distribución y eliminación
La distribución y eliminación de la insulina glulisina y la insulina regular después de una administración intravenosa es similar con volúmenes de distribución de 13 l y 22 l y semividas de 13 y 18 minutos, respectivamente.
Después de la administración subcutánea, la insulina glulisina se elimina más rápidamente que la insulina humana regular con una semivida aparente de 42 minutos en comparación con los 86 minutos. En un análisis de un estudio cruzado de insulina glulisina con sujetos sanos o pacientes con diabetes mellitus tipo 1 o tipo 2 el rango de semivida aparente va de 37 a 75 minutos (rango intercuartil).
Insulina glulisina muestra una unión baja a las proteinas plasmáticas, similar a la insulina humana.
Poblaciones especiales
Insuficiencia renal
En un estudio clínico realizado en sujetos no diabéticos con un amplio rango de función renal (ClCr > 80 ml/min, 30-50 ml/min, < 30 ml/min), por lo general se mantuvieron las propiedades de acción rápida de la insulina glulisina. Sin embargo, las necesidades de podrían verse reducidas en caso de insuficiencia renal.
Insuficiencia hepática
No se han investigado las propiedades farmacocinéticas en pacientes con insuficiencia en la función hepática.
Pacientes de edad avanzada
Existen datos farmacocinéticos muy limitados para pacientes de edad avanzada con diabetes mellitus.
Niños y adolescentes
Las propiedades farmacocinéticas y farmacodinámicas de la insulina glulisina se investigaron en niños (7-11 años) y adolescentes (12-16 años) con diabetes mellitus tipo 1. La insulina glulisina se absorbió rápidamente en los dos grupos de edad, con una Tmax y una Cmax similares a las de adultos (ver sección 4.2). Administrada inmediatamente antes de una prueba de comida, insulina glulisina proporciona un mejor control postprandial que la insulina humana regular, como en adultos (ver sección 5.1). El recorrido de glucosa (AUC0_6h) fue de 641 mg.h.dl-1 para la insulina glulisina y 801 mg.h.dl-1 para la insulina humana regular.
5.3 Datos preclínicos sobre seguridad
Los datos de los estudios preclínicos no evidenciaron otros hallazgos sobre toxicidad relacionados con la actividad farmacodinámica (hipoglucemia) reductora de glucosa en sangre, diferentes de los de la insulina humana regular o de relevancia clínica para humanos.
Metacresol Cloruro de sodio Trometamol Polisorbato 20
Ácido clorhídrico, concentrado
Hidróxido de sodio
Agua para preparaciones inyectables
En ausencia de estudios de compatibilidad, este medicamento no debe mezclarse con otros medicamentos excepto con insulina humana NPH.
2 años.
Periodo de validez después del primer uso de la pluma:
El medicamento puede conservarse durante un máximo de 4 semanas por debajo de 25°C protegido de la luz y el calor directo. La pluma en uso no debe guardarse en la nevera. La tapa de la pluma debe colocarse de nuevo en la pluma tras cada inyección para protegerla de la luz.
6.4 Precauciones especiales de conservación
Plumas sin utilizar
Conservar en nevera (entre 2°C y 8°C).
No congelar.
No colocar Apidra cerca del compartimento del congelador o junto a un acumulador de frío. Conservar la pluma precargada en el embalaje exterior para protegerla de la luz.
Plumas en uso
Para las condiciones de conservación tras la primera apertura del medicamento, ver sección 6.3.
6.5 Naturaleza y contenido del envase
Solución de 3 ml en un cartucho (vidrio incoloro) con un émbolo (goma de elastómero de bromobutilo) y una cápsula con pestaña (aluminio) con un tapón (goma de elastómero de bromobutilo). El cartucho se encuentra sellado en una pluma precargada desechable. Está disponible en envases de 1, 3, 4, 5, 6, 8, 9 y 10 plumas.
Puede que solamente estén comercializados algunos tamaños de envases.
6.6 Precauciones especiales de eliminación y otras manipulaciones
Antes de su primer uso, la pluma debe mantenerse a temperatura ambiente durante 1 o 2 horas. Inspeccionar el cartucho antes de usar. Sólo debe utilizarse si la solución es transparente, incolora y sin partículas sólidas visibles. Debido a que Apidra es una solución, no necesita una resuspensión antes de uso.
Las plumas vacías nunca deben reutilizarse y deben desecharse adecuadamente.
Para evitar cualquier contaminación, la pluma precargada debe ser utilizada estrictamente por un sólo paciente.
Se debe comprobar siempre la etiqueta de insulina antes de cada inyección para evitar errores de medicación entre insulina glulisina y otras insulinas (ver sección 4.4).
Mezcla con insulinas
Cuando se mezcla con insulina humana NPH, Apidra se debe introducir primero en la jeringa. La inyección debe ser administrada inmediatamente después de la mezcla debido a que no existen datos disponibles sobre las mezclas preparadas un tiempo significativo antes de la inyección.
Manejo de la pluma
El paciente debe ser advertido para leer detenidamente las instrucciones de uso incluidas en el prospecto antes de utilizar OptiSet.
Capuchón de la pluma
Aguja de la pluma (no incluida)
Depósito de
Cuerpo de la pluma
Sello protectc
Protector interno de la aguja
insulina
Émb°lo Nombre y color Señalizador de
negro
I u » r
Sello de goma
Barra de Escala de color insulina residual
de la insuliní
—1
dosis
—
Selector Botón de dosis inyección
de
Esquema de la pluma
Información importante para la utilización de OptiSet:
• Una aguja nueva debe ser insertada siempre antes de cada uso. Sólo deben utilizarse agujas compatibles para utilizar con OptiSet.
• Una prueba de seguridad debe realizarse siempre antes de cada inyección.
• Si se utiliza un nuevo OptiSet, se debe realizar la prueba de seguridad inicial con las 8 unidades
preseleccionadas por el fabricante.
• El selector de dosis sólo se puede girar en una dirección.
• El selector de dosis (cambio de dosis) no debe ser nunca girado después de haber tirado del botón de inyección.
• Esta pluma es para uso exclusivo del paciente. No se debe compartir con nadie.
• Si es otra persona la que realiza la inyección, debe tener especial precaución para evitar
accidentes con la aguja y la transmisión de infecciones.
• OptiSet no debe usarse nunca si está dañado o si el paciente no está seguro de que está funcionando correctamente.
• El paciente debe tener siempre un recambio de OptiSet disponible por si acaso su OptiSet se pierde o está dañado.
Instrucciones de conservación
Revise en la sección 6.4 de esta ficha técnica las instrucciones de cómo conservar OptiSet.
Si OptiSet se conserva en un lugar fresco, se debe sacar de 1 a 2 horas antes de la inyección para atemperarlo. Si la insulina está fría, la inyección es más dolorosa.
El OptiSet usado debe desecharse siguiendo los requisitos de las autoridades locales.
Mantenimiento
Se debe proteger OptiSet del polvo y la suciedad.
La parte exterior de OptiSet puede limpiarse frotándola con un paño húmedo.
La pluma no debe poner en remojo, lavada o lubricada, ya que puede dañarse.
OptiSet está diseñado para funcionar con precisión y seguridad. Debe manipularse con cuidado. El paciente debe evitar situaciones en las que OptiSet pueda estropearse. Si el paciente es consciente de que OptiSet puede estar estropeado, debe utilizar uno nuevo.
Después de retirar el capuchón de la pluma, comprobar la etiqueta de la pluma y del contenedor de insulina para asegurarse de que tiene la insulina correcta.
El aspecto de la insulina también debe ser comprobado: la solución de insulina debe ser transparente, incolora, sin partículas sólidas visibles y debe tener una consistencia acuosa. No utilice OptiSet si la insulina está turbia, coloreada o presenta partículas.
La aguja debe insertarse directamente en la pluma.
Paso 3 Realización de la prueba de seguridad
Antes de cada inyección debe realizarse una prueba de seguridad.
Para un OptiSet nuevo y sin usar, el fabricante ha prefijado una dosis de 8 unidades para la primera prueba de seguridad.
Con el OptiSet ya en uso, una dosis de 2 unidades debe ser seleccionada girando el selector de dosis hacia delante hasta que el señalizador de dosis indica el 2. El selector de dosis sólo girará en una dirección.
Se debe tirar completamente del botón de inyección para cargar la dosis. El selector de dosis nunca debe ser girado después de haber tirado del botón de inyección.
Los protectores exterior e interior de la aguja deben retirarse. El protector exterior debe mantenerse para eliminar la aguja usada.
Mientras sujeta la pluma con la aguja apuntando hacia arriba, el reservorio de insulina debe golpearse con el dedo hasta que cualquier burbuja de aire suba hacia la aguja.
Entonces el botón de inyección debe presionarse hasta el final.
Si ha salido insulina a través del extremo de la aguja, la pluma y la aguja funcionan correctamente. Si no aparece insulina a través del extremo de la aguja, se debe repetir el paso 3 dos veces más, hasta que aparezca insulina en el extremo de la aguja. Si aún así no sale insulina, cambiar la aguja, ya que podría estar bloqueada e intentarlo de nuevo. Si no sale insulina después de cambiar la aguja, el OptiSet podría estar dañado. Este OptiSet no debe ser utilizado.
Puede fijarse la dosis en pasos de 2 unidades, desde un mínimo de 2 unidades hasta un máximo de 40 unidades. Si se necesita una dosis mayor de 40 unidades deben administrarse dos inyecciones o más.
El paciente debe comprobar siempre si hay suficiente insulina para la dosis.
La escala de insulina residual del depósito transparente de insulina muestra aproximadamente cuanta insulina queda en el OptiSet. Esta escala no se debe utilizar para fijar la dosis de insulina.
Si el émbolo negro se encuentra al comienzo de la banda de color, entonces hay aproximadamente 40 unidades de insulina disponibles.
Si el émbolo negro se encuentra al final de la banda de color, entonces hay aproximadamente 20 unidades de insulina disponibles.
El selector de la dosis debe girarse hacia delante hasta que el señalizador de la dosis indique la dosis que se necesite.
Paso 5 Carga de la dosis
Se debe tirar del botón de inyección hasta donde sea posible para cargar la pluma.
El paciente debe comprobar si la dosis seleccionada está completamente cargada. El botón de inyección sólo llegará a la cantidad de insulina que queda en el depósito.
El botón de inyección permite comprobar la dosis real cargada. El botón de inyección debe mantenerse en tensión durante esta comprobación. La última línea gruesa visible del botón de inyección muestra la cantidad de insulina cargada. Cuando se mantiene hacia fuera el botón de inyección, sólo se puede ver la parte superior de esta línea gruesa.
Paso 6 Inyección de la dosis
El paciente debe ser instruido en la técnica de inyección por su profesional sanitario.
La aguja debe insertarse en la piel.
El botón de inyección debe presionarse hasta el final. Se oirá “clic” que cesará cuando el botón de inyección esté completamente presionado. Antes de retirar la aguja de la piel, el botón de inyección debe mantenerse presionado durante 10 segundos. Esto asegura que la dosis total de insulina ha sido liberada.
Paso 7 Extracción y eliminación de la aguja
La aguja debe eliminarse después de cada inyección. Esto contribuirá a evitar la contaminación y/o infección, así como la entrada de aire en el depósito de insulina y el goteo de insulina, los cuales pueden causar una dosificación incorrecta. Las agujas no deben reutilizarse.
Colocar de nuevo el capuchón de la aguja.
7. TITULAR DE LA AUTORIZACIÓN DE COMERCIALIZACIÓN
Sanofi-Aventis Deutschland GmbH D-65926 Frankfurt am Main Alemania.
8. NÚMERO(S) DE AUTORIZACIÓN DE COMERCIALIZACIÓN
EU/1/04/285/013-020
9. FECHA DE LA PRIMERA AUTORIZACIÓN/RENOVACIÓN DE LA AUTORIZACIÓN
Fecha de la primera autorización: 27 de septiembre de 2004 Fecha de la última revalidación: 20 de agosto de 2009
10. FECHA DE LA REVISIÓN DEL TEXTO
La información detallada de este medicamento está disponible en la página web de la Agencia Europea de Medicamentos http://ema.europa.eu/
1. NOMBRE DEL MEDICAMENTO
Apidra SoloStar 100 Unidades/ml solución inyectable en una pluma precargada
2. COMPOSICIÓN CUALITATIVA Y CUANTITATIVA
Cada ml contiene 100 Unidades de insulina glulisina (equivalente a 3,49 mg).
Cada pluma contiene 3 ml de solución inyectable, equivalente a 300 Unidades. Insulina glulisina se obtiene por tecnología de ADN recombinante en Escherichia coli. Para consultar la lista completa de excipientes, ver sección 6.1.
3. FORMA FARMACÉUTICA
Solución inyectable en una pluma precargada.
Solución acuosa, incolora y transparente.
4. DATOS CLÍNICOS
4.1 Indicaciones terapéuticas
Tratamiento de diabetes mellitus en adultos, adolescentes y niños a partir de los 6 años cuando se precise tratamiento con insulina.
4.2 Posología y forma de administración
Posología
La potencia de este medicamento se establece en unidades. Estas unidades son exclusivas de Apidra y no son las mismas que las UI o las unidades utilizadas para expresar la potencia de otros análogos de insulina (ver sección 5.1).
Apidra debe utilizarse en regímenes que incluyen una insulina de acción prolongada o intermedia, o un análogo de insulina basal y puede utilizarse con agentes hipoglucémicos orales.
La dosis de Apidra debe ser ajustada de forma individual.
Poblaciones especiales
Insuficiencia renal
Las propiedades farmacocinéticas de la insulina glulisina generalmente se mantienen en pacientes con insuficiencia renal. Sin embargo en caso de insuficiencia renal, las necesidades de insulina podrían reducirse (ver sección 5.2).
Insuficiencia hepática
En pacientes con disminución de la función hepática, las propiedades farmacocinéticas de la insulina glulisina no han sido investigadas. En pacientes con insuficiencia hepática, las necesidades de insulina podrían disminuir debido a la reducida capacidad para la gluconeogénesis y el reducido metabolismo de insulina.
Pacientes de edad avanzada
Existen datos farmacocinéticos limitados en pacientes de edad avanzada con diabetes mellitus. El deterioro de la función renal podría llevar a una disminución de las necesidades de insulina.
Población pediátrica
No existe información clínica suficiente sobre el uso de Apidra en niños menores de 6 años.
Forma de administración
Vía subcutánea
Apidra debe administrarse mediante inyección subcutánea poco tiempo (0-15 min) antes o poco después de las comidas o mediante bomba de perfusión continua subcutánea.
Apidra debe administrarse subcutáneamente en la pared abdominal, muslo o deltoide o por perfusión continua en la pared abdominal. Los lugares de inyección y perfusión dentro de un área de inyección (abdomen, muslo o deltoide) deben alternarse de una inyección a otra. La velocidad de absorción y consecuentemente el comienzo y la duración de acción, pueden verse afectados por el lugar de inyección, el ejercicio y otras variables. La inyección subcutánea en la pared abdominal asegura una absorción un poco más rápida que en los otros lugares de inyección (ver sección 5.2).
Debe tenerse precaución para no atravesar un vaso sanguíneo. Después de la inyección, no debe masajearse el lugar de inyección. Los pacientes deben ser formados en técnicas de inyección adecuadas.
Mezcla con insulinas
Cuando de administre como inyección subcutánea, Apidra no debe mezclarse con otros medicamentos salvo insulina humana NPH.
Antes de utilizar SoloStar, las Instrucciones de uso incluidas en el prospecto se deben leer detenidamente (ver sección 6.6).
Hipersensibilidad al principio activo o a alguno de los excipientes incluidos en la sección 6.1. Hipoglucemia.
4.4 Advertencias y precauciones especiales de empleo
En un paciente el cambio a otro tipo o marca de insulina debe realizarse bajo estricta supervisión médica. Cambios en la concentración, marca (fabricante), tipo (regular, neutral protamine Hagedorn [NPH], lenta, acción prolongada, etc.), origen (animal, humano, análogo de insulina humana) y/o método de fabricación podría dar lugar a la necesidad de un cambio en la dosis. El tratamiento antidiabético oral concomitante puede presentar la necesidad de un ajuste.
Hiperglucemia
La utilización de dosis inadecuadas o la interrupción del tratamiento especialmente en diabéticos insulino-dependientes, podría dar lugar a una hiperglucemia o cetoacidosis diabética; condiciones que son potencialmente letales.
Hipoglucemia
El tiempo de aparición de una hipoglucemia depende del perfil de acción de las insulinas utilizadas y por lo tanto, podría cambiar cuando se cambie el régimen de tratamiento.
Las condiciones que podrían hacer que los primeros síntomas de aviso de una hipoglucemia sean diferentes o menos pronunciados, incluyen diabetes de larga duración, terapia insulínica intensiva, neuropatía diabética, medicamentos como beta bloqueantes o después de pasar de una insulina de origen animal a una insulina humana.
También podría ser necesario un ajuste de la dosis si los pacientes incrementan la actividad física o si hacen un cambio en su plan de comidas habitual. El ejercicio realizado inmediatamente después de una comida podría incrementar el riesgo de hipoglucemia.
En comparación con la insulina humana soluble, si la hipoglucemia aparece después de una inyección con análogos de acción rápida, ésta podría aparecer antes.
Reacciones hipoglucémicas o hiperglucémicas no tratadas pueden causar pérdida de conocimiento, coma o muerte.
Las necesidades de insulina podrían alterarse durante una enfermedad o trastornos emocionales.
Errores de medicación
Se han notificado errores de medicación, en los cuales se han administrado de forma accidental otras insulinas, en particular insulinas de acción prolongada, en lugar de insulina glulisina. Se debe comprobar siempre la etiqueta de insulina antes de cada inyección para evitar errores de medicación entre insulina glulisina y otras insulinas.
Excipientes
Este medicamento contiene menos de 1 mmol (23 mg) de sodio por dosis, por lo que se considera esencialmente “exento de sodio”.
Apidra contiene metacresol, que puede causar reacciones alérgicas.
Combinación de Apidra con pioglitazona
Se han notificado casos de insuficiencia cardíaca cuando se utiliza pioglitazona en combinación con insulina, sobre todo en pacientes con factores de riesgo para el desarrollo de insuficiencia cardíaca. Esto deberá tenerse en cuenta si se considera el tratamiento con la combinación de pioglitazona y Apidra. Si se usa esta combinación, se deben observar a los pacientes por si aparecen signos y síntomas de insuficiencia cardíaca, aumento de peso y edema. Se debe interrumpir el tratamiento con pioglitazona si se produce cualquier deterioro de los síntomas cardíacos.
Manejo de la pluma
Antes de utilizar SoloStar, las Instrucciones de uso incluidas en el prospecto se deben leer detenidamente. SoloStar debe ser utilizado como se recomienda en las Instrucciones de uso (ver sección 6.6).
4.5 Interacción con otros medicamentos y otras formas de interacción
No se han realizado estudios sobre interacciones farmacocinéticas. En base al conocimiento empírico sobre medicamentos similares, no es probable que aparezcan interacciones farmacocinéticas clínicamente relevantes.
Existe un número de sustancias que afectan al metabolismo de la glucosa por lo que podría requerir el ajuste de la dosis de insulina glulisina y, particularmente, una estrecha monitorización.
Las sustancias que podrían aumentar la actividad reductora del nivel de glucosa en sangre e incrementar la susceptibilidad a una hipoglucemia son los medicamentos antidiabéticos orales, los inhibidores de la enzima convertidora de angiotensina (ECA), disopiramida, fibratos, fluoxetina, inhibidores de la monoamino oxidasa (IMAO), pentoxifilina, propoxifeno, salicilatos y antibióticos sulfonamidas.
Las sustancias que podrían disminuir la actividad reductora del nivel de glucosa en sangre incluyen corticoides, danazol, diazóxido, diuréticos, glucagón, isoniazida, derivados de la fenotiazina, somatropina, medicamentos simpaticomiméticos (por ejemplo: epinefrina [adrenalina], salbutamol, terbutalina), hormonas tiroideas, estrógenos, progestágenos (por ejemplo: anticonceptivos orales), inhibidores de la proteasa y medicamentos antipsicóticos atípicos (por ejemplo: olanzapina y clozapina).
Los beta-bloqueantes, clonidina, sales de litio o alcohol podrían potenciar o debilitar la actividad reductora del nivel de glucosa en sangre de la insulina. La pentamidina podría causar hipoglucemia que algunas veces podría ir seguida de una hiperglucemia.
Además, bajo la influencia de medicamentos simpaticolíticos como los beta-bloqueantes, clonidina, guanetidina y reserpina, los signos de una contra-regulación adrenérgica podrían atenuarse o no aparecer.
Embarazo
No hay datos o éstos son limitados (datos en menos de 300 embarazos) relativos al uso de insulina glulisina en mujeres embarazadas.
Los estudios sobre reproducción animal no han revelado ninguna diferencia entre insulina glulisina e insulina humana con respecto al embarazo, desarrollo embrio/fetal, parto o desarrollo postnatal (ver sección 5.3).
Debería prestarse atención en la prescripción a mujeres embarazadas. Es fundamental una monitorización cuidadosa del control de glucemia.
En pacientes con diabetes pre-existente o gestacional es fundamental mantener un buen control metabólico durante todo el embarazo. Las necesidades de insulina podrían disminuir durante el primer trimestre, y generalmente incrementarse durante el segundo y tercer trimestre. Inmediatamente después del parto, las necesidades de insulina disminuyen rápidamente.
Lactancia
No se sabe si insulina glulisina se excreta en leche humana, pero por lo general la insulina no pasa a la leche materna y no se absorbe después de la administración oral.
Las madres lactantes podrían necesitar ajustes en la dosis de insulina y la dieta.
Fertilidad
Los estudios de reproducción en animales con insulina glulisina no han revelado ningún efecto adverso sobre la fertilidad.
4.7 Efectos sobre la capacidad para conducir y utilizar máquinas
La capacidad del paciente para concentrarse y reaccionar podría verse afectada como resultado de una hipoglucemia o hiperglucemia o, por ejemplo, como resultado de un defecto visual. Esto podría suponer un riesgo en aquellas situaciones donde estas capacidades son de especial importancia (por ejemplo: conducir un coche o manejar máquinas).
Debe advertirse a los pacientes de que tomen precauciones para evitar una hipoglucemia mientras conducen. Esto es especialmente importante en aquellas personas que tienen un conocimiento reducido o no tienen conocimiento de los síntomas de aviso de una hipoglucemia, o tienen episodios frecuentes de hipoglucemia. En estas circunstancias debe considerarse la conveniencia de conducir.
Resumen del perfil de seguridad
La hipoglucemia, la reacción adversa más frecuente de la terapia con insulina, podría ocurrir si la dosis de insulina es demasiado alta en relación con las necesidades de insulina.
Lista tabulada de reacciones adversas
A continuación se adjuntan las siguientes reacciones adversas procedentes de estudios clínicos según la clasificación por órganos y sistemas y en orden decreciente de incidencia (muy frecuentes: >1/10; frecuentes: >1/100 a <1/10; poco frecuentes: >1/1.000 a <1/100; raras: >1/10.000 a <1/1.000; muy raras: <1/10.000); frecuencia no conocida (no puede estimarse a partir de los datos disponibles).
Las reacciones adversas se presentan en orden decreciente de gravedad dentro de cada intervalo de frecuencia.
|
Clasificación de órganos del sistema MedDRA |
Muy frecuentes |
Frecuentes |
Poco frecuentes |
Raras |
|
Trastorno del metabolismo y de la nutrición |
Hipoglucemia | |||
|
Trastornos de la piel y del tejido subcutáneo |
Reacciones en el lugar de la inyección Reacciones de hipersensibilidad local |
Lipodistrofia | ||
|
Trastornos generales y alteraciones en el lugar de administración |
Reacciones sistémicas de hipersensibilidad |
Descripción de las reacciones adversas seleccionadas
Trastornos del metabolismo y de la nutrición
Los síntomas de una hipoglucemia normalmente aparecen de repente. Estos podrían incluir sudores fríos, piel pálida y fría, fatiga, nerviosismo o temblor, ansiedad, cansancio inusual o debilidad, confusión, dificultad de concentración, somnolencia, hambre excesiva, cambios en la visión, dolor de cabeza, náuseas y palpitaciones. La hipoglucemia puede llegar a ser severa y podría llevar a pérdida de conocimiento y/o convulsiones que podrían dar como resultado, deterioro temporal o permanente de la función del cerebro o incluso muerte.
Trastornos de la piel y del tejido subcutáneo
Las reacciones de hipersensibilidad local (enrojecimiento, hinchazón y picor en el lugar de inyección) podrían ocurrir durante el tratamiento con insulina. Estas reacciones generalmente son transitorias y normalmente desaparecen durante el tratamiento continuado.
Podría aparecer lipodistrofia en el lugar de inyección como consecuencia de un error en la rotación de los lugares de inyección dentro de un área.
Trastornos generales y alteraciones en el lugar de administración
Las reacciones sistémicas de hipersensibilidad podrían incluir urticaria, opresión torácica, disnea, dermatitis alérgica y prurito. Los casos graves de alergia generalizada que incluyen una reacción anafiláctica pueden causar la muerte.
Notificación de sospechas de reacciones adversas
Es importante notificar sospechas de reacciones adversas al medicamento tras su autorización. Ello permite una supervisión continuada de la relación beneficio/riesgo del medicamento. Se invita a los profesionales sanitarios a notificar las sospechas de reacciones adversas a través del sistema nacional de notificación incluido en el Anexo V.
4.9 Sobredosis
Síntomas
Podría aparecer hipoglucemia como resultado de un exceso de la actividad de la insulina relacionada con la ingesta de comida y el gasto de energía.
No existen datos disponibles específicos de sobredosis con insulina glulisina. Sin embargo, la hipoglucemia podría desarrollarse en etapas consecutivas:
Tratamiento
Los episodios de hipoglucemia leves pueden tratarse mediante la administración oral de glucosa o productos con azúcar. Por ello se recomienda que el paciente diabético siempre lleve terrones de azúcar, caramelos, galletas o zumo de fruta azucarado.
Los episodios de hipoglucemia graves, cuando los pacientes pierden la conciencia, pueden tratarse con glucacón (0,5 mg a 1 mg) administrado por vía intramuscular o subcutánea por un persona que haya recibido las instrucciones adecuadas, o con glucosa administrada por vía intravenosa por un profesional sanitario. También se debe administrar glucosa por vía intravenosa, si el paciente no responde al glucagón después de 10 a 15 minutos.
Después de recobrar el conocimiento, se recomienda la administración oral de carbohidratos al paciente para evitar una recaída.
Después de la inyección de glucagón, el paciente debería monitorizarse en un hospital para encontrar la causa de esta hipoglucemia grave y prevenir otros episodios similares.
5 PROPIEDADES FARMACOLÓGICAS
5.1 Propiedades farmacodinámicas
Grupo farmacoterapéutico: Fármacos usados en diabetes, insulinas y análogos para inyección, de acción rápida. Código ATC: A10AB06
Mecanismo de acción
Insulina glulisina es un análogo de insulina humana recombinante que es equipotente a la insulina humana regular. Insulina glulisina tiene un comienzo de acción más rápido y una duración de acción más corta que la insulina humana regular.
La actividad principal de las insulinas y análogos de insulina, donde se incluye la insulina glulisina, es la regulación del metabolismo de la glucosa. Las insulinas reducen los niveles de glucosa en sangre mediante la estimulación de la captación de la glucosa periférica, especialmente del músculo esquelético y la grasa, y por inhibición de la producción de la glucosa hepática. La insulina inhibe la lipólisis en el adipocito, inhibe la proteólisis y aumenta la síntesis de proteínas.
Estudios en voluntarios sanos y en pacientes con diabetes demostraron que la insulina glulisina tiene un comienzo de acción más rápido y una duración de acción más corta que la insulina humana regular cuando se administra subcutáneamente. Cuando la insulina glulisina se inyecta subcutáneamente, la actividad reductora de glucosa empezaría a los 10-20 minutos. Las actividades reductoras de glucosa de la insulina glulisina y de la insulina humana regular son equipotentes cuando se administran por vía intravenosa. Una unidad de insulina glulisina tiene la misma actividad reductora de glucosa que una unidad de insulina humana regular.
Proporcionalidad de la dosis
En un estudio con 18 sujetos varones, con diabetes mellitus tipo 1, de edades comprendidas entre 21 y 50 años, la insulina glulisina demostró un efecto reductor de glucosa proporcional a la dosis, en el rango de dosis terapéutica relevante de 0,075 a 0,15 Unidades/kg y un efecto reductor de glucosa menor que el incremento proporcional con 0,3 Unidades/kg o más, como la insulina humana.
Insulina glulisina tiene un efecto aproximadamente dos veces más rápido que la insulina humana regular y completa el efecto reductor de glucosa aproximadamente 2 horas antes que la insulina humana regular.
Un estudio fase I en pacientes con diabetes mellitus tipo 1 evaluó los perfiles reductores de glucosa de la insulina glulisina y de la insulina humana regular, administradas subcutáneamente a dosis de 0,15 Unidades/kg, a diferentes tiempos en relación con una comida estándar de 15 minutos. Los datos indicaron que la insulina glulisina administrada 2 minutos antes de la comida, aporta un control glucémico postprandial similar al aportado por la insulina humana regular administrada 30 minutos antes de la comida. La insulina glulisina administrada 2 minutos antes de la comida proporciona un mejor control postprandial que la insulina humana regular administrada 2 minutos antes de la comida. La insulina glulisina administrada 15 minutos después de comenzar la comida proporciona un control glucémico similar al de la insulina humana regular administrada 2 minutos antes de la comida (ver figura 1).


200
180
160
O
140
120
V~w
O
100
80
GLULISINA - después REGULAR - artes
TIEMPO - horas
Figura 1C
Figura 1: Media del efecto reductor de glucosa a las 6 horas en 20 pacientes con diabetes tipo 1. Insulina glulisina administrada 2 minutos (preGLULISINA) antes del comienzo de una comida, comparada con la insulina humana regular administrada 30 minutos (REGULAR 30 min) antes del comienzo de la comida (figura 1A), y comparada con la insulina humana regular administrada 2 minutos (preREGULAR) antes de una comida (figura 1B). Insulina glulisina administrada 15 minutos (postGLULISINA) después del comienzo de la comida, comparada con la insulina humana regular administrada 2 minutos (preREGULAR) antes del comienzo de la comida (figura 1C). En el eje de las x, cero (la fecha) es el comienzo de una comida de 15 minutos.
Obesidad
Un estudio fase I realizado con insulina glulisina, lispro e insulina humana regular en una población de pacientes obesos, ha demostrado que la insulina glulisina mantiene sus propiedades de acción rápida. En este estudio, el tiempo hasta el 20% del total del AUC y el AUC (0-2h) que representa la actividad reductora de glucosa inicial, fueron respectivamente de 114 minutos y 427 mg/kg para la insulina glulisina, 121 minutos y 354 mg/kg para lispro, y 150 minutos y 197 mg/kg para la insulina humana regular (ver figura 2).

Figura 2: velocidad de perfusión de glucosa (VPG) después de una inyección subcutánea de 0,3 UI/kg de insulina glulisina (GLULISINA) o insulina lispro (LISPRO) o insulina humana regular (REGULAR) en una población de pacientes obesos.
Otro estudio fase I con insulina glulisina e insulina lispro en una población no diabética de 80 sujetos, con un amplio rango de índices de masa corporal (18-46 kg/m2), ha demostrado que la acción rápida se mantiene generalmente en un amplio rango de índices de masa corporal (IMC), mientras que el efecto reductor de glucosa total, disminuye cuando aumenta la obesidad.
La media total del AUC de la VPG entre 0 -1 hora fue 102±75 mg/kg y 158±100 mg/kg con 0,2 y 0,4 Unidades/kg de insulina glulisina respectivamente, y 83,1±72,8 mg/kg y 112,3±70,8 mg/kg con 0,2 y 0,4 Unidades/kg de insulina lispro respectivamente.
Un estudio fase I en 18 pacientes obesos con diabetes mellitus tipo 2 (IMC entre 35 y 40 kg/m2) con insulina glulisina e insulina lispro [90% IC: 0,81, 0,95 (p=<0,01)], ha demostrado que la insulina glulisina controla eficazmente las excursiones diurnas post-prandiales de glucemia.
Eficacia y seguridad clínica
Diabetes mellitus tipo I - Adultos
En un estudio clínico fase III de 26 semanas que compara insulina glulisina con insulina lispro administradas subcutáneamente poco tiempo (0-15 minutos) antes de una comida en pacientes con diabetes mellitus tipo I que usaban insulina glargina como insulina basal, la insulina glulisina fue comparable a la insulina lispro durante el control glucémico tal y como lo reflejan los cambios en la hemoglobina glicosilada (expresada como HbAJc equivalente) desde el punto basal hasta el punto final. Se observaron valores auto-controlados de glucosa en sangre, comparables. Con insulina glulisina no se necesitaron incrementos en la dosis de insulina basal, en contraste con insulina lispro.
Un estudio clínico fase III de 12 semanas realizado en pacientes con diabetes mellitus tipo 1 que recibían insulina glargina como terapia basal, indica que la administración de insulina glulisina inmediatamente después de la comida proporciona una eficacia comparable a la de la insulina glulisina administrada inmediatamente antes de la comida (0-15 minutos) o la insulina regular (30-45 minutos).
En la población por protocolo hubo una reducción de GHb muy significativa en el grupo de glulisina administrada antes de las comidas en comparación con el grupo de insulina regular.
Diabetes mellitus tipo 1 - Población pediátrica
En un ensayo clínico fase III de 26 semanas de duración realizado en niños (4-5 años: n=9; 6-7 años n=32 y 8-11 años: n=149) y adolescentes (12-17 años: n=382) con diabetes mellitus tipo 1, se comparó la insulina glulisina con insulina lispro ambas administradas por vía subcutánea (0-15 minutos) antes de una comida. Se utilizó insulina glargina o NPH como insulina basal. Insulina glulisina fue comparable a insulina lispro en el control glucémico tal y como reflejan los cambios en la hemoglobina glicosilada (GHb expresada como HbAic ) desde el punto basal hasta el final y según los valores obtenidos por autodeterminaciones de glucemia.
No existe información clínica suficiente sobre el uso de Apidra en niños menores de 6 años.
Diabetes mellitus tipo 2 - Adultos
Se realizó un estudio clínico fase III de 26 semanas seguido de un estudio de seguridad de 26 semanas, para comparar insulina glulisina (0-15 minutos antes de una comida) con insulina humana regular (3045 minutos antes de una comida) administradas subcutáneamente en pacientes con diabetes mellitus tipo 2, también se utilizó insulina NPH como insulina basal. La media del índice de masa corporal (IMC) de los pacientes fue 34,55 kg/m2. Insulina glulisina demostró ser comparable a la insulina humana regular teniendo en cuenta los cambios en hemoglobina glicosilada (expresada como HbA1c equivalente) desde el punto basal hasta el punto final a los 6 meses (-0,46% para insulina glulisina y -0,30% para insulina humana regular, p=0,0029) y desde el punto basal hasta el punto final a los 12 meses (-0,23% para insulina glulisina y -0,13% para insulina humana regular, sin diferencia significativa). En este estudio, la mayoría de los pacientes (79%) mezclaron su insulina de corta duración de acción con insulina NPH inmediatamente antes de la inyección y el 58 % de los pacientes utilizó agentes hipoglucémicos orales de forma randomizada, y se instruyó a los pacientes para que continuaran utilizándolos a la misma dosis.
Raza y sexo
En estudios clínicos controlados en adultos, insulina glulisina no mostró diferencias en cuanto a seguridad y eficacia en los subgrupos analizados en función de la raza y el sexo.
5.2 Propiedades farmacocinéticas
En la insulina glulisina la sustitución de la asparragina, aminoácido de la insulina humana en la posición B3 por lisina, y de la lisina en la posición B29 por ácido glutámico favorece una absorción más rápida.
En un estudio con 18 sujetos varones, con diabetes mellitus tipo 1, de edades comprendidas entre 21 y 50 años, la insulina glulisina muestra proporcionalidad respecto a la dosis en la primera exposición, la exposición máxima y la exposición total, en el rango de dosis de 0,075 a 0,4 Unidades/kg.
Absorción y biodisponibilidad
Los perfiles farmacocinéticos en voluntarios sanos y pacientes con diabetes (tipo 1 o 2) demostraron que la absorción de insulina glulisina fue alrededor de dos veces más rápida con un pico de concentración aproximadamente dos veces más alto que en la insulina humana regular.
En un estudio en pacientes con diabetes mellitus tipo 1 después de una administración subcutánea de 0,15 Unidades/kg de insulina glulisina, el Tmax fue de 55 minutos y la Cmax fue de 82 ± 1,3 microunidades/ml comparado con un Tmax de 82 minutos y una Cmax de 46 ± 1,3 microunidades/ml para la insulina humana regular. El tiempo medio de permanencia de la insulina glulisina fue más corto (98 min) que el de la insulina humana regular (161 minutos) (ver figura 3).

Figura 3: Perfil farmacocinético de insulina glulisina e insulina humana regular en pacientes con diabetes mellitus tipo 1 después de la administración de una dosis de 0,15 Unidades/kg.
En un estudio en pacientes con diabetes mellitus tipo 2 después de la administración subcutánea de 0,2 Unidades/kg de insulina glulisina, la Cmax fue de 91 microunidades/ml con un rango intercuartil de 78 a 104 microunidades/ml.
Cuando la insulina glulisina se administra subcutáneamente en el abdomen, deltoide y muslo, los perfiles concentración-tiempo fueron similares, con una absorción ligeramente más rápida cuando se administra en el abdomen en comparación con el muslo. La absorción en los lugares del deltoide está en medio (ver sección 4.2). La biodisponibilidad absoluta (70%) de la insulina glulisina fue similar en los lugares de inyección, y de baja variabilidad intra-individual (11% CV). La administración de bolo intravenoso de insulina glulisina causó una exposición sistémica más alta cuando se comparó con la inyección subcutánea, con una Cmax aproximadamente 40 veces mayor.
Obesidad
Otro estudio fase I con insulina glulisina e insulina lispro en una población no diabética de 80 sujetos, con un amplio rango de índices de masa corporal (18-46 kg/m2), ha demostrado que la absorción rápida y la exposición total se mantiene generalmente a lo largo de un amplio rango de índices de masa corporal.
El tiempo hasta el 10% de exposición total a la insulina se alcanzó antes, en 5-6 minutos aproximadamente con la insulina glulisina.
Distribución y eliminación
La distribución y eliminación de la insulina glulisina y la insulina regular después de una administración intravenosa es similar con volúmenes de distribución de 13 l y 22 l y semividas de 13 y 18 minutos, respectivamente.
Después de la administración subcutánea, la insulina glulisina se elimina más rápidamente que la insulina humana regular con una semivida aparente de 42 minutos en comparación con los 86 minutos. En un análisis de un estudio cruzado de insulina glulisina con sujetos sanos o pacientes con diabetes mellitus tipo 1 o tipo 2 el rango de semivida aparente va de 37 a 75 minutos (rango intercuartil).
Insulina glulisina muestra una unión baja a las proteinas plasmáticas, similar a la insulina humana.
Poblaciones especiales
Insuficiencia renal
En un estudio clínico realizado en sujetos no diabéticos con un amplio rango de función renal (ClCr > 80 ml/min, 30-50 ml/min, < 30 ml/min), por lo general se mantuvieron las propiedades de acción rápida de la insulina glulisina. Sin embargo, las necesidades de insulina podrían verse reducidas en caso de insuficiencia renal.
Insuficiencia hepática
No se han investigado las propiedades farmacocinéticas en pacientes con insuficiencia en la función hepática.
Pacientes de edad avanzada
Existen datos farmacocinéticos muy limitados para pacientes de edad avanzada con diabetes mellitus.
Niños y adolescentes
Las propiedades farmacocinéticas y farmacodinámicas de la insulina glulisina se investigaron en niños (7-11 años) y adolescentes (12-16 años) con diabetes mellitus tipo 1. La insulina glulisina se absorbió rápidamente en los dos grupos de edad, con una Tmax y una Cmax similares a las de adultos (ver sección 4.2). Administrada inmediatamente antes de una prueba de comida, insulina glulisina proporciona un mejor control postprandial que la insulina humana regular, como en adultos (ver sección 5.1). El recorrido de glucosa (AUC0_6h) fue de 641 mg.h.dl-1 para la insulina glulisina y 801 mg.h.dl-1 para la insulina humana regular.
5.3 Datos preclínicos sobre seguridad
Los datos en los estudios preclínicos no evidenciaron otros hallazgos sobre toxicidad relacionados con la actividad farmacodinámica (hipoglucemia) reductora de glucosa en sangre, diferentes de los de la insulina humana regular o de relevancia clínica para humanos.
Metacresol Cloruro de sodio Trometamol Polisorbato 20
Ácido clorhídrico, concentrado
Hidróxido de sodio
Agua para preparaciones inyectables
En ausencia de estudios de compatibilidad, este medicamento no debe mezclarse con otros medicamentos excepto con insulina humana NPH.
2 años.
Periodo de validez después del primer uso de la pluma
El medicamento puede conservarse durante un máximo de 4 semanas por debajo de 25°C protegido de la luz y del calor directo. La pluma en uso no debe guardarse en la nevera. La tapa de la pluma debe colocarse de nuevo en la pluma tras cada inyección para protegerla de la luz.
6.4 Precauciones especiales de conservación
Plumas sin utilizar
Conservar en nevera (entre 2°C y 8°C).
No congelar.
No colocar Apidra cerca del compartimento del congelador o junto a un acumulador de frío. Conservar la pluma precargada en el embalaje exterior para protegerla de la luz.
Plumas en uso
Para las condiciones de conservación tras la primera apertura del medicamento, ver sección 6.3.
6.5 Naturaleza y contenido del envase
Solución de 3 ml en un cartucho (vidrio incoloro) con un émbolo (goma de elastómero de bromobutilo) y una cápsula con pestaña (aluminio) con un tapón (goma de elastómero de bromobutilo). El cartucho se encuentra sellado en una pluma precargada desechable. Está disponible en envases de 1, 3, 4, 5, 6, 8, 9 y 10 plumas.
Puede que solamente estén comercializados algunos tamaños de envases.
6.6 Precauciones especiales de eliminación y otras manipulaciones
Antes del primer uso, la pluma debe conservarse a temperatura ambiente durante 1 o 2 horas.
Inspeccionar el cartucho antes de usarlo. Sólo se debe utilizar si la solución es transparente, incolora, carece de partículas sólidas visibles, y si presenta una consistencia acuosa. Dado que Apidra es una solución, no necesita resuspensión antes de su uso.
Las plumas vacías nunca deben reutilizarse y deben desecharse de forma segura.
Para prevenir la posible transmisión de enfermedades, cada pluma debe utilizarse exclusivamente por un solo paciente.
Se debe comprobar siempre la etiqueta de insulina antes de cada inyección para evitar errores de medicación entre insulina glulisina y otras insulinas (ver sección 4.4).
Mezcla con insulinas
Cuando se mezcla con insulina humana NPH, Apidra debe colocarse primero en la jeringa. La inyección debe realizarse inmediatamente después de la mezcla, ya que no se dispone de datos sobre las mezclas realizadas antes de la inyección.
Manejo de la pluma
El paciente debe ser advertido para leer detenidamente las instrucciones de uso incluidas en el prospecto antes de utilizar SoloStar.
Capuchón de la pluma
I-1

Aguja de la pluma (no Incluida) -Sello protector
|
=QJJ=D- |
HJ u | ||
|
Protector |
Protector |
Aguja | |
|
exterior de |
interior de |
S | |
|
la aguja |
la aguja |
1 | |
Reservorio de insulina
Cuerpo de la pluma
Ventana le dosis

otón de iyección
Sello de goma
Esquema de la pluma
Información importante para la utilización de SoloStar:
• Una aguja nueva debe ser insertada siempre antes de cada uso. y realizar la prueba de seguridad. Utilizar sólo las agujas compatibles con SoloStar. No se debe seleccionar una dosis ni presionar el botón si no hay una aguja insertada.
• Se debe tener especial cuidado para evitar accidentes con la aguja y la transmisión de infecciones.
• SoloStar nunca debe utilizarse si está dañado o si el paciente no está seguro de que funciona correctamente.
• El paciente debe disponer siempre de un SoloStar de reserva disponible por si el SoloStar se pierde o estropea.
Revise en la sección 6.4 de esta ficha técnica las instrucciones de cómo conservar SoloStar.
Si SoloStar se encuentra almacenado en frío, debe sacarse de 1 a 2 horas antes de la inyección para atemperarlo. La inyección de insulina fría es más dolorosa.
El SoloStar utilizado debe desecharse tal y como indiquen sus autoridades locales.
Mantenimiento
SoloStar debe protegerse del polvo y la suciedad.
La parte exterior de SoloStar puede limpiarse frotándola con un paño húmedo.
La pluma no debe ponerse en remojo, lavada o lubricada, ya que puede dañarse.
SoloStar está diseñado para funcionar con precisión y seguridad. Debe manipularse con cuidado. El paciente debe evitar situaciones en las que SoloStar pueda estropearse. Si el paciente es consciente que su SoloStar puede estar estropeado, debe utilizar uno nuevo.
Paso 1 Comprobación de la insulina
Se debe comprobar la etiqueta de la pluma para asegurarse de que contiene la insulina correcta. Apidra SoloStar es azul. Dispone de un botón de inyección azul oscuro con un anillo que sobresale en un extremo. Después de retirar el capuchón de la pluma, el aspecto de la insulina también debería ser comprobado: la solución de insulina debe ser transparente, incolora, sin partículas sólidas visibles y debe tener una consistencia acuosa.
Solamente deben utilizarse las agujas que son compatibles con SoloStar.
Se debe utilizar siempre una aguja estéril para cada inyección. Después de quitar el capuchón, la aguja debe insertarse con cuidado directamente en la pluma.
Antes de cada inyección debe realizarse una prueba de seguridad para asegurar que la pluma y la aguja funcionan correctamente y se eliminan las burbujas de aire.
Una dosis de 2 debe seleccionarse.
Quitar los protectores exterior e interior de la aguja.
Mientras sujeta la pluma con la aguja apuntando hacia arriba, el reservorio de insulina debe golpearse ligeramente con el dedo hasta que cualquier burbuja de aire suba hacia la aguja.
Entonces presione el botón de inyección completamente.
Si la insulina sale a través del extremo de la aguja, la pluma y la aguja funcionan correctamente. Si no aparece insulina en el extremo de la aguja, el paso 3 debe repetirse hasta que aparezca insulina en el extremo de la aguja.
Puede fijarse la dosis en pasos de 1 unidad, desde un mínimo de 1 unidad hasta un máximo de 80 unidades. Si se necesita una dosis mayor de 80 unidades deben administrarse dos inyecciones o más.
Después de la prueba de seguridad la ventana de la dosis debe marcar “0”. Si es así la dosis puede ser seleccionada.
El paciente debe ser instruido en la técnica de inyección por su profesional sanitario.
La aguja debe insertarse en la piel.
El botón de inyección debe presionarse completamente. Antes de retirar la aguja, el botón de inyección debe mantenerse presionado durante 10 segundos. Esto garantiza que la dosis completa de insulina ha sido inyectada.
Paso 6 Retirada y eliminación de la aguja
La aguja siempre debe eliminarse y desecharse después de cada inyección. Se deben seguir las recomendaciones para prevenir contaminacinones y/o infecciones, la entrada de aire en el reservorio de insulina y la pérdida de insulina. Las agujas no deben reutilizarse.
Se debe tener especial precaución cuando se retira y desecha la aguja. Siga las recomendaciones de seguridad para retirar y desechar las agujas (p. ej. técnica de colocar el protector con una mano) para reducir el riesgo de accidentes y transmisión de enfermedades infecciosas.
El capuchón de la pluma debe colocarse en la pluma.
7. TITULAR DE LA AUTORIZACIÓN DE COMERCIALIZACIÓN
Sanofi-Aventis Deutschland GmbH D-65926 Frankfurt am Main Alemania.
8. NÚMEROS DE AUTORIZACIÓN DE COMERCIALIZACIÓN
EU/1/04/285/029-036
9. FECHA DE LA PRIMERA AUTORIZACIÓN/RENOVACIÓN DE LA AUTORIZACIÓN
Fecha de la primera autorización: 27 de septiembre de 2004 Fecha de la última revalidación: 20 de agosto de 2009
10. FECHA DE LA REVISION DEL TEXTO
La información detallada de este medicamento está disponible en la página web de la Agencia Europea de Medicamentos http://ema.europa.eu/
A. FABRICANTE(S) DEL PRINCIPIO ACTIVO BIOLÓGICO Y FABRICANTE(S) RESPONSABLE(S) DE LA LIBERACIÓN DE LOS LOTES
B. CONDICIONES O RESTRICCIONES DE SUMINISTRO Y USO
C. OTRAS CONDICIONES Y REQUISITOS DE LA AUTORIZACIÓN DE COMERCIALIZACIÓN
D. CONDICIONES O RESTRICCIONES EN RELACIÓN CON LA UTILIZACIÓN SEGURA Y EFICAZ DEL MEDICAMENTO
A. FABRICANTE(S) DEL PRINCIPIO ACTIVO BIOLÓGICO Y FABRICANTE(S) RESPONSABLE(S) DE LA LIBERACIÓN DE LOS LOTES
Nombre y dirección del (de los) fabricantc(s) del principio activo biológico
Sanofi-Aventis Deutschland GmbH Industriepark Hochst, D-65926 Frankfurt Alemania
Nombre y dirección del (de los) fabricante(s) responsable(s) de la liberación de los lotes
Sanofi-Aventis Deutschland GmbH Industriepark Hochst, D-65926 FrankfUrt Alemania
B. CONDICIONES O RESTRICCIONES DE SUMINISTRO Y USO
Medicamento sujeto a prescripción médica.
C. OTRAS CONDICIONES Y REQUISITOS DE LA AUTORIZACIÓN DE COMERCIALIZACIÓN
• Informes periódicos de seguridad (IPS)
El Titular de la Autorización de Comercialización presentará los informes periódicos de seguridad para este medicamento de conformidad con las exigencias establecidas en la lista de fechas de referencia de la Unión (lista EURD) prevista en el artículo 107ter, párrafo 7, de la Directiva 2001/83/CE y publicada en el portal web europeo sobre medicamentos.
D. CONDICIONES O RESTRICCIONES EN RELACIÓN CON LA UTILIZACIÓN SEGURA Y EFICAZ DEL MEDICAMENTO
• Plan de Gestión de Riesgos (PGR)
El TAC realizará las actividades e intervenciones de farmacovigilancia necesarias según lo acordado en la versión del PGR incluido en el Módulo 1.8.2 de la Autorización de Comercialización y en cualquier actualización del PGR que se acuerde posteriormente.
Se debe presentar un PGR actualizado:
• A petición de la Agencia Europea de Medicamentos.
• Cuando se modifique el sistema de gestión de riesgos, especialmente como resultado de nueva información disponible que pueda conllevar cambios relevantes en el perfil beneficio/riesgo, o como resultado de la consecución de un hito importante (farmacovigilancia o minimización de riesgos).
Si coincide la presentación de un IPS con la actualización del PGR, ambos documentos se pueden presentar conjuntamente.
ETIQUETADO Y PROSPECTO
A. ETIQUETADO
INFORMACIÓN QUE DEBE FIGURAR EN EL EMBALAJE EXTERIOR EMBALAJE EXTERIOR (vial de 10 ml)
1. NOMBRE DEL MEDICAMENTO
Apidra 100 Unidades/ml solución inyectable en un vial Insulina glulisina
2. PRINCIPIO(S) ACTIVO(S)
Cada ml contiene 100 Unidades de insulina glulisina (equivalente a 3,49 mg). Cada vial contiene 10 ml de solución inyectable, equivalente a 1000 Unidades.
3. LISTA DE EXCIPIENTES
También contiene: metacresol, cloruro de sodio (para mayor información consultar el prospecto), trometamol, polisorbato 20, ácido clorhídrico concentrado, hidróxido de sodio (para mayor información consultar el prospecto), agua para preparaciones inyectables.
4. FORMA FARMACÉUTICA Y CONTENIDO DEL ENVASE
Solución inyectable en un vial.
1 vial de 10 ml.
2 viales de 10 ml.
4 viales de 10 ml.
5 viales de 10 ml.
5. FORMA Y VÍA(S) DE ADMINISTRACIÓN
Leer el prospecto antes de utilizar este medicamento. Vía subcutánea o intravenosa.
6. ADVERTENCIA ESPECIAL DE QUE EL MEDICAMENTO DEBE MANTENERSE FUERA DE LA VISTA Y DEL ALCANCE DE LOS NIÑOS
Mantener fuera de la vista y del alcance de los niños.
7. OTRAS ADVERTENCIAS ESPECIALES, SI ES NECESARIO
Utilizar únicamente soluciones transparentes e incoloras.
8. FECHA DE CADUCIDAD
CAD
Viales sin abrir Conservar en nevera.
No congelar.
Conservar el vial en el embalaje exterior para protegerlo de la luz.
Después de la primera utilización: El producto puede conservarse durante un máximo de 4 semanas por debajo de 25°C. Conservar el vial en el embalaje exterior para protegerlo de la luz.
|
10. |
PRECAUCIONES ESPECIALES DE ELIMINACIÓN DEL UTILIZADO Y DE LOS MATERIALES DERIVADOS DE CORRESPONDA) |
MEDICAMENTO NO SU USO (CUANDO | ||
|
11. |
NOMBRE Y DIRECCIÓN DEL COMERCIALIZACIÓN |
TITULAR DE LA |
AUTORIZACIÓN |
DE |
Sanofi-Aventis Deutschland GmbH D-65926 Frankfurt am Main, Alemania.
12. NÚMERO(S) DE AUTORIZACIÓN DE COMERCIALIZACIÓN
13. NÚMERO DE LOTE
Lote
14. CONDICIONES GENERALES DE DISPENSACIÓN
Medicamento sujeto a prescripción médica
15. INSTRUCCIONES DE USO
16. INFORMACIÓN EN BRAILLE
Apidra
INFORMACIÓN MÍNIMA QUE DEBE INCLUIRSE EN PEQUEÑOS ACONDICIONAMIENTOS PRIMARIOS
ETIQUETA (vial de 10 ml)
1. NOMBRE DEL MEDICAMENTO Y VÍA(S) DE ADMINISTRACIÓN
Apidra 100 Unidades/ml solución inyectable. Insulina glulisina.
Vía subcutánea o intravenosa.
2. FORMA DE ADMINISTRACIÓN
3. FECHA DE CADUCIDAD
EXP
4. NÚMERO DE LOTE
Lote
5. CONTENIDO EN PESO, VOLUMEN O EN UNIDADES
10 ml
6. OTROS
INFORMACIÓN QUE DEBE FIGURAR EN EL EMBALAJE EXTERIOR EMBALAJE EXTERIOR (cartucho)
1. NOMBRE DEL MEDICAMENTO
Apidra 100 Unidades/ml, solución inyectable en un cartucho. Insulina glulisina.
2. PRINCIPIO(S) ACTIVO(S)
Cada ml contiene 100 Unidades de insulina glulisina (equivalente a 3,49 mg).
3. LISTA DE EXCIPIENTES
También contiene: metacresol, cloruro de sodio, trometamol, polisorbato 20, ácido clorhídrico concentrado, hidróxido de sodio, agua para preparaciones inyectables (para mayor información consultar el prospecto).
4. FORMA FARMACÉUTICA Y CONTENIDO DEL ENVASE
Solución inyectable en un cartucho. 1 cartucho de 3 ml.
3 cartuchos de 3 ml.
4 cartuchos de 3 ml.
5 cartuchos de 3 ml.
6 cartuchos de 3 ml.
8 cartuchos de 3 ml.
9 cartuchos de 3 ml.
10 cartuchos de 3 ml.
5. FORMA Y VÍA(S) DE ADMINISTRACIÓN
Los cartuchos de Apidra deben utilizarse únicamente con las plumas: OptiPen, ClikSTAR, Tactipen, Autopen 24, AllStar, JuniorSTAR.
En su país, puede que solamente estén comercializadas algunas de estas plumas.
Leer el prospecto antes de utilizar este medicamento.
Vía subcutánea.
6. ADVERTENCIA ESPECIAL DE QUE EL MEDICAMENTO DEBE MANTENERSE FUERA DE LA VISTA Y DEL ALCANCE DE LOS NIÑOS
Mantener fuera de la vista y del alcance de los niños.
7. OTRAS ADVERTENCIAS ESPECIALES, SI ES NECESARIO
Utilizar únicamente soluciones transparentes e incoloras.
Si la pluma de insulina está dañada o no funciona correctamente (debido a defectos mecánicos) debe desecharse, y se debe utilizar una pluma de insulina nueva.
CAD
9. CONDICIONES ESPECIALES DE CONSERVACIÓN
Cartuchos sin abrir:
Conservar en nevera.
No congelar.
Conservar el cartucho en el embalaje exterior para protegerlo de la luz.
Después de la primera utilización:
El producto puede conservarse durante un máximo de 4 semanas por debajo de 25°C. No refrigerar. Conservar el cartucho insertado en la pluma protegido de la luz.
|
10. |
PRECAUCIONES ESPECIALES DE ELIMINACIÓN DEL UTILIZADO Y DE LOS MATERIALES DERIVADOS DE CORRESPONDA) |
MEDICAMENTO NO SU USO (CUANDO | ||
|
11. |
NOMBRE Y DIRECCIÓN DEL COMERCIALIZACIÓN |
TITULAR DE LA |
AUTORIZACIÓN |
DE |
Sanofi-Aventis Deutschland GmbH D-65926 Frankfurt am Main, Alemania
12. NÚMERO(S) DE AUTORIZACIÓN DE COMERCIALIZACIÓN
|
EU/1/04/285/005 |
1 cartucho de 3 ml. |
|
EU/1/04/285/006 EU/1/04/285/007 EU/1/04/285/008 EU/1/04/285/009 EU/1/04/285/010 EU/1/04/285/011 |
3 cartuchos de 3 ml. 4 cartuchos de 3 ml. 5 cartuchos de 3 ml. 6 cartuchos de 3 ml. 8 cartuchos de 3 ml. 9 cartuchos de 3 ml. |
EU/1/04/285/012 10 cartuchos de 3 ml.
13. NÚMERO DE LOTE
Lote
14. CONDICIONES GENERALES DE DISPENSACIÓN
Medicamento sujeto a prescripción médica
15. INSTRUCCIONES DE USO
16. INFORMACIÓN EN BRAILLE
Apidra
INFORMACIÓN MÍNIMA QUE DEBE INCLUIRSE EN PEQUEÑOSACONDICIONAMIENTOS PRIMARIOS
ETIQUETA (cartucho)
1. NOMBREDEL MEDICAMENTO Y VÍA(S) DE ADMINISTRACIÓN
Apidra 100 Unidades/ml solución inyectable.
Insulina glulisina
Vía subcutánea Abreviatura autorizada para envase multilingüe
2. FORMA DE ADMINISTRACIÓN
Utilice plumas específicas: ver prospecto.
3. FECHA DE CADUCIDAD
EXP
4. NÚMERO DE LOTE
Lote
5. CONTENIDO EN PESO, VOLUMEN O EN UNIDADES
3 ml
6. OTROS
INFORMACIÓN MÍNIMA A INCLUIR EN BLISTERS O TIRAS
TEXTO QUE APARECE EN LA LÁMINA DE ALUMINIO UTILIZADA PARA SELLAR LA BANDEJA DE PLÁSTICO TRANSPARENTE QUE CONTIENE EL CARTUCHO
1. NOMBRE DEL MEDICAMENTO
Apidra 100 Unidades/ml solución inyectable en un cartucho.
Insulina glulisina
2 NOMBRE DEL TITULAR DE LA AUTORIZACIÓN DE COMERCIALIZACIÓN
Sanofi-Aventis Deutschland GmbH
3. FECHA DE CADUCIDAD
4. NÚMERO DE LOTE
5. OTROS
Después de insertar un nuevo cartucho:
Debe comprobar que su pluma de insulina funciona adecuadamente antes de inyectarse la primera dosis. Consulte el manual de instrucciones de su pluma de insulina para más detalles.
INFORMACIÓN QUE DEBE FIGURAR EN EL EMBALAJE EXTERIOR EMBALAJE EXTERIOR (cartucho para OptiClik)
1. NOMBRE DEL MEDICAMENTO
Apidra 100 Unidades/ml, solución inyectable en un cartucho para OptiClik. Insulina glulisina.
2. PRINCIPIO(S) ACTIVO(S)
Cada ml contiene 100 Unidades de insulina glulisina (equivalente a 3,49 mg).
3. LISTA DE EXCIPIENTES
También contiene: metacresol, cloruro de sodio (para mayor información consultar el prospecto), trometamol, polisorbato 20, ácido clorhídrico concentrado, hidróxido de sodio (para mayor información consultar el prospecto), agua para preparaciones inyectables.
4. FORMA FARMACÉUTICA Y CONTENIDO DEL ENVASE
Solución inyectable en un cartucho para OptiClick. 1 cartucho de 3 ml
3 cartuchos de 3 ml
4 cartuchos de 3 ml
5 cartuchos de 3 ml
6 cartuchos de 3 ml
8 cartuchos de 3 ml
9 cartuchos de 3 ml
10 cartuchos de 3 ml
5. FORMA Y VÍA(S) DE ADMINISTRACIÓN
Vía subcutánea.
Para utilizar sólo con OptiClik.
Leer el prospecto antes de utilizar este medicamento.
6. ADVERTENCIA ESPECIAL DE QUE EL MEDICAMENTO DEBE MANTENERSE FUERA DE LA VISTA Y DEL ALCANCE DE LOS NIÑOS
Mantener fuera de la vista y del alcance de los niños.
7. OTRAS ADVERTENCIAS ESPECIALES, SI ES NECESARIO
Utilizar únicamente soluciones transparentes e incoloras.
Si OptiClik está dañado o no funciona correctamente (debido a defectos mecánicos) debe desecharse y utilizarse un OptiClik nuevo.
8. FECHA DE CADUCIDAD
CAD
9. CONDICIONES ESPECIALES DE CONSERVACIÓN
Cartuchos sin abrir:
Conservar en nevera.
No congelar.
Conservar el cartucho en el embalaje exterior para protegerlo de la luz.
Después de la primera utilización: El producto puede conservarse durante un máximo de 4 semanas por debajo de 25°C. No refrigerar. Conservar el cartucho insertado en la pluma protegido de la luz.
|
10. |
PRECAUCIONES ESPECIALES DE ELIMINACIÓN DEL UTILIZADO Y DE LOS MATERIALES DERIVADOS DE CORRESPONDA) |
MEDICAMENTO NO SU USO (CUANDO | |
|
11. |
NOMBRE Y DIRECCIÓN DEL TITULAR DE LA COMERCIALIZACIÓN |
AUTORIZACIÓN |
DE |
|
Sanofi-Aventis Deutschland GmbH D-65926 Frankfurt am Main, Alemania | |||
|
12. |
NÚMERO(S) DE AUTORIZACIÓN DE COMERCIALIZACIÓN | ||
13. NÚMERO DE LOTE
Lote
14. CONDICIONES GENERALES DE DISPENSACIÓN
|
EU/1/04/285/021 |
1 cartucho de 3 ml |
|
EU/1/04/285/022 EU/1/04/285/023 EU/1/04/285/024 EU/1/04/285/025 EU/1/04/285/026 EU/1/04/285/027 |
3 cartuchos de 3 ml 4 cartuchos de 3 ml 5 cartuchos de 3 ml 6 cartuchos de 3 ml 8 cartuchos de 3 ml 9 cartuchos de 3 ml |
|
EU/1/04/285/028 |
10 cartuchos de 3 ml |
Medicamento sujeto a prescripción médica
15. INSTRUCCIONES DE USO
16. INFORMACIÓN EN BRAILLE
Apidra
INFORMACIÓN MÍNIMA QUE DEBE INCLUIRSE EN PEQUEÑOS ACONDICIONAMIENTOS PRIMARIOS
ETIQUETA (cartucho para OptiClik)
1. NOMBRE DEL MEDICAMENTO Y VÍA(S) DE ADMINISTRACIÓN
Apidra 100 Unidades/ml solución inyectable.
Insulina glulisina.
Vía subcutánea.
2. FORMA DE ADMINISTRACIÓN
Para utilizar solo con OptiClik.
3. FECHA DE CADUCIDAD
EXP
4. NÚMERO DE LOTE
Lote
5. CONTENIDO EN PESO, VOLUMEN O EN UNIDADES
3 ml
6. OTROS
INFORMACIÓN QUE DEBE FIGURAR EN EL EMBALAJE EXTERIOR EMBALAJE EXTERIOR (PLUMA PRECARGADA para OptiSet)
1. NOMBRE DEL MEDICAMENTO
Apidra 100 Unidades/ml solución inyectable en pluma precargada. Insulina glulisina.
2. PRINCIPIO(S) ACTIVO(S)
Cada ml contiene 100 Unidades de insulina glulisina (equivalente a 3,49 mg).
3. LISTA DE EXCIPIENTES
También contiene: metacresol, cloruro de sodio (para mayor información consultar el prospecto), trometamol, polisorbato 20, ácido clorhídrico concentrado, hidróxido de sodio (para mayor información consultar el prospecto), agua para preparaciones inyectables.
4. FORMA FARMACÉUTICA Y CONTENIDO DEL ENVASE
Solución inyectable en pluma precargada. OptiSet. 1 pluma de 3 ml
3 plumas de 3 ml
4 plumas de 3 ml
5 plumas de 3 ml
6 plumas de 3 ml
8 plumas de 3 ml
9 plumas de 3 ml
10 plumas de 3ml
5. FORMA Y VÍA(S) DE ADMINISTRACIÓN
Vía subcutánea.
Leer el prospecto antes de utilizar este medicamento.
6. ADVERTENCIA ESPECIAL DE QUE EL MEDICAMENTO DEBE MANTENERSE FUERA DE LA VISTA Y DEL ALCANCE DE LOS NIÑOS
Mantener fuera de la vista y del alcance de los niños.
7. OTRAS ADVERTENCIAS ESPECIALES, SI ES NECESARIO
Utilizar únicamente soluciones transparentes e incoloras.
Utilizar únicamente las agujas que han sido autorizadas para usar con OptiSet.
INFORMACIÓN IMPORTANTE
Antes de utilizar OptiSet, siempre inserte primerola aguja.
Antes de utilizar OptiSet, realice siempre la prueba de seguridad. Lea todo el prospecto antes de utilizar OptiSet por primera vez.
Nueva información para su uso:
• El nombre de la insulina está impreso en la pluma
• El selector de dosis sólo puede girarse en una dirección
8. FECHA DE CADUCIDAD
CAD
9. CONDICIONES ESPECIALES DE CONSERVACIÓN
Plumas sin utilizar:
Conservar en nevera.
No congelar.
Conservar la pluma precargada en el embalaje exterior para protegerla de la luz.
Después de la primera utilización: El producto puede conservarse durante un máximo de 4 semanas por debajo de 25°C.
No refrigerar.
Conservar la pluma precargada en el embalaje exterior para protegerla de la luz.
|
10. |
PRECAUCIONES ESPECIALES DE ELIMINACIÓN DEL UTILIZADO Y DE LOS MATERIALES DERIVADOS DE CORRESPONDA) |
MEDICAMENTO NO SU USO (CUANDO | ||
|
11. |
NOMBRE Y DIRECCIÓN DEL COMERCIALIZACIÓN |
TITULAR DE LA |
AUTORIZACIÓN |
DE |
Sanofi-Aventis Deutschland GmbH D-65926 Frankfurt am Main, Alemania
12. NÚMERO(S) DE AUTORIZACIÓN DE COMERCIALIZACIÓN
EU/1/04/285/013
EU/1/04/285/014
EU/1/04/285/015
EU/1/04/285/016
EU/1/04/285/017
EU/1/04/285/018
EU/1/04/285/019
EU/1/04/285/020
1 pluma de 3 ml
3 plumas de 3 ml
4 plumas de 3 ml
5 plumas de 3 ml
6 plumas de 3 ml
8 plumas de 3 ml
9 plumas de 3 ml
10 plumas de 3 ml
13. NÚMERO DE LOTE
14. CONDICIONES GENERALES DE DISPENSACIÓN
Medicamento sujeto a prescripción médica.
15. INSTRUCCIONES DE USO
16. INFORMACIÓN EN BRAILLE
Apidra Optiset
INFORMACIÓN MÍNIMA QUE DEBE INCLUIRSE EN PEQUEÑOS ACONDICIONAMIENTOS PRIMARIOS
ETIQUETA DE LA PLUMA (jeringa precargada OptiSet)
1. NOMBRE DEL MEDICAMENTO Y VÍA(S) DE ADMINISTRACIÓN
Apidra 100 Unidades/ml solución inyectable. Insulina glulisina.
Vía subcutánea.
2. FORMA DE ADMINISTRACIÓN
3. FECHA DE CADUCIDAD
EXP
4. NÚMERO DE LOTE
Lote
5. CONTENIDO EN PESO, VOLUMEN O EN UNIDADES
3 ml
6. OTROS
OptiSet
INFORMACIÓN QUE DEBE FIGURAR EN EL EMBALAJE EXTERIOR EMBALAJE EXTERIOR (PLUMA PRECARGADA para SoloStar)
1. NOMBRE DEL MEDICAMENTO_
Apidra SoloStar 100 Unidades/ml solución inyectable en pluma precargada. Insulina glulisina.
2. PRINCIPIO(S) ACTIVO(S)
Cada ml contiene 100 Unidades de insulina glulisina (equivalente a 3,49 mg).
3. LISTA DE EXCIPIENTES
También contiene: metacresol, cloruro de sodio, trometamol, polisorbato 20, ácido clorhídrico concentrado, hidróxido de sodio, agua para preparaciones inyectables (para mayor información consultar el prospecto).
4. FORMA FARMACÉUTICA Y CONTENIDO DEL ENVASE
Solución inyectable en pluma precargada. 1 pluma de 3 ml
3 plumas de 3 ml
4 plumas de 3 ml
5 plumas de 3 ml
6 plumas de 3 ml
8 plumas de 3 ml
9 plumas de 3 ml
10 plumas de 3 ml
5. FORMA Y VÍA(S) DE ADMINISTRACIÓN
Vía subcutánea.
Leer el prospecto antes de utilizar este medicamento.
6. ADVERTENCIA ESPECIAL DE QUE EL MEDICAMENTO DEBE MANTENERSE FUERA DE LA VISTA Y DEL ALCANCE DE LOS NIÑOS
Mantener fuera de la vista y del alcance de los niños.
7. OTRAS ADVERTENCIAS ESPECIALES, SI ES NECESARIO
Utilizar únicamente soluciones transparentes e incoloras.
Utilizar únicamente las agujas que son compatibles con SoloStar.
8. FECHA DE CADUCIDAD
CAD
9. CONDICIONES ESPECIALES DE CONSERVACIÓN
Sin abrir
Conservar en nevera.
No congelar.
Conservar la pluma precargada en el embalaje exterior para protegerla de la luz.
Después de la primera utilización, el producto puede conservarse durante un máximo de 4 semanas a una temperatura por debajo de 25°C. No refrigerar.
Conservar la pluma protegida de la luz.
|
10. |
PRECAUCIONES ESPECIALES DE ELIMINACIÓN DEL UTILIZADO Y DE LOS MATERIALES DERIVADOS DE CORRESPONDA) |
MEDICAMENTO NO SU USO (CUANDO | ||
|
11. |
NOMBRE Y DIRECCIÓN DEL COMERCIALIZACIÓN |
TITULAR DE LA |
AUTORIZACIÓN |
DE |
Sanofi-Aventis Deutschland GmbH D-65926 Frankfurt am Main, Alemania
12. NÚMERO(S) DE AUTORIZACIÓN DE COMERCIALIZACIÓN
EU/1/04/285/029
EU/1/04/285/030
EU/1/04/285/031
EU/1/04/285/032
EU/1/04/285/033
EU/1/04/285/034
EU/1/04/285/035
EU/1/04/285/036
1 pluma de 3 ml
3 plumas de 3 ml
4 plumas de 3 ml
5 plumas de 3 ml
6 plumas de 3 ml
8 plumas de 3 ml
9 plumas de 3 ml
10 plumas de 3 ml
13. NÚMERO DE LOTE
Lote
14. CONDICIONES GENERALES DE DISPENSACIÓN
Medicamento sujeto a prescripción médica.
15. INSTRUCCIONES DE USO
Abrir por aquí
16. INFORMACIÓN EN BRAILLE
Apidra SoloStar
INFORMACIÓN MÍNIMA QUE DEBE INCLUIRSE EN PEQUEÑOS ACONDICIONAMIENTOS PRIMARIOS
ETIQUETA DE LA PLUMA (SoloStar pluma precargada)
1. NOMBRE DEL MEDICAMENTO Y VÍA(S) DE ADMINISTRACIÓN
Apidra SoloStar 100 Unidades/mlsolución inyectable. Insulina glulisina Vía subcutánea.
2. FORMA DE ADMINISTRACIÓN
3. FECHA DE CADUCIDAD
EXP
4. NÚMERO DE LOTE
Lote
5. CONTENIDO EN PESO, VOLUMEN O EN UNIDADES
3 ml
6. OTROS
B. PROSPECTO
Prospecto: información para el usuario
Apidra 100 Unidades/ml solución inyectable en un vial
Insulina glulisina
Lea todo el prospecto detenidamente antes de empezar a usar este medicamento, porque contiene información importante para usted.
- Conserve este prospecto, ya que puede tener que volver a leerlo.
- Si tiene alguna duda, consulte a su médico, farmacéutico o enfermero.
- Este medicamento se le ha recetado solamente a usted, y no debe dárselo a otras personas aunque tengan los mismos síntomas, ya que puede perjudicarles.
- Si experimenta efectos adversos, consulte a su médico, farmacéutico o enfermero, incluso si se trata de efectos adversos que no aparecen en este prospecto. Ver sección 4.
Contenido del prospecto
1. Qué es Apidra y para qué se utiliza
2. Qué necesita saber antes de empezar a usar Apidra
3. Cómo usar Apidra
4. Posibles efectos adversos
5. Conservación de Apidra
6. Contenido del envase e información adicional
1. Qué es Apidra y para qué se utiliza
Apidra es un agente antidiabético, utilizado para reducir el nivel alto de azúcar en sangre en pacientes adultos, adolescentes y niños a partir de los 6 años con diabetes mellitus. La diabetes mellitus es una enfermedad en la que su cuerpo no produce insulina suficiente para controlar el nivel de azúcar en sangre.
Se obtiene por biotecnología. Tiene un rápido comienzo de acción entre 10-20 minutos y una corta duración de acción, de alrededor de 4 horas.
2. Qué necesita saber antes de empezar a usar Apidra No use Apidra
- Si es alérgico a insulina glulisina o a cualquiera de los demás componentes de este medicamento (incluidos en la sección 6).
- Si su nivel de azúcar es demasiado bajo (hipoglucemia), siga la guía de la hipoglucemia (vea el recuadro al final de este prospecto).
Consulte a su médico, farmacéutico o enfermero antes de empezar a usar Apidra.
Siga atentamente las instrucciones de dosificación, control (pruebas de la sangre), dieta y actividad física (trabajo físico y ejercicio) tal y como le indicó su médico.
Grupos especiales de pacientes
Si tiene problemas de hígado o riñón, consulte con su médico ya que puede necesitar una dosis más baja.
No existe información clínica suficiente sobre el uso de Apidra en niños menores de 6 años.
Viajes
Antes de viajar, consulte con su médico. Tal vez tenga que consultar sobre
- la disponibilidad de su insulina en el país al que va a viajar,
- reservas de insulina, jeringas, etc.,
- el almacenamiento correcto de la insulina durante el viaje,
- el horario de las comidas y de la administración de insulina durante el viaje,
- los posibles efectos del traslado a zonas con diferencias horarias,
- los posibles nuevos riesgos para la salud en los países que va a visitar,
- qué debe hacer en situaciones de urgencia cuando se encuentre mal o se ponga enfermo.
Enfermedades y lesiones
El manejo de su diabetes puede necesitar un cuidado especial en las siguientes situaciones:
- Si está enfermo o sufre una lesión mayor, puede aumentar el nivel de azúcar en sangre (hiperglucemia).
- Si no come lo suficiente, su nivel de azúcar en sangre puede bajar demasiado (hipoglucemia).
En la mayoría de los casos necesitará un médico. Asegúrese de consultar inmediatamente a un médico.
Si padece diabetes tipo 1 (diabetes mellitus dependiente de insulina), no deje de administrarse su insulina y de seguir tomando suficientes hidratos de carbono. Informe siempre a las personas que se ocupan de su cuidado o tratamiento de que necesita insulina.
Algunos pacientes con diabetes mellitus tipo 2 de larga duración y enfermedad cardíaca o accidente cerebrovascular previo que fueron tratados con pioglitazona e insulina sufrieron desarrollo de insuficiencia cardíaca. Informe a su médico lo antes posible si sufre síntomas de insuficiencia cardíaca como falta de aliento poco corriente o aumento rápido de peso o hinchazón localizada (edema).
Uso de Apidra con otros medicamentos
Algunos medicamentos producen cambios en los niveles de azúcar en sangre (un aumento, un descenso o ambos dependiendo de la situación). En cada caso, puede ser necesario ajustar su dosis de insulina para evitar niveles de azúcar en sangre tanto demasiado bajos como demasiado altos. Hay que tener cuidado cuando empiece a tomar otro medicamento y también cuando deje de tomárselo.
Informe a su médico o farmacéutico si está tomando, ha tomado recientemente o podría tener que tomar cualquier otro medicamento. Pregunte a su médico, antes de tomar un medicamento, si éste puede afectar a su nivel de azúcar en sangre, y qué medidas debe adoptar, en su caso.
Entre los medicamentos que pueden provocar un descenso de su nivel de azúcar en sangre (hipoglucemia) se incluyen:
- todos los demás medicamentos para tratar la diabetes,
- los inhibidores de la enzima conversora de la angiotensina (ECA) (utilizados para tratar ciertas enfermedades del corazón o la hipertensión),
- la disopiramida (utilizada para tratar ciertas enfermedades del corazón),
- la fluoxetina (utilizada para tratar la depresión),
- los fibratos (utilizados para reducir los niveles elevados de lípidos en sangre),
- los inhibidores de la monoaminooxidasa (MAO) (utilizados para tratar la depresión),
- la pentoxifilina, el propoxifeno, los salicilatos (como la aspirina, utilizada para aliviar el dolor y bajar la fiebre),
- los antibióticos del grupo de las sulfamidas.
Entre los medicamentos que pueden provocar un aumento de su nivel de azúcar en sangre (hiperglucemia) se incluyen:
- los corticosteroides (como “cortisona” utilizada para tratar la inflamación),
- el danazol (medicamento que actúa sobre la ovulación),
- el diazóxido (utilizado para tratar la hipertensión),
- los diuréticos (utilizados para tratar la hipertensión y el exceso de retención de líquidos),
- el glucagón (hormona pancreática utilizada para tratar la hipoglucemia grave),
- la isoniazida (utilizada para tratar la tuberculosis),
- los estrógenos y progestágenos (como la píldora anticonceptiva, utilizada para el control de la natalidad),
- los derivados de la fenotiazina (utilizados para tratar enfermedades psiquiátricas),
- la somatotropina (hormona del crecimiento),
- los medicamentos simpaticomiméticos (como la epinefrina [adrenalina], el salbutamol, la terbutalina, utilizados para tratar el asma),
- las hormonas tiroideas (utilizadas para tratar trastornos de la glándula tiroidea),
- inhibidores de la proteasa (utilizados para tratar el VIH),
- medicamentos antipsicóticos atípicos (como olanzapina y clozapina).
Su nivel de azúcar en sangre puede subir o bien bajar si toma:
- betabloqueantes (utilizados para tratar la hipertensión),
- clonidina (utilizada para tratar la hipertensión),
- sales de litio (utilizadas para tratar enfermedades psiquiátricas).
La pentamidina (utilizada para tratar algunas infecciones causadas por parásitos) puede causar una hipoglucemia, que algunas veces puede ir seguida de una hiperglucemia.
Los betabloqueantes, al igual que otros medicamentos simpaticolíticos (como clonidina, guanetidina y reserpina) pueden atenuar o suprimir por completo los primeros síntomas de aviso que podrían ayudarle a reconocer una hipoglucemia.
Si no está seguro de si está tomando alguno de estos medicamentos, pregunte a su médico o farmacéutico.
Sus niveles de azúcar en sangre pueden subir o bajar si bebe alcohol.
Si está embarazada o en periodo de lactancia, cree que podría estar embarazada o tiene intención de quedarse embarazada, consulte a su médico o farmacéutico antes de utilizar este medicamento.
Informe a su médico si está planeando quedarse embarazada o si ya lo está. Su dosis de insulina puede requerir cambios durante el embarazo y tras el parto. Un control cuidadoso de su diabetes, y la prevención de la hipoglucemia, son importantes para la salud de su bebé.
No hay datos o éstos son limitados relativos al uso de Apidra en mujeres embarazadas.
Si usted se encuentra en periodo de lactancia, consulte a su médico ya que puede necesitar ajustes en su dosis de insulina y en su dieta.
Su capacidad de concentración o de reacción puede verse reducida si:
- tiene hipoglucemia (niveles bajos de azúcar en sangre),
- tiene hiperglucemia (niveles altos de azúcar en sangre).
Esté atento a este posible problema, considerando todas las situaciones que pueden ser causa de riesgo para usted o para otros (como conducir un vehículo o utilizar máquinas).
Debe pedir que le aconseje su médico sobre la capacidad para conducir si:
- tiene episodios frecuentes de hipoglucemia,
- han disminuido o no aparecen los primeros síntomas de aviso que pueden ayudarle a reconocer una hipoglucemia.
Información importante sobre algunos de los componentes de Apidra
Este medicamento contiene menos de 1 mmol (23 mg) de sodio por dosis, esto es, esencialmente “exento de sodio”.
Apidra contiene metacresol, que puede causar reacciones alérgicas.
Siga exactamente las instrucciones de administración de este medicamento indicadas por su médico.
En caso de duda, consulte de nuevo a su médico o farmacéutico.
Su médico determinará la dosis de Apidra que necesite en función de su estilo de vida y de los resultados de sus controles de azúcar (glucosa) en sangre y de su anterior tratamiento con insulina.
Apidra es una insulina de acción corta. Su médico le puede indicar que la use en combinación con una insulina de acción intermedia, de acción larga, una insulina basal o con comprimidos utilizados para tratar niveles altos de azúcar en sangre.
Si usted pasa de otra insulina a insulina glulisina, su dosis podría tener que ser ajustada por su médico.
Muchos factores pueden influir en su nivel de azúcar en sangre. Debe conocer estos factores ya que así podrá reaccionar correctamente ante cambios de su nivel de azúcar en sangre, y para evitar que suba o baje demasiado. Vea el recuadro que aparece al final del prospecto para más información.
Apidra se inyecta bajo la piel (subcutáneamente). También puede ser administrado por vía intravenosa por profesionales sanitarios bajo estricta supervisión médica.
Su médico le mostrará en qué área de la piel debe usted inyectarse Apidra. Apidra puede inyectarse en la pared abdominal, el muslo o la parte alta del brazo, o por perfusión continua en la pared abdominal. El efecto será ligeramente más rápido si se inyecta la insulina en su abdomen. Al igual que con las demás insulinas, los lugares de inyección y perfusión dentro de un área de inyección (abdomen, muslo, o parte alta del brazo) deben rotar de una inyección a otra.
Apidra debe administrarse poco tiempo (0-15 min) antes o poco tiempo después de las comidas. Instrucciones para la correcta utilización
Cómo manejar los viales
Los viales de Apidra se utilizan junto con jeringas de insulina con escala graduada y con un sistema de bomba de insulina.
Inspeccione el vial antes de usarlo. Sólo se debe usar si la solución es transparente, incolora, y no tiene partículas visibles en su seno.
No agitar ni mezclar antes de su uso.
Utilice siempre un nuevo vial si observa que el control de su azúcar en sangre está empeorando de forma inesperada. Esto se debe a que la insulina puede haber perdido algo de su eficacia. Si cree que puede tener algún problema con Apidra, haga que lo revise su médico o su farmacéutico.
Si tiene que mezclar dos tipos de insulina_
Apidra no debe mezclarse con ningún otro preparado que no sea insulina humana NPH.
Si Apidra se mezcla con insulina humana NPH, Apidra debe introducirse en primer lugar en la jeringa. La inyección debe realizarse inmediatamente después de la mezcla.
Cómo manejar el sistema de bomba de perfusión_
Antes de utilizar Apidra en un sistema de bomba, le deben haber dado instrucciones detalladas de cómo usar el sistema de bomba. Además, le deben haber facilitado información sobre qué debe hacer si se pone enfermo o si sus niveles de azúcar en sangre se vuelven demasiado altos o demasiado bajos, o si el sistema de bomba falla.
Utilice el sistema de bomba recomendado por su médico. Lea y siga las instrucciones que vienen con su bomba de perfusión de insulina. Siga las instrucciones de su médico acerca de la velocidad de perfusión basal y de la administración de los bolos de insulina a la hora de la comida. Mida su nivel de azúcar regularmente para estar seguro que obtiene el beneficio de la perfusión de insulina y estar seguro que la bomba funciona adecuadamente.
Cambie el dispositivo de perfusión y el reservorio al menos cada 48 horas utilizando una técnica aséptica. Estas instrucciones pueden diferir de las instrucciones que vienen con su bomba de perfusión de insulina. Cuando use Apidra en el sistema de bomba, es importante que siga siempre estas instrucciones específicas. El no seguir estas instrucciones específicas puede conducir a reacciones adversas graves.
No se debe mezclar nunca Apidra con disolventes o cualquier otra insulina cuando se utilice en una bomba.
¿Qué hacer si el sistema de bomba falla o cuando la bomba no se usa correctamente?
Los problemas con la bomba o con el dispositivo de perfusión o el uso incorrecto de la bomba pueden resultar en que no obtenga suficiente insulina. Esto puede causarle rápidamente un nivel de azúcar en sangre elevado y cetoacidosis diabética (por acumulación de ácido en la sangre debido a que su cuerpo esté rompiendo la grasa en lugar del azúcar).
Si su nivel de azúcar en sangre empieza a elevarse, contacte con su médico, farmacéutico o enfermero lo antes posible. Le informarán qué es lo que se necesita hacer.
Usted puede necesitar utilizar Apidra con jeringas o plumas. Debe tener siempre disponible un sistema de administración de insulina alternativo para inyección bajo la piel en el caso que el sistema de bomba falle.
Si usa más Apidra del que debiera
- Si se ha inyectado demasiado Apidra, su nivel de azúcar en sangre puede llegar a ser muy bajo (hipoglucemia). Compruebe su nivel de azúcar en sangre frecuentemente. En general, para prevenir la hipoglucemia debe comer más y controlar su nivel de azúcar en sangre. Para más información sobre el tratamiento de la hipoglucemia, vea el recuadro que aparece al final del prospecto.
Si olvidó usar Apidra
- Si ha olvidado una dosis de Apidra o si no se ha inyectado suficiente insulina, su nivel de azúcar en sangre puede aumentar mucho (hiperglucemia). Compruebe su nivel de azúcar en sangre frecuentemente. Para más información sobre el tratamiento de la hiperglucemia, vea el recuadro que aparece al final del prospecto.
- No tome una dosis doble para compensar las dosis olvidadas.
Si interrumpe el tratamiento con Apidra
Esto podría producir hiperglucemia grave (niveles muy altos de azúcar en sangre) y cetoacidosis (aumento del ácido en sangre porque el organismo degrada las grasas en lugar del azúcar). No interrumpa su tratamiento con Apidra sin consultar con su médico, él le dirá lo que debe hacer.
Si tiene cualquier otra duda sobre el uso de este medicamento, pregunte a su médico, farmacéutico o enfermero.
Confusiones de insulina
Debe comprobar siempre la etiqueta de insulina antes de cada inyección para evitar confusiones entre Apidra y otras insulinas.
4. Posibles efectos adversos
Al igual que todos los medicamentos, Apidra puede producir efectos adversos, aunque no todas las personas los sufran.
Efectos adversos graves
La hipoglucemia (niveles bajos de azúcar en sangre) puede ser muy grave. La hipoglucemia es un efecto adverso observado muy frecuentemente (puede afectar a más de 1 de cada 10 pacientes).
La hipoglucemia (niveles bajos de azúcar en sangre) significa que no tiene suficiente azúcar en sangre. Si su nivel de azúcar en sangre baja mucho, puede perder el conocimiento. Una hipoglucemia grave puede provocar daños en el cerebro y puede ser amenazante para la vida. Si tiene síntomas de niveles bajos de azúcar en sangre, actúe inmediatamente para subir su nivel de azúcar en sangre. Vea el recuadro al final de este prospecto, donde encontrará más información importante acerca de la hipoglucemia y su tratamiento.
Si tiene los siguientes síntomas, contacte inmediatamente con su médico:
Las reacciones alérgicas sistémicas son efectos adversos poco frecuentemente observados (pueden afectar hasta 1 de cada 100 pacientes).
Alergia generalizada a insulina: Los síntomas relacionados pueden incluir reacciones cutáneas a gran escala (erupción cutánea y picor en todo el cuerpo), hinchazón grave de la piel o de las membranas mucosas (angioedema), dificultad para respirar, descenso de la tensión arterial con latido cardíaco rápido y sudoración. Estos pueden ser síntomas de casos graves de alergia generalizada a las insulinas, incluyendo reacciones anafilácticas que pueden ser amenazantes para la vida.
Hiperglucemia (niveles altos de azúcar en sangre) significa que hay demasiado azúcar en sangre.
La frecuencia de la hiperglucemia no puede estimarse. Si su nivel de azúcar en sangre es demasiado alto, esto le indica que puede necesitar más insulina de la que se ha inyectado.
La hiperglucemia puede producir cetoacidosis diabética (aumento de ácido en la sangre debido a que el cuerpo degrada las grasas en lugar del azúcar).
Estos son efectos adversos graves.
Estas condiciones pueden ocurrir cuando hay problemas con la bomba de perfusión o cuando el sistema de bomba no se usa correctamente.
Esto significa que no siempre puede obtener insulina suficiente para tratar su diabetes.
Si esto ocurre debe buscar ayuda médica urgentemente.
Debe tener siempre un sistema alternativo de administración de insulina para inyección debajo de la piel (ver sección 3 “Cómo manejar el sistema de bomba de perfusión” y “Qué hacer si el sistema de bomba falla o cuando la bomba no se usa correctamente”. Para más información sobre los signos y síntomas de la hiperglucemia, vea el recuadro al final de este prospecto.
Efectos adversos frecuentes (pueden afectar hasta 1 de cada 10 pacientes)
• Reacciones alérgicas y de la piel en el lugar de la inyección
Se pueden experimentar reacciones en el lugar de inyección (como enrojecimiento, dolor intenso poco habitual al inyectar, picor, urticaria, hinchazón o inflamación). Estas reacciones también pueden extenderse alrededor del lugar de inyección. La mayor parte de las reacciones menores a la insulina se resuelven habitualmente en unos días o en pocas semanas.
Efectos adversos raros (pueden afectar hasta 1 de cada 1.000 pacientes)
• Alteraciones de la piel en el lugar de la inyección (lipodistrofia)
Si se inyecta insulina con demasiada frecuencia en el mismo punto de la piel, el tejido adiposo que se encuentra debajo de este punto, puede encogerse o bien engrosarse. Puede ocurrir que la insulina que inyecte en ese lugar no actúe bien. El cambio de lugar de inyección con cada inyección ayudará a prevenir estos cambios de la piel.
Efectos adversos cuya frecuencia no puede estimarse a partir de los datos disponibles
Un cambio significativo (mejoría o empeoramiento) del control de su nivel de azúcar en sangre puede empeorar su visión temporalmente. Si padece una retinopatía proliferativa (una enfermedad del ojo relacionada con la diabetes) los ataques hipoglucémicos graves pueden provocar una pérdida temporal de la visión.
Comunicación de efectos adversos
Si experimenta cualquier tipo de efecto adverso, consulte a su médico, farmacéutico o enfermero, incluso si se trata de posibles efectos adversos que no aparecen en este prospecto. También puede comunicarlos directamente a través del sistema nacional de notificación incluido en el Anexo V. Mediante la comunicación de efectos adversos usted puede contribuir a proporcionar más información sobre la seguridad de este medicamento.
Mantener este medicamento fuera de la vista y del alcance de los niños.
No utilice este medicamento después de la fecha de caducidad que aparece en el envase y en la etiqueta del vial después de CAD/EXP. La fecha de caducidad es el último día del mes que se indica.
Viales sin abrir
Conservar en nevera (entre 2°C y 8°C).
No congelar.
No colocar Apidra cerca del compartimento del congelador o junto a un acumulador de frío.
Conservar el vial en el embalaje exterior para protegerlo de la luz.
Viales abiertos
Una vez en uso, el vial puede conservarse durante un máximo de 4 semanas en el embalaje exterior por debajo de 25°C protegido del calor directo o de la luz directa. No utilice el vial después de este periodo de tiempo.
Se recomienda anotar en la etiqueta la fecha de la primera utilización.
No utilice este medicamento si no está incoloro y transparente.
Los medicamentos no se deben tirar por los desagües ni a la basura. Pregunte a su farmacéutico cómo deshacerse de los envases y de los medicamentos que ya no necesita. De esta forma, ayudará a proteger el medio ambiente.
6. Contenido del envase e información adicional Composición de Apidra
- El principio activo es insulina glulisina. Cada mililitro de solución contiene 100 Unidades de insulina glulisina (equivalente a 3,49 mg). Cada vial contiene 10 ml de solución inyectable, equivalente a 1000 Unidades.
- Los demás componentes son: metacresol (ver sección 2 “Apidra contiene metacresol”), cloruro de sodio (ver sección 2 “Información importante sobre algunos de los componentes de Apidra”), trometamol, polisorbato 20, ácido clorhídrico concentrado, hidróxido de sodio, agua para preparaciones inyectables.
Aspecto del producto y contenido del envase
Apidra 100 Unidades/ml solución inyectable en un vial es una solución acuosa transparente, incolora, acuosa sin partículas visibles.
Cada vial contiene 10 ml de solución (1000 Unidades). Existen envases de 1, 2, 4 y 5 viales de 10 ml. Puede que solamente estén comercializados algunos tamaños de envase.
Titular de la autorización de comercialización y responsable de la fabricación
Titular de la autorización de comercialización:
Sanofi-Aventis Deutschland GmbH D-65926 Frankfurt am Main Alemania
Responsable de la fabricación:
Sanofi-Aventis Deutschland GmbH Industriepark Hochst, D-65926 Frankfurt Alemania
Pueden solicitar más información respecto a este medicamento dirigiéndose al representante local del titular de la autorización de comercialización:
Belgie/Belgique/Belgien
Sanofi Belgium Tél/Tel: +32 (0)2 710 54 00
Sanofi Belgium
Tél/Tel: +32 (0)2 710 54 00 (Belgique/Belgien)
Magyarország SANOFI-AVENTIS Zrt. Tel.: +36 1 505 0050
Malta
Sanofi Malta Ltd.
Tel: +356 21493022
sanofi-aventis Bulgaria EOOD Ten.: +359 (0)2 970 53 00
sanofi-aventis, s.r.o.
Tel: +420 233 086 111
|
Deutschland Sanofi-Aventis Deutschland GmbH Tel: +49 (0)180 2 222010 |
Norge sanofi-aventis Norge AS Tlf: +47 67 10 71 00 |
|
Eesti sanofi-aventis Estonia OÜ Tel: +372 627 34 88 |
Osterreich sanofi-aventis GmbH Tel: +43 1 80 185 - 0 |
|
ELLáóa sanofi-aventis AEBE T^k: +30 210 900 16 00 |
Polska sanofi-aventis Sp. z o.o. Tel.: +48 22 280 00 00 |
|
España sanofi-aventis, S.A. Tel: +34 93 485 94 00 |
Portugal Sanofi - Produtos Farmacéuticos, Lda. Tel: +351 21 35 89 400 |
|
France sanofi-aventis France Tél: 0 800 222 555 Appel depuis l’étranger : +33 1 57 63 23 23 |
Romania Sanofi Romania SRL Tel: +40 (0) 21 317 31 36 |
|
Hrvatska sanofi-aventis Croatia d.o.o. Tel: +385 1 600 34 00 Ireland sanofi-aventis Ireland Ltd. T/A SANOFI Tel: +353 (0) 1 403 56 00 |
Slovenija sanofi-aventis d.o.o. Tel: +386 1 560 48 00 |
|
Ísland Vistor hf. Sími: +354 535 7000 |
Slovenská republika sanofi-aventis Pharma Slovakia s.r.o. Tel: +421 2 33 100 100 |
|
Italia Sanofi S.p.A. Tel: 800 13 12 12 (domande di tipo tecnico) 800 536389 (altre domande) |
Suomi/Finland Sanofi Oy Puh/Tel: +358 (0) 201 200 300 |
|
Kórcpog sanofi-aventis Cyprus Ltd. T^k: +357 22 871600 |
Sverige Sanofi AB Tel: +46 (0)8 634 50 00 |
|
Latvija sanofi-aventis Latvia SIA Tel: +371 67 33 24 51 |
United Kingdom Sanofi Tel: +44 (0) 845 372 7101 |
|
Lietuva UAB “SANOFI-AVENTIS LIETUVA” Tel: +370 5 2755224 Fecha de la última revisión de este prospecto: |
La información detallada de este medicamento está disponible en la página web de la Agencia Europea de Medicamentos: http://www.ema.europa.eu/
Lleve siempre consigo algo de azúcar (al menos 20 gramos).
Lleve consigo alguna información que indique que es una persona con diabetes.
HIPERGLUCEMIA (altos niveles de azúcar en sangre)
Si tiene el nivel de azúcar en sangre muy alto (hiperglucemia), puede que no haya inyectado suficiente insulina.
¿Por qué ocurre la hiperglucemia?
Algunos ejemplos son:
- no se ha inyectado su insulina o no se ha inyectado la cantidad suficiente, o si su efecto ha disminuido, por ejemplo, debido a un almacenamiento incorrecto,
- está haciendo menos ejercicio que de costumbre, tiene estrés (angustia emocional, excitación), o sufre una lesión, una operación, infección o fiebre,
- está tomando o ha tomado ciertos medicamentos (ver la sección 2, “Uso de Apidra con otros medicamentos”).
Síntomas de aviso de hiperglucemia
La sed, el aumento de la necesidad de orinar, el cansancio, la piel seca, el enrojecimiento de la cara, la pérdida del apetito, la tensión arterial baja, el latido rápido del corazón y la presencia de glucosa y cuerpos cetónicos en la orina. El dolor de estómago, la respiración profunda y rápida, la somnolencia o incluso la pérdida del conocimiento pueden ser signos de una afección grave (cetoacidosis) debida a la falta de insulina.
¿Qué hacer en caso de hiperglucemia?
Debe analizar su nivel de azúcar en sangre y su nivel de acetona en orina tan pronto se produzca cualquiera de estos síntomas arriba descritos. La hiperglucemia o la cetoacidosis grave deben ser tratadas siempre por un médico, normalmente en un hospital.
HIPOGLUCEMIA (bajos niveles de azúcar en sangre)
Si su nivel de azúcar en sangre disminuye de forma excesiva puede perder el conocimiento. La hipoglucemia grave puede producir un ataque al corazón o daño cerebral y puede poner en peligro su vida. Normalmente debe ser capaz de reconocer cuándo su nivel de azúcar en sangre está disminuyendo demasiado para poder tomar las medidas adecuadas.
¿Por qué ocurre la hipoglucemia?
Algunos ejemplos son:
- se inyecta demasiada insulina,
- omite comidas o las retrasa,
- no come lo suficiente, o come alimentos que contienen menos hidratos de carbono de lo normal (el azúcar y las sustancias similares al azúcar se llaman hidratos de carbono; sin embargo, los edulcorantes artificiales NO son hidratos de carbono),
- pierde hidratos de carbono por vómitos o diarrea,
- bebe alcohol, especialmente si no está comiendo mucho,
- está haciendo más ejercicio de lo habitual o un tipo diferente de actividad física,
- se está recuperando de una lesión, de una operación o de otros tipos de estrés,
- se está recuperando de una enfermedad o fiebre,
- está tomando o ha dejado de tomar determinados medicamentos (ver la sección 2, “Uso de Apidra con otros medicamentos”).
También es más probable que se produzca una hipoglucemia si:
- acaba de empezar un tratamiento con insulina o cambia a otra preparación de insulina,
- sus niveles de azúcar en sangre son casi normales o son inestables,
- cambia el sitio de la piel en la que se inyecta la insulina (por ejemplo del muslo a la parte alta del brazo),
- padece una enfermedad del riñón o del hígado grave, o alguna otra enfermedad como el hipotiroidismo.
Síntomas de aviso de la hipoglucemia
- En su cuerpo
Ejemplos que le indican que su nivel de azúcar en sangre está bajando mucho o muy deprisa: sudor, piel húmeda y pegajosa, ansiedad, latido rápido del corazón, tensión arterial alta, palpitaciones y latido irregular del corazón. Estos síntomas se producen a menudo antes de que aparezcan los síntomas de un bajo nivel de azúcar en el cerebro.
- En su cerebro
Ejemplos que le indican que existe un nivel bajo de azúcar en el cerebro: dolores de cabeza, hambre intensa, náuseas, vómitos, cansancio, sopor, trastornos del sueño, inquietud, comportamiento agresivo, fallos de concentración, reacciones alteradas, depresión, confusión, trastornos del habla (a veces, pérdida total del habla), trastornos visuales, temblor, parálisis, sensaciones de hormigueo (parestesias), sensaciones de entumecimiento y hormigueo en la zona de la boca, mareos, pérdida del autocontrol, incapacidad para cuidar de uno mismo, convulsiones y pérdida del conocimiento.
Los primeros síntomas de alerta de hipoglucemia (“síntomas de aviso”) pueden cambiar, atenuarse o faltar por completo si:
- es una persona de edad avanzada,
- ha padecido diabetes durante mucho tiempo,
- sufre cierto tipo de enfermedad nerviosa (neuropatía diabética autónoma),
- ha sufrido recientemente un episodio de hipoglucemia (por ejemplo, el día antes) o si ésta se desarrolla gradualmente,
- tiene niveles casi normales o, al menos, niveles muy mejorados de azúcar en sangre,
- está tomando o ha tomado ciertos medicamentos (ver la sección 2, “Uso de Apidra con otros medicamentos”).
En este caso, puede desarrollar una hipoglucemia grave (e incluso desmayarse) antes de darse cuenta del problema. Esté siempre familiarizado con sus síntomas de aviso. Si fuera necesario, la realización con más frecuencia de un análisis del azúcar en sangre puede ayudar a identificar episodios hipoglucémicos leves, que en caso contrario podrían pasar inadvertidos. Si no está seguro de poder reconocer sus síntomas de aviso, evite situaciones (como conducir un coche) que puedan ponerle en peligro a usted o a otras personas como consecuencia de la hipoglucemia.
¿Qué debe hacer si sufre una hipoglucemia?
1. No se inyecte insulina. Ingiera inmediatamente de 10 a 20 g de azúcar, como glucosa, terrones de azúcar o una bebida endulzada con azúcar. Aviso: los edulcorantes artificiales y los productos alimenticios con edulcorantes artificiales en lugar de azúcar (como bebidas dietéticas) no sirven de ayuda para tratar la hipoglucemia.
2. Después, coma algo que tenga un efecto de acción larga en el aumento de su azúcar en sangre (como pan o pasta). Su médico o enfermero deben haber comentado este tema con usted.
3. Si la hipoglucemia reaparece, tome de nuevo otros 10 a 20 g de azúcar.
4. Consulte de inmediato con un médico si no es capaz de controlar la hipoglucemia o si ésta reaparece.
Indique a sus familiares, amigos y personas cercanas lo siguiente:
Si no es capaz de tragar o si pierde el conocimiento, necesitará una inyección de glucosa o de glucagón (un medicamento que incrementa el nivel de azúcar en sangre). Estas inyecciones están justificadas aun cuando no tenga la certeza de que padece hipoglucemia.
Es recomendable analizar su nivel de azúcar en sangre inmediatamente después de la ingestión de glucosa para confirmar que padece realmente hipoglucemia.
LA INFORMACIÓN SIGUIENTE ESTÁ DESTINADA ÚNICAMENTE PARA PROFESIONALES SANITARIOS:
Apidra puede administrarse por vía intravenosa, y deberá realizarse por profesionales sanitarios. Instrucciones para la administración intravenosa
Apidra debe utilizarse a una concentración de 1 Unidad/ml de insulina glulisina en sistemas de perfusión con una solución para perfusión de cloruro de sodio 9 mg/ml (0,9 %) con o sin 40 mmol/l de cloruro de potasio utilizando bolsas para perfusión de plástico coextrusionado de poliolefina/poliamida con una línea de perfusión exclusiva. La insulina glulisina para uso intravenoso en una concentración de 1 Unidad/ml es estable a temperatura ambiente durante 48 horas.
Después de la dilución para la vía intravenosa, la solución debe ser inspeccionada visualmente para detectar partículas antes de la administración. Sólo debe ser usada si la solución es transparente e incolora, no deberá utilizarse cuando esté turbia o con partículas visibles.
Se ha visto que Apidra es incompatible con la solución de glucosa al 5 % y con la solución de Ringer y, por lo tanto, no debe utilizarse con estas soluciones. El uso de otras soluciones no ha sido estudiado.
Prospecto: información para el usuario
Apidra 100 Unidades/ml solución inyectable en cartucho
Insulina glulisina
Lea todo el prospecto detenidamente antes de empezar a usar este medicamento porque contiene información importante para usted. Las instrucciones de uso de la pluma se facilitan con su pluma de insulina. Consúltelas antes de usar su medicamento.
- Conserve este prospecto, ya que puede tener que volver a leerlo.
- Si tiene alguna duda, consulte a su médico, farmacéutico o enfermero.
- Este medicamento se le ha recetado solamente a usted, y no debe dárselo a otras personas aunque tengan los mismos síntomas, ya que puede perjudicarles.
- Si experimenta efectos adversos, consulte a su médico, farmacéutico o enfermero, incluso si se trata de efectos adversos que no aparecen en este prospecto. Ver sección 4.
1. Qué es Apidra y para qué se utiliza
2. Qué necesita saber antes de empezar a usar Apidra
3. Cómo usar Apidra
4. Posibles efectos adversos
5. Conservación de Apidra
6. Contenido del envase e información adicional
1. Qué es Apidra y para qué se utiliza
Apidra es un agente antidiabético, utilizado para reducir el nivel alto de azúcar en sangre en pacientes adultos, adolescentes y niños a partir de los 6 años con diabetes mellitus. La diabetes mellitus es una enfermedad en la que su cuerpo no produce insulina suficiente para controlar el nivel de azúcar en sangre.
Se obtiene por biotecnología. Tiene un rápido comienzo de acción en 10-20 minutos y una corta duración de acción, de alrededor de 4 horas.
2. Qué necesita saber antes de empezar a usar Apidra No use Apidra
- Si es alérgico a insulina glulisina o a cualquiera de los demás componentes de este medicamento (incluidos en la sección 6).
- Si su nivel de azúcar es demasiado bajo (hipoglucemia), siga la guía de la hipoglucemia (vea el recuadro al final de este prospecto).
Consulte a su médico, farmacéutico o enfermero antes de empezar a usar Apidra.
Siga atentamente las instrucciones de dosificación, control (pruebas de la sangre), dieta y actividad física (trabajo físico y ejercicio) tal y como le indicó su médico.
Grupos especiales de pacientes
Si tiene problemas de hígado o riñón, consulte con su médico ya que puede necesitar una dosis más baja.
No existe información clínica suficiente sobre el uso de Apidra en niños menores de 6 años.
Viajes
Antes de viajar, consulte con su médico. Tal vez tenga que consultar sobre
- la disponibilidad de su insulina en el país al que va a viajar,
- reservas de insulina, jeringas, etc.,
- el almacenamiento correcto de la insulina durante el viaje,
- el horario de las comidas y de la administración de insulina durante el viaje,
- los posibles efectos del traslado a zonas con diferencias horarias,
- los posibles nuevos riesgos para la salud en los países que va a visitar,
- qué debe hacer en situaciones de urgencia cuando se encuentre mal o se ponga enfermo.
Enfermedades y lesiones
El manejo de su diabetes puede necesitar un cuidado especial en las siguientes situaciones:
- Si está enfermo o sufre una lesión mayor, puede aumentar el nivel de azúcar en sangre (hiperglucemia).
- Si no come lo suficiente, su nivel de azúcar en sangre puede bajar demasiado (hipoglucemia). En la mayoría de los casos necesitará un médico. Asegúrese de consultar inmediatamente a un médico.
Si padece usted diabetes tipo 1 (diabetes mellitus dependiente de insulina), no deje de administrarse su insulina y de seguir tomando suficientes hidratos de carbono. Informe siempre a las personas que se ocupan de su cuidado o tratamiento de que necesita insulina.
Algunos pacientes con diabetes mellitus tipo 2 de larga duración y enfermedad cardíaca o accidente cerebrovascular previo que fueron tratados con pioglitazona e insulina sufrieron desarrollo de insuficiencia cardíaca. Informe a su médico lo antes posible si sufre síntomas de insuficiencia cardíaca como falta de aliento poco corriente o aumento rápido de peso o hinchazón localizada (edema).
Uso de Apidra con otros medicamentos
Algunos medicamentos producen cambios de los niveles de azúcar en sangre (aumento, descenso o ambos dependiendo de la situación). En cada caso, puede ser necesario ajustar su dosis de insulina para evitar niveles de azúcar en sangre tanto demasiado bajos como demasiado altos. Hay que tener cuidado cuando empiece a tomar otro medicamento y también cuando deje de tomarlo.
Informe a su médico o farmacéutico si está tomando, ha tomado recientemente o podría tener que tomar cualquier otro medicamento. Pregunte a su médico, antes de tomar un medicamento, si éste puede afectar a su nivel de azúcar en sangre, y qué medidas debe adoptar, en su caso.
Entre los medicamentos que pueden provocar un descenso de su nivel de azúcar en sangre (hipoglucemia) se incluyen:
- todos los demás medicamentos para tratar la diabetes,
- los inhibidores de la enzima conversora de la angiotensina (ECA) (utilizados para tratar ciertas enfermedades del corazón o la hipertensión),
- la disopiramida (utilizada para tratar ciertas enfermedades del corazón),
- la fluoxetina (utilizada para tratar la depresión),
- los fibratos (utilizados para reducir los niveles elevados de lípidos en sangre),
- los inhibidores de la monoaminooxidasa (MAO) (utilizados para tratar la depresión),
- la pentoxifilina, el propoxifeno, los salicilatos (como la aspirina, utilizada para aliviar el dolor y bajar la fiebre),
- los antibióticos del grupo de las sulfamidas.
Entre los medicamentos que pueden provocar un aumento de su nivel de azúcar en sangre (hiperglucemia) se incluyen:
- los corticosteroides (como “cortisona” utilizada para tratar la inflamación),
- el danazol (medicamento que actúa sobre la ovulación),
- el diazóxido (utilizado para tratar la hipertensión),
- los diuréticos (utilizados para tratar la hipertensión o el exceso de retención de líquidos),
- el glucagón (hormona pancreática utilizada para tratar la hipoglucemia grave),
- la isoniazida (utilizada para tratar la tuberculosis),
- los estrógenos y progestágenos (como la píldora anticonceptiva utilizada para el control de la natalidad),
- los derivados de la fenotiazina (utilizados para tratar enfermedades psiquiátricas),
- la somatotropina (hormona del crecimiento),
- los medicamentos simpaticomiméticos (como la epinefrina [adrenalina], el salbutamol, la terbutalina, utilizados para tratar el asma),
- las hormonas tiroideas (utilizadas para tratar trastornos de la glándula tiroidea),
- inhibidores de la proteasa (utilizados para tratar el VIH),
- medicamentos antipsicóticos atípicos (como clozapina y olanzapina).
Su nivel de azúcar en sangre puede subir o bien bajar si toma:
- betabloqueantes (utilizados para tratar la hipertensión),
- clonidina (utilizada para tratar la hipertensión),
- sales de litio (utilizadas para tratar enfermedades psiquiátricas).
La pentamidina (utilizada para tratar algunas infecciones causadas por parásitos) puede causar una hipoglucemia, que algunas veces puede ir seguida de una hiperglucemia.
Los betabloqueantes, al igual que otros medicamentos simpaticolíticos (como clonidina, guanetidina y reserpina) pueden atenuar o suprimir por completo los primeros síntomas de aviso que podrían ayudarle a reconocer una hipoglucemia.
Si no está usted seguro de si está tomando alguno de estos medicamentos, pregunte a su médico o farmacéutico.
Sus niveles de azúcar en sangre pueden subir o bajar si bebe alcohol.
Si está embarazada o en periodo de lactancia, cree que podría estar embarazada o tiene intención de quedarse embarazada, consulte a su médico o farmacéutico antes de utilizar este medicamento.
Informe a su médico si está planeando quedarse embarazada o si ya lo está. Su dosis de insulina puede requerir cambios durante el embarazo y tras el parto. Un control cuidadoso de su diabetes, y la prevención de la hipoglucemia, son importantes para la salud de su bebé.
No hay datos o éstos son limitados relativos al uso de Apidra en mujeres embarazadas.
Si usted se encuentra en periodo de lactancia, consulte a su médico ya que puede necesitar ajustes en su dosis de insulina y en su dieta.
Su capacidad de concentración o de reacción puede verse reducida si:
- tiene hipoglucemia (niveles bajos de azúcar en sangre),
- tiene hiperglucemia (niveles altos de azúcar en sangre).
Esté atento a este posible problema, considerando todas las situaciones que pueden ser causa de riesgo para usted o para otros (como conducir un vehículo o utilizar máquinas).
Debe pedir a su médico que le aconseje sobre la capacidad para conducir si:
- tiene episodios frecuentes de hipoglucemia,
- han disminuido o no aparecen los primeros síntomas de aviso que pueden ayudarle a reconocer una hipoglucemia.
Información importante sobre algunos de los componentes de Apidra
Este medicamento contiene menos de 1 mmol (23 mg) de sodio por dosis, esto es, esencialmente “exento de sodio”.
Apidra contiene metacresol, el cual puede causar reacciones alérgicas.
Siga exactamente las instrucciones de administración de este medicamento indicadas por su médico.
En caso de duda, consulte de nuevo a su médico o farmacéutico.
Su médico determinará la dosis de Apidra que necesita en función de su estilo de vida y de los resultados de sus controles de azúcar (glucosa) en sangre y su anterior tratamiento de insulina.
Apidra es una insulina de acción corta. Su médico le puede indicar que la use en combinación con una insulina de acción intermedia, de acción larga, una insulina basal o con comprimidos utilizados para tratar niveles altos de azúcar en sangre.
Si usted pasa de otra insulina a insulina glulisina, su dosis podría tener que ser ajustada por su médico.
Muchos factores pueden influir en su nivel de azúcar en sangre. Debe conocer estos factores ya que así podrá reaccionar correctamente ante los cambios de su nivel de azúcar en sangre, y para evitar que suba o baje demasiado. Vea el recuadro que aparece al final del prospecto para más información.
Forma de administración
Apidra se inyecta bajo la piel (subcutáneamente).
Su médico le aconsejará en qué área de la piel debe usted inyectarse Apidra. Apidra puede inyectarse en la pared abdominal, el muslo o la parte alta del brazo, o por perfusión continua en la pared abdominal. El efecto será ligeramente más rápido si se inyecta la insulina en su abdomen. Al igual que con las demás insulinas, los lugares de inyección y perfusión dentro de un área de inyección (abdomen, muslo, o parte alta del brazo) deben rotar de una inyección a otra.
Frecuencia de administración
Apidra debe administrarse poco tiempo (0-15 min) antes o poco tiempo después de las comidas. Instrucciones para la correcta utilización
Cómo manejar los cartuchos
Para asegurar que obtiene la dosis exacta, los cartuchos de Apidra se deben utilizar únicamente con las siguientes plumas:
- JuniorSTAR que libera dosis en pasos de 0,5 unidades
- OptiPen, ClikSTAR, Tactipen, Autopen 24 o AllStar que liberan dosis en pasos de 1 unidad.
En su país, puede que solamente estén comercializadas algunas de estas plumas.
La pluma debe utilizarse tal y como se recomienda en la información suministrada por el fabricante de la pluma.
Las instrucciones del fabricante para utilizar la pluma deben seguirse cuidadosamente para cargar el cartucho, colocar la aguja y administrar la inyección de insulina.
Antes de insertar el cartucho en la pluma reutilizable, el cartucho debe almacenarse a temperatura ambiente durante 1 a 2 horas.
Inspeccione el cartucho antes de usarlo. Sólo se debe usar si la solución es transparente, incolora, y no tiene partículas visibles en su seno.
No debe agitarse o mezclarse antes de su uso.
Precauciones especiales antes de la inyección
Las burbujas de aire deben eliminarse del cartucho antes de la inyección (ver instrucciones de uso de la pluma). Los cartuchos vacíos no deben recargarse.
Para prevenir cualquier tipo de contaminación, la pluma reutilizable debe ser utilizada únicamente por usted.
¿Problemas con la pluma de insulina?
Consulte por favor las instrucciones de uso del fabricante para la pluma.
Si su pluma de insulina está dañada, o no funciona correctamente (debido a problemas mecánicos) debe desecharse y utilizar una pluma de insulina nueva.
Si la pluma de insulina no funciona bien, la insulina puede extraerse del cartucho y pasarse a una jeringa para su inyección. Por tanto, hay que llevar también jeringas para inyección y agujas. No obstante, sólo deberán usarse jeringas para inyección diseñadas para una concentración de insulina de 100 Unidades por mililitro.
Si usa más Apidra del que debiera
- Si se ha inyectado demasiado Apidra, su nivel de azúcar en sangre puede llegar a ser muy bajo (hipoglucemia). Compruebe su nivel de azúcar en sangre frecuentemente. En general, para prevenir la hipoglucemia debe comer más y controlar su nivel de azúcar en sangre. Para más información sobre el tratamiento de la hipoglucemia, vea el recuadro que aparece al final del prospecto.
- Si ha olvidado una dosis de Apidra o si no se ha inyectado suficiente insulina, su nivel de azúcar en sangre puede aumentar mucho (hiperglucemia). Compruebe su nivel de azúcar en sangre frecuentemente. Para más información sobre el tratamiento de la hiperglucemia, vea el recuadro que aparece al final del prospecto.
- No tome una dosis doble para compensar las dosis olvidadas.
Si interrumpe el tratamiento con Apidra
Esto podría producir hiperglucemia grave (niveles muy altos de azúcar en sangre) y cetoacidosis (aumento del ácido en sangre porque el organismo degrada las grasas en lugar del azúcar). No interrumpa su tratamiento con Apidra sin consultar con su médico, él le dirá lo que debe hacer.
Si tiene cualquier otra duda sobre el uso de este medicamento, pregunte a su médico, farmacéutico o enfermero.
Debe comprobar siempre la etiqueta de insulina antes de cada inyección para evitar confusiones entre Apidra y otras insulinas.
Al igual que todos los medicamentos, Apidra puede producir efectos adversos, aunque no todas las personas los sufran.
La hipoglucemia (niveles bajos de azúcar en sangre) puede ser muy grave. La hipoglucemia es un efecto adverso observado muy frecuentemente (puede afectar a más de 1 de cada 10 pacientes).
La hipoglucemia (niveles bajos de azúcar en sangre) significa que no tiene suficiente azúcar en sangre. Si su nivel de azúcar en sangre baja mucho, puede perder el conocimiento. Una hipoglucemia grave puede provocar daños en el cerebro y puede ser amenazante para la vida. Si tiene síntomas de niveles bajos de azúcar en sangre, actúe inmediatamente para subir su nivel de azúcar en sangre. Vea el recuadro al final de este prospecto, donde encontrará más información importante acerca de la hipoglucemia y su tratamiento.
Si usted experimenta los siguientes síntomas, contacte inmediatamente con su médico:
Las reacciones alérgicas sistémicas son efectos adversos poco frecuentemente observados (pueden afectar hasta 1 de cada 100 pacientes).
Alergia generalizada a insulina: Los síntomas relacionados pueden incluir reacciones cutáneas a gran escala (erupción cutánea y picor en todo el cuerpo), hinchazón grave de la piel o de las membranas mucosas (angioedema), dificultad para respirar, descenso de la tensión arterial con latido cardíaco rápido y sudoración. Estos pueden ser síntomas de casos graves de alergia generalizada a las insulinas, incluyendo reacciones anafilácticas que pueden ser amenazantes para la vida.
Hiperglucemia (niveles altos de azúcar en sangre) significa que hay demasiado azúcar en sangre.
La frecuencia de la hiperglucemia no puede estimarse. Si su nivel de azúcar en sangre es demasiado alto, esto le indica que puede necesitar más insulina de la que se ha inyectado. Esto puede ser grave si su nivel de azúcar en sangre se vuelve muy alto.
Para más información sobre los signos y síntomas de la hiperglucemia, vea el recuadro al final de este prospecto.
Otros efectos adversos
Efectos adversos frecuentes (pueden afectar hasta1 de cada 10 pacientes)
• Reacciones alérgicas y de la piel en el lugar de la inyección Se pueden experimentar reacciones en el lugar de inyección (como enrojecimiento, dolor intenso poco habitual al inyectar, picor, urticaria, hinchazón o inflamación). Estas reacciones también pueden extenderse alrededor del lugar de inyección. La mayor parte de las reacciones menores a la insulina se resuelven habitualmente en unos días o en pocas semanas.
Efectos adversos raros (pueden afectar hasta 1 de cada 1.000 pacientes)
• Alteraciones de la piel en el lugar de la inyección (lipodistrofia)
Si se inyecta insulina con demasiada frecuencia en el mismo punto de la piel, el tejido adiposo que se encuentra debajo de este punto, puede encogerse o bien engrosarse. Puede ocurrir que la insulina que inyecte en ese lugar no actúe bien. El cambio de lugar de inyección con cada inyección ayudará a prevenir estos cambios de la piel.
Efectos adversos cuya frecuencia no puede estimarse a partir de los datos disponibles
Un cambio significativo (mejoría o empeoramiento) del control de su nivel de azúcar en sangre puede provocar un empeoramiento temporal de su visión. Si padece una retinopatía proliferativa (una enfermedad del ojo relacionada con la diabetes), los ataques hipoglucémicos graves pueden provocar una pérdida temporal de la visión.
Comunicación de efectos adversos
Si experimenta cualquier tipo de efecto adverso, consulte a su médico, farmacéutico o enfermero, incluso si se trata de posibles efectos adversos que no aparecen en este prospecto. También puede comunicarlos directamente a través del sistema nacional de notificación incluido en el Anexo V. Mediante la comunicación de efectos adversos usted puede contribuir a proporcionar más información sobre la seguridad de este medicamento.
Mantener este medicamento fuera de la vista y del alcance de los niños.
No utilice este medicamento después de la fecha de caducidad que aparece en el envase y en la etiqueta del cartucho después de CAD/EXP. La fecha de caducidad es el último día del mes que se indica.
Cartuchos sin abrir
Conservar en nevera (entre 2°C y 8°C).
No congelar.
No colocar Apidra cerca del compartimento del congelador o junto a un acumulador de frío. Conservar el cartucho en el embalaje exterior para protegerlo de la luz.
Cartuchos en uso
Los cartuchos en uso (en la pluma de insulina) pueden conservarse durante un máximo de 4 semanas por debajo de 25°C protegidos del calor directo o de la luz directa y no deben conservarse en nevera. No lo utilice después de este periodo de tiempo.
No utilice este medicamento si no está incoloro y transparente.
Los medicamentos no se deben tirar por los desagües ni a la basura. Pregunte a su farmacéutico cómo deshacerse de los envases y de los medicamentos que ya no necesita. De esta forma, ayudará a proteger el medio ambiente.
6. Contenido del envase e información adicional Composición de Apidra
- El principio activo es insulina glulisina. Cada mililitro de solución contiene 100 Unidades de insulina glulisina (equivalente a 3,49 mg). Cada cartucho contiene 3 ml de solución inyectable, equivalente a 300 Unidades.
- Los demás componentes son: metacresol (ver sección 2 “Apidra contiene metacresol”), cloruro de sodio (ver sección 2 “Información importante sobre algunos de los componentes de Apidra”), trometamol, polisorbato 20, ácido clorhídrico concentrado, hidróxido de sodio, agua para preparaciones inyectables.
Aspecto del producto y contenido del envase
Apidra 100 Unidades/ml solución inyectable en cartucho es una solución acuosa transparente, incolora, sin partículas visibles.
Cada cartucho contiene 3 ml de solución (300 U). Existen envases de 1, 3, 4, 5, 6, 8, 9 y 10 cartuchos de 3 ml. Puede que solamente estén comercializados algunos tamaños de envase.
Titular de la autorización de comercialización y responsable de la fabricación
Titular de la autorización de comercialización:
Sanofi-Aventis Deutschland GmbH D-65926 Frankfurt am Main Alemania
Responsable de la fabricación:
Sanofi-Aventis Deutschland GmbH Industriepark Hochst, D-65926 Frankfurt Alemania
Pueden solicitar más información respecto a este medicamento dirigiéndose al representante local del titular de la autorización de comercialización.
|
Belgie/Belgique/Belgien Sanofi Belgium Tél/Tel: +32 (0)2 710 54 00 |
Luxembourg/Luxemburg Sanofi Belgium Tél/Tel: +32 (0)2 710 54 00 (Belgique/Belgien) |
|
EtarapHH sanofi-aventis Bulgaria EOOD Tea.: +359 (0)2 970 53 00 |
Magyarország SANOFI-AVENTIS Zrt. Tel.: +36 1 505 0050 |
|
Ceská republika sanofi-aventis, s.r.o. Tel: +420 233 086 111 |
Malta Sanofi Malta Ltd. Tel: +356 21493022 |
|
Danmark sanofi-aventis Denmark A/S Tlf: +45 45 16 70 00 |
Nederland sanofi-aventis Netherlands B.V. Tel: +31 (0)182 557 755 |
|
Deutschland Sanofi-Aventis Deutschland GmbH Tel: +49 (0)180 2 222010 |
Norge sanofi-aventis Norge AS Tlf: +47 67 10 71 00 |
|
Eesti sanofi-aventis Estonia OÜ Tel: +372 627 34 88 |
Osterreich sanofi-aventis GmbH Tel: +43 1 80 185 - 0 |
|
EXláóa sanofi-aventis AEBE Tqk: +30 210 900 16 00 |
Polska sanofi-aventis Sp. z o.o. Tel.: +48 22 280 00 00 |
|
España sanofi-aventis, S.A. Tel: +34 93 485 94 00 |
Portugal Sanofi - Produtos Farmacéuticos, Lda. Tel: +351 21 35 89 400 |
|
France sanofi-aventis France Tél: 0 800 222 555 Appel depuis l’étranger : +33 1 57 63 23 23 |
Romania Sanofi Romania SRL Tel: +40 (0) 21 317 31 36 |
|
Hrvatska sanofi-aventis Croatia d.o.o. Tel: +385 1 600 34 00 Ireland sanofi-aventis Ireland Ltd. T/A SANOFI Tel: +353 (0) 1 403 56 00 |
Slovenija sanofi-aventis d.o.o. Tel: +386 1 560 48 00 |
|
Ísland Vistor hf. Sími: +354 535 7000 |
Slovenská republika sanofi-aventis Pharma Slovakia s.r.o. Tel: +421 2 33 100 100 |
|
Italia Sanofi S.p.A. Tel: 800 13 12 12 (domande di tipo tecnico) 800 536389 (altre domande) |
Suomi/Finland Sanofi Oy Puh/Tel: +358 (0) 201 200 300 |
|
Kórcpog sanofi-aventis Cyprus Ltd. Tpk: +357 22 871600 |
Sverige Sanofi AB Tel: +46 (0)8 634 50 00 |
|
Latvija sanofi-aventis Latvia SIA Tel: +371 67 33 24 51 Lietuva UAB “SANOFI-AVENTIS LIETUVA” Tel: +370 5 2755224 |
United Kingdom Sanofi Tel: +44 (0) 845 372 7101 |
|
Fecha de la última revisión de este prospecto: |
La información detallada de este medicamento está disponible en la página web de la Agencia Europea de Medicamentos: http://www.ema.europa.eu/
Lleve siempre consigo algo de azúcar (al menos 20 gramos).
Lleve consigo alguna información que indique que es una persona con diabetes.
HIPERGLUCEMIA (altos niveles de azúcar en sangre)
Si tiene el nivel de azúcar en sangre muy alto (hiperglucemia), puede que no haya inyectado suficiente insulina.
¿Por qué ocurre la hiperglucemia?
Algunos ejemplos son:
- no se ha inyectado su insulina o no se ha inyectado la cantidad suficiente, o si su efecto ha disminuido, por ejemplo, debido a un almacenamiento incorrecto,
- está haciendo menos ejercicio que de costumbre, tiene estrés (angustia emocional, excitación), o sufre una lesión, una operación, infección o fiebre,
- está tomando o ha tomado ciertos medicamentos (ver la sección 2, “Uso de Apidra con otros medicamentos”).
Síntomas de aviso de hiperglucemia
La sed, el aumento de la necesidad de orinar, el cansancio, la piel seca, el enrojecimiento de la cara, la pérdida del apetito, la tensión arterial baja, el latido rápido del corazón y la presencia de glucosa y cuerpos cetónicos en la orina. El dolor de estómago, la respiración profunda y rápida, la somnolencia o incluso la pérdida del conocimiento pueden ser signos de una afección grave (cetoacidosis) debida a la falta de insulina.
¿Qué hacer en caso de hiperglucemia?
Debe analizar su nivel de azúcar en sangre y su nivel de acetona en orina tan pronto se produzca cualquiera de estos síntomas arriba descritos. La hiperglucemia o la cetoacidosis grave deben ser tratadas siempre por un médico, normalmente en un hospital.
HIPOGLUCEMIA (bajos niveles de azúcar en sangre)
Si su nivel de azúcar en sangre disminuye de forma excesiva puede perder el conocimiento. La hipoglucemia grave puede producir un ataque al corazón o daño cerebral y puede poner en peligro su vida. Normalmente debe ser capaz de reconocer cuándo su nivel de azúcar en sangre está disminuyendo demasiado para poder tomar las medidas adecuadas.
¿Por qué ocurre la hipoglucemia?
Algunos ejemplos son:
- se inyecta demasiada insulina,
- omite comidas o las retrasa,
- no come lo suficiente, o come alimentos que contienen menos hidratos de carbono de lo normal (el azúcar y las sustancias similares al azúcar se llaman hidratos de carbono; sin embargo, los edulcorantes artificiales NO son hidratos de carbono),
- pierde hidratos de carbono por vómitos o diarrea,
- bebe alcohol, especialmente si no está comiendo mucho,
- está haciendo más ejercicio de lo habitual o un tipo diferente de actividad física,
- se está recuperando de una lesión, de una operación o de otros tipos de estrés,
- se está recuperando de una enfermedad o fiebre,
- está tomando o ha dejado de tomar determinados medicamentos (ver la sección 2, “Uso de Apidra con otros medicamentos”).
También es más probable que se produzca una hipoglucemia si:_
- acaba de empezar un tratamiento con insulina o cambia a otra preparación de insulina,
- sus niveles de azúcar en sangre son casi normales o son inestables,
- cambia el sitio de la piel en la que se inyecta la insulina (por ejemplo del muslo a la parte alta del brazo),
- padece una enfermedad del riñón o del hígado grave, o alguna otra enfermedad como el hipotiroidismo.
Síntomas de aviso de la hipoglucemia
- En su cuerpo
Ejemplos que le indican que su nivel de azúcar en sangre está bajando mucho o muy deprisa: sudor, piel húmeda y pegajosa, ansiedad, latido rápido del corazón, tensión arterial alta, palpitaciones y latido irregular del corazón. Estos síntomas se producen a menudo antes de que aparezcan los síntomas de un bajo nivel de azúcar en el cerebro.
- En su cerebro
Ejemplos que le indican que existe un nivel bajo de azúcar en el cerebro: dolores de cabeza, hambre intensa, náuseas, vómitos, cansancio, sopor, trastornos del sueño, inquietud, comportamiento agresivo, fallos de concentración, reacciones alteradas, depresión, confusión, trastornos del habla (a veces, pérdida total del habla), trastornos visuales, temblor, parálisis, sensaciones de hormigueo (parestesias), sensaciones de entumecimiento y hormigueo en la zona de la boca, mareos, pérdida del autocontrol, incapacidad para cuidar de uno mismo, convulsiones y pérdida del conocimiento.
Los primeros síntomas de alerta de hipoglucemia (“síntomas de aviso”) pueden cambiar, atenuarse o faltar por completo si:
- es una persona de edad avanzada,
- ha padecido diabetes durante mucho tiempo,
- sufre cierto tipo de enfermedad nerviosa (neuropatía diabética autónoma),
- ha sufrido recientemente un episodio de hipoglucemia (por ejemplo, el día antes) o si ésta se desarrolla gradualmente,
- tiene niveles casi normales o, al menos, niveles muy mejorados de azúcar en sangre,
- está tomando o ha tomado ciertos medicamentos (ver la sección 2, “Uso de Apidra con otros medicamentos”).
En este caso, puede desarrollar una hipoglucemia grave (e incluso desmayarse) antes de darse cuenta del problema. Esté siempre familiarizado con sus síntomas de aviso. Si fuera necesario, la realización con más frecuencia de un análisis del azúcar en sangre puede ayudar a identificar episodios hipoglucémicos leves, que en caso contrario podrían pasar inadvertidos. Si no está seguro de poder reconocer sus síntomas de aviso, evite situaciones (como conducir un coche) que puedan ponerle en peligro a usted o a otras personas como consecuencia de la hipoglucemia.
¿Qué debe hacer si se produce una hipoglucemia?
1. No se inyecte insulina. Ingiera inmediatamente de 10 a 20 g de azúcar, como glucosa, terrones de azúcar o una bebida endulzada con azúcar. Aviso: los edulcorantes artificiales y los productos alimenticios con edulcorantes artificiales en lugar de azúcar (como bebidas dietéticas) no sirven de ayuda para tratar la hipoglucemia.
2. Después, coma algo que tenga un efecto de acción larga en el aumento de su azúcar en sangre (como pan o pasta). Su médico o enfermero deben haber comentado este tema con usted.
3. Si la hipoglucemia reaparece, tome de nuevo otros 10 a 20 g de azúcar.
4. Consulte de inmediato con un médico si no es capaz de controlar la hipoglucemia o si ésta reaparece.
Indique a sus familiares, amigos y personas cercanas lo siguiente:
Si no es capaz de tragar o si pierde el conocimiento, necesitará una inyección de glucosa o de glucagón (un medicamento que incrementa el nivel de azúcar en sangre). Estas inyecciones están justificadas aun cuando no tenga la certeza de que padece hipoglucemia.
Es recomendable analizar su nivel de azúcar en sangre inmediatamente después de la ingestión de glucosa para confirmar que padece realmente hipoglucemia.
Prospecto: información para el usuario
Apidra 100 Unidades/ml solución inyectable en un cartucho para OptiClik
Insulina glulisina
Lea todo el prospecto detenidamente antes de empezar a usar este medicamento, porque contiene información importante para used. Las instrucciones de uso de OptiClik, la pluma de insulina, se suministran junto con su OptiClik. Consúltelas antes de usar su medicamento.
- Conserve este prospecto, ya que puede tener que volver a leerlo.
- Si tiene alguna duda, consulte a su médico, farmacéutico o enfermero.
- Este medicamento se le ha recetado solamente a usted, y no debe dárselo a otras personas aunque tengan los mismos síntomas, ya que puede perjudicarles.
- Si experimenta efectos adversos, consulte a su médico, farmacéutico o enfermero, incluso si se trata de efectos adversos que no aparecen en este prospecto. Ver sección 4.
1. Qué es Apidra y para qué se utiliza
2. Qué necesita saber antes de empezar a usar Apidra
3. Cómo usar Apidra
4. Posibles efectos adversos
5. Conservación de Apidra
6. Contenido del envase e información adicional
1. Qué es Apidra y para qué se utiliza
Apidra es un agente antidiabético, utilizado para reducir el nivel alto de azúcar en sangre en pacientes dultos, adolescentes y niños a partir de los 6 años con diabetes mellitus. La diabetes mellitus es una enfermedad en la que su cuerpo no produce insulina suficiente para controlar el nivel de azúcar en sangre.
Se obtiene por biotecnología. Tiene un rápido comienzo de acción en 10-20 minutos y una corta duración de acción, de alrededor de 4 horas.
2. Qué necesita saber antes de empezar a usar Apidra No use Apidra
- Si es alérgico a insulina glulisina o a cualquiera de los demás componentes de este medicamento (incluidos en la sección 6).
- Si su nivel de azúcar es demasiado bajo (hipoglucemia), siga la guía de la hipoglucemia (vea el recuadro al final de este prospecto).
Advertencias y precauciones
Consulte a su médico, farmacéutico o enfermero antes de empezar a usar Apidra.
Siga atentamente las instrucciones de dosificación, control (pruebas de la sangre), dieta y actividad física (trabajo físico y ejercicio) tal y como le indicó su médico.
Grupos especiales de pacientes
Si tiene problemas de hígado o riñón, consulte con su médico ya que puede necesitar una dosis más baja.
No existe información clínica suficiente sobre el uso de Apidra en niños menores de 6 años.
Viajes
Antes de viajar, consulte con su médico. Tal vez tenga que consultar sobre
- la disponibilidad de su insulina en el país que va a visitar,
- reservas de insulina, jeringas, etc.,
- el almacenamiento correcto de la insulina durante el viaje,
- el horario de las comidas y de la administración de insulina durante el viaje,
- los posibles efectos del traslado a zonas con diferencias horarias,
- los posibles nuevos riesgos para la salud en los países que va a visitar,
- qué debe hacer en situaciones de urgencia cuando se encuentre mal o se ponga enfermo.
Enfermedades y lesiones
El manejo de su diabetes puede necesitar un cuidado especial en las siguientes situaciones:
- Si está enfermo o sufre una lesión mayor, puede aumentar el nivel de azúcar en sangre (hiperglucemia).
- Si no come lo suficiente, su nivel de azúcar en sangre puede bajar demasiado (hipoglucemia).
En la mayoría de los casos necesitará un médico. Asegúrese de consultar inmediatamente a un médico.
Si padece diabetes tipo 1 (diabetes mellitus dependiente de insulina), no deje de administrarse su insulina y de seguir tomando suficientes hidratos de carbono. Informe siempre a las personas que se ocupan de su cuidado o tratamiento de que necesita insulina.
Algunos pacientes con diabetes mellitus tipo 2 de larga duración y enfermedad cardíaca o accidente cerebrovascular previo que fueron tratados con pioglitazona e insulina sufrieron desarrollo de insuficiencia cardíaca. Informe a su médico lo antes posible si sufre síntomas de insuficiencia cardíaca como falta de aliento poco corriente o aumento rápido de peso o hinchazón localizada (edema).
Uso de Apidra con otros medicamentos
Algunos medicamentos producen cambios en los niveles de azúcar en sangre (aumento, descenso o ambos dependiendo de la situación). En cada caso, puede ser necesario ajustar su dosis de insulina para evitar niveles de azúcar en sangre tanto demasiado bajos como demasiado altos. Hay que tener cuidado cuando se empieza a tomar otro medicamento y también cuando deje de tomarlo.
Informe a su médico o farmacéutico si está tomando, ha tomado recientemente o podría tener que tomar otros medicamentos. Pregunte a su médico, antes de tomar un medicamento, si éste puede afectar a su nivel de azúcar en sangre, y qué medidas debe adoptar, en su caso.
Entre los medicamentos que pueden provocar un descenso de su nivel de azúcar en sangre se incluyen:
- todos los demás medicamentos para tratar la diabetes,
- los inhibidores de la enzima conversora de la angiotensina (ECA) (utilizados para tratar ciertas enfermedades del corazón o la hipertensión ),
- la disopiramida (utilizada para tratar ciertas enfermedades del corazón),
- la fluoxetina (utilizada para tratar la depresión),
- los fibratos (utilizada para reducir los niveles elevados de lípidos en sangre),
- los inhibidores de la monoaminooxidasa (MAO) (utilizados para tratar la depresión),
- la pentoxifilina, el propoxifeno, los salicilatos (como aspirina, utilizada para aliviar el dolor y bajar la fiebre),
- los antibióticos del grupo de las sulfamidas.
Entre los medicamentos que pueden provocar un aumento de su nivel de azúcar en sangre se incluyen:
- los corticosteroides (como “cortisona” utilizada para tratar la inflamación),
- el danazol (medicamento que actúa sobre la ovulación),
- el diazóxido (utilizado para tratar la hipertensión),
- los diuréticos (utilizados para tratar la hipertensión y el exceso de retención de líquidos),
- el glucagón (hormona pancreática utilizada para tratar la hipoglucemia grave),
- la isoniazida (utilizada para tratar la tuberculosis),
- los estrógenos y progestágenos (como la píldora anticonceptiva utilizada para el control de la natalidad),
- los derivados de la fenotiazina (utilizados para tratar enfermedades psiquiátricas),
- la somatotropina (hormona del crecimiento),
- los medicamentos simpaticomiméticos (como la epinefrina [adrenalina], el salbutamol, la terbutalina, utilizados para tratar el asma),
- las hormonas tiroideas (utilizadas para tratar trastornos de la glándula tiroidea),
- inhibidores de la proteasa (utilizados para tratar el VIH),
- medicamentos antipsicóticos atípicos (como clozapina y olanzapina).
Su nivel de azúcar en sangre puede subir o bien bajar si toma:
- betabloqueantes (utilizados para tratar la hipertensión),
- clonidina (utilizada para tratar la hipertensión),
- sales de litio (utilizadas para tratar enfermedades psiquiátricas).
La pentamidina (utilizada para el tratamiento de algunas infecciones causadas por parásitos) puede causar una hipoglucemia, que algunas veces puede ir seguida de una hiperglucemia.
Los betabloqueantes, al igual que otros medicamentos simpaticolíticos (como clonidina, guanetidina y reserpina) pueden atenuar o suprimir por completo los primeros síntomas de aviso de una reacción hipoglucémica.
Si no está seguro de si está tomando alguno de estos medicamentos, pregunte a su médico o farmacéutico.
Sus niveles de azúcar en sangre pueden subir o bajar si bebe alcohol.
Si está embarazada o en periodo de lactancia, cree que podría estar embarazada o tiene intención de quedarse embarazada, consulte a su médico o farmacéutico antes de utilizar este medicamento.
Informe a su médico si está planeando quedarse embarazada o si ya lo está. Su dosis de insulina puede requerir cambios durante el embarazo y tras el parto. Un control cuidadoso de su diabetes, y la prevención de la hipoglucemia, son importantes para la salud de su bebé.
No hay datos o éstos son limitados relativos al uso de Apidra en mujeres embarazadas.
Si se encuentra en periodo de lactancia, consulte a su médico ya que puede necesitar ajustes en su dosis de insulina y en su dieta.
Su capacidad de concentración o de reacción puede verse reducida si:
- tiene usted hipoglucemia (bajos niveles de azúcar en sangre),
- tiene usted hiperglucemia (altos niveles de azúcar en sangre).
Esté atento a este posible problema, considerando todas las situaciones que pueden ser causa de riesgo para usted o para otros (como conducir un vehículo o utilizar máquinas).
Debe pedir a su médico que le aconseje sobre la capacidad para conducir si:
- tiene usted episodios frecuentes de hipoglucemia,
- han disminuido o no aparecen los primeros síntomas de aviso que pueden ayudarle a reconocer una hipoglucemia.
Información importante sobre algunos de los componentes de Apidra
Este medicamento contiene menos de 1 mmol (23 mg) de sodio por dosis, esto es, esencialmente “exento de sodio”.
Apidra contiene metacresol, el cual puede causar reacciones alérgicas.
Siga exactamente las instrucciones de administración de este medicamento indicadas por su médico.
En caso de duda, consulte de nuevo a su médico.
Su médico determinará la dosis de Apidra que necesite en función de su estilo de vida y de los resultados de sus controles de azúcar (glucosa) en sangre y de su anterior tratamiento de insulina.
Apidra es una insulina de acción corta. Su médico le puede indicar que la use en combinación con una insulina de acción intermedia, de acción larga, una insulina basal o con comprimidos utilizados para tratar niveles altos de azúcar en sangre.
Si usted pasa de otra insulina a insulina glulisina, su dosis podría tener que ser ajustada por su médico.
Muchos factores pueden influir en su nivel de azúcar en sangre. Debe conocer estos factores para poder reaccionar correctamente ante los cambios de su nivel de azúcar en sangre, y para evitar que suba o baje demasiado. Vea el recuadro que aparece al final del prospecto para más información.
Apidra se inyecta bajo la piel (subcutáneamente).
Su médico le mostrará en qué área de la piel debe usted inyectarse Apidra. Apidra puede inyectarse en la pared abdominal, el muslo o la parte alta del brazo, o por perfusión continua en la pared abdominal. El efecto será ligeramente más rápido si se inyecta la insulina en su abdomen. Al igual que con las demás insulinas, los lugares de inyección y perfusión dentro de un área de inyección (abdomen, muslo, o parte alta del brazo) deben rotar de una inyección a otra.
Apidra debe administrarse poco tiempo (0-15 min) antes o poco tiempo después de las comidas. Instrucciones para la correcta utilización
Cómo manejar los cartuchos para OptiClik
Apidra en cartuchos para OptiClik ha sido diseñado para utilizar solo en OptiClik. Las instrucciones del fabricante para utilizar la pluma deben seguirse cuidadosamente para cargar el cartucho, colocar la aguja y administrar la inyección de insulina.
Antes de insertar el cartucho en la pluma reutilizable OptiClik, el cartucho debe almacenarse a temperatura ambiente durante 1 a 2 horas. Las burbujas de aire deben eliminarse del cartucho antes de la inyección (ver instrucciones de uso de la pluma). Los cartuchos vacíos no deben recargarse.
Inspeccione el cartucho antes de usarlo. Sólo se debe usar si la solución es transparente, incolora, y no tiene partículas visibles en su seno.
No agitar o mezclar antes de su uso.
Consulte las instrucciones de uso del fabricante para la pluma.
Si OptiClik está dañado, o no funciona correctamente (debido a problemas mecánicos) debe desecharse y utilizar un OptiClik nuevo.
Para prevenir cualquier tipo de contaminación, la pluma reutilizable debe ser utilizada únicamente por usted.
Si OptiClik no funciona bien, la solución puede ser extraída del cartucho a una jeringa para su inyección. Por tanto, hay que llevar también jeringas para inyección y agujas. No obstante solo deberán usarse jeringas de inyección diseñadas para una concentración de insulina de 100 Unidades por mililitro.
Si usa más Apidra del que debiera
- Si se ha inyectado demasiado Apidra, su nivel de azúcar en sangre puede descender mucho (hipoglucemia). Compruebe su nivel de azúcar en sangre frecuentemente. En general, para prevenir la hipoglucemia debe comer más y controlar su nivel de azúcar en sangre. Para más información sobre el tratamiento de la hipoglucemia, ve el recuadro que aparece al final del prospecto.
- Si ha olvidado una dosis de Apidra o si no se ha inyectado suficiente insulina, su nivel de azúcar en sangre puede aumentar mucho (hiperglucemia). Compruebe su nivel de azúcar en sangre frecuentemente. Para información sobre el tratamiento de la hiperglucemia, vea el recuadro al final del prospecto.
- No tome una dosis doble para compensar las dosis olvidadas.
Si interrumpe el tratamiento con Apidra
Esto podría producir hiperglucemia grave (niveles muy altos de azúcar en sangre) y cetoacidosis (aumento del ácido en sangre porque el organismo degrada las grasas en lugar del azúcar). No interrumpa Apidra sin consultar con su médico, él le dirá lo que debe hacer.
Si tiene cualquier otra duda sobre el uso de este medicamento, pregunte a su médico, farmacéutico o enfermero.
Debe comprobar siempre la etiqueta de insulina antes de cada inyección para evitar confusiones entre Apidra y otras insulinas.
Al igual que todos los medicamentos, Apidra puede producir efectos adversos, aunque no todas las personas los sufran.
La hipoglucemia (niveles bajos de azúcar en sangre) puede ser muy grave. La hipoglucemia es un efecto adverso observado muy frecuentemente (puede afectar a más de 1 de cada 10 pacientes).
La hipoglucemia (niveles bajos de azúcar en sangre) significa que no tiene suficiente azúcar en sangre. Si su nivel de azúcar en sangre baja mucho, puede perder el conocimiento. Una hipoglucemia grave puede provocar daños en el cerebro y puede ser amenazante para la vida.
Si tiene síntomas de niveles bajos de azúcar en sangre, actúe inmediatamente para subir su nivel de azúcar en sangre. Vea el recuadro al final de este prospecto, donde encontrará más información importante acerca de la hipoglucemia y su tratamiento.
Si usted experimenta los siguientes síntomas, contacte inmediatamente con su médico:
Las reacciones alérgicas sistémicas son efectos adversos poco frecuentemente observados (pueden afectar hasta 1 de cada 100 pacientes).
Alergia generalizada a insulina: Los síntomas relacionados pueden incluir reacciones cutáneas a gran escala (erupción cutánea y picor en todo el cuerpo), hinchazón grave de la piel o de las membranas mucosas (angioedema), dificultad respiratoria, descenso de la tensión arterial con latido cardíaco rápido y sudoración. Estos pueden ser síntomas de casos graves de alergia generalizada a las insulinas, incluyendo reacciones anafilácticas que pueden ser amenazantes para la vida.
Hiperglucemia (niveles altos de azúcar en sangre) significa que hay demasiado azúcar en sangre.
La frecuencia de la hiperglucemia no puede estimarse. Si su nivel de azúcar en sangre es demasiado alto, esto le indica que puede necesitar más insulina de la que se ha inyectado. Esto puede ser grave si su nivel de azúcar en sangre se vuelve muy alto.
Para más información sobre los signos y síntomas de la hiperglucemia, vea el recuadro al final de este prospecto.
Otros efectos adversos
Efectos adversos frecuentes (pueden afectar hasta1 de cada 10 pacientes)
• Reacciones alérgicas y de la piel en el lugar de la inyección
Se pueden experimentar reacciones en el lugar de inyección (como enrojecimiento, dolor intenso poco habitual al inyectar, picor, urticaria, hinchazón o inflamación). Estas reacciones también pueden extenderse alrededor del lugar de inyección. La mayor parte de las reacciones menores a la insulina se resuelven habitualmente en unos días o en pocas semanas.
Efectos adversos raros (pueden afectar hasta 1 de cada 1.000 pacientes)
• Alteraciones de la piel en el lugar de la inyección (lipodistrofia)
Si se inyecta insulina con demasiada frecuencia en el mismo punto de la piel, el tejido adiposo que se encuentra debajo de este punto, puede igualmente encogerse o engrosarse. Puede ocurrir que la insulina que inyecte en ese lugar no actúe bien. El cambio de lugar de inyección con cada inyección ayudará a prevenir estos cambios de la piel.
Efectos adversos cuya frecuencia no puede estimarse a partir de los datos disponibles
• Reacciones oculares
Un cambio significativo (mejoría o empeoramiento) del control de su nivel de azúcar en sangre puede provocar un empeoramiento temporal de su visión. Si padece una retinopatía proliferativa (una enfermedad del ojo relacionado con la diabetes) los ataques hipoglucémicos graves pueden provocar una pérdida temporal de la visión.
Comunicación de efectos adversos
Si experimenta cualquier tipo de efecto adverso, consulte a su médico, farmacéutico o enfermero, incluso si se trata de posibles efectos adversos que no aparecen en este prospecto. También puede comunicarlos directamente a través del sistema nacional de notificación incluido en el Anexo V. Mediante la comunicación de efectos adversos usted puede contribuir a proporcionar más información sobre la seguridad de este medicamento.
Mantener este medicamento fuera de la vista y del alcance de los niños.
No utilice este medicamento después de la fecha de caducidad que aparece en el envase y la etiqueta del cartucho después de CAD/EXP. La fecha de caducidad es el último día del mes que se indica.
Cartuchos sin abrir
Conservar en nevera (entre 2°C y 8°C).
No congelar.
No colocar Apidra cerca del compartimento del congelador o junto a un acumulador de frío.
Conservar el cartucho en el embalaje exterior para protegerlo de la luz.
Cartuchos en uso
Los cartuchos en uso (en la pluma de insulina) pueden conservarse durante un máximo de 4 semanas por debajo de 25°C protegidos del calor directo o de la luz directa y no deben conservarse en nevera. No lo utilice después de este periodo de tiempo.
No utilice este medicamento si no está incoloro y transparente.
Los medicamentos no se deben tirar por los desagües ni a la basura. Pregunte a su farmacéutico cómo deshacerse de los envases y de los medicamentos que ya no necesita. De esta forma, ayudará a proteger el medio ambiente.
6. Contenido del envase e información adicional Composición de Apidra
- El principio activo es insulina glulisina. Cada mililitro de solución contiene 100 Unidades de insulina glulisina (equivalente a 3,49 mg). Cada cartucho contiene 3 ml de solución inyectable, equivalente a 300 Unidades.
- Los demás componentes son: metacresol (ver sección 2 “Apidra contiene metacresol”), cloruro de sodio (ver sección 2 “Información importante sobre algunos de los componentes de Apidra”), trometamol, polisorbato 20, ácido clorhídrico concentrado, hidróxido de sodio, agua para preparaciones inyectables.
Aspecto del producto y contenido del envase
Apidra 100 Unidades/ml solución inyectable en un cartucho para OptiClik es una solución acuosa transparente, incolora, sin partículas visibles. Este cartucho es para utilizar solo con OptiClik.
Cada cartucho contiene 3 ml de solución (300 Unidades. Existen envases de 1, 3, 4, 5, 6, 8, 9 y 10 cartuchos de 3 ml. Puede que solamente estén comercializados algunos tamaños de envase.
Titular de la autorización de comercialización y responsable de la fabricación
Titular de la autorización de comercialización:
Sanofi-Aventis Deutschland GmbH D-65926 Frankfurt am Main Alemania
Responsable de la fabricación:
Sanofi-Aventis Deutschland GmbH Industriepark Hochst, D-65926 Frankfurt Alemania
Pueden solicitar más información respecto a este medicamento dirigiéndose al representante local del titular de la autorización de comercialización.
|
Belgie/Belgique/Belgien Sanofi Belgium Tél/Tel: +32 (0)2 710 54 00 |
Luxembourg/Luxemburg Sanofi Belgium Tél/Tel: +32 (0)2 710 54 00 (Belgique/Belgien) |
|
Bt^rapna sanofi-aventis Bulgaria EOOD Tea.: +359 (0)2 970 53 00 |
Magyarország SANOFI-AVENTIS Zrt. Tel.: +36 1 505 0050 |
|
Ceská republika sanofi-aventis, s.r.o. Tel: +420 233 086 111 |
Malta Sanofi Malta Ltd. Tel: +356 21493022 |
|
Danmark sanofi-aventis Denmark A/S Tlf: +45 45 16 70 00 |
Nederland sanofi-aventis Netherlands B.V. Tel: +31 (0)182 557 755 |
|
Deutschland Sanofi-Aventis Deutschland GmbH Tel: +49 (0)180 2 222010 |
Norge sanofi-aventis Norge AS Tlf: +47 67 10 71 00 |
|
Eesti sanofi-aventis Estonia OÜ Tel: +372 627 34 88 |
Osterreich sanofi-aventis GmbH Tel: +43 1 80 185 - 0 |
|
EXláSa sanofi-aventis AEBE T^: +30 210 900 16 00 |
Polska sanofi-aventis Sp. z o.o. Tel.: +48 22 280 00 00 |
|
España sanofi-aventis, S.A. Tel: +34 93 485 94 00 |
Portugal Sanofi - Produtos Farmacéuticos, Lda. Tel: +351 21 35 89 400 |
|
France sanofi-aventis France Tél: 0 800 222 555 Appel depuis l’étranger : +33 1 57 63 23 23 Hrvatska sanofi-aventis Croatia d.o.o. Tel: +385 1 600 34 00 |
Romania Sanofi Romania SRL Tel: +40 (0) 21 317 31 36 |
|
Ireland sanofi-aventis Ireland Ltd. T/A SANOFI Tel: +353 (0) 1 403 56 00 |
Slovenija sanofi-aventis d.o.o. Tel: +386 1 560 48 00 |
|
Ísland Vistor hf. Sími: +354 535 7000 |
Slovenská republika sanofi-aventis Pharma Slovakia s.r.o. Tel: +421 2 33 100 100 |
|
Italia Sanofi S.p.A. Tel: 800 13 12 12 (domande di tipo tecnico) 800 536389 (altre domande) |
Suomi/Finland Sanofi Oy Puh/Tel: +358 (0) 201 200 300 |
sanofi-aventis Cyprus Ltd. TpT,: +357 22 871600
sanofi-aventis Latvia SIA Tel: +371 67 33 24 51
UAB “SANOFI-AVENTIS LIETUVA” Tel: +370 5 2755224
Fecha de la última revisión de este prospecto:
La información detallada de este medicamento está disponible en la página web de la Agencia Europea de Medicamentos: http://www.ema.europa.eu/
Lleve siempre consigo algo de azúcar (al menos 20 gramos).
Lleve consigo alguna información que indique que es una persona con diabetes.
HIPERGLUCEMIA (altos niveles de azúcar en sangre)
Si tiene el nivel de azúcar en sangre muy alto (hiperglucemia), puede que no haya inyectado suficiente insulina.
¿Por qué ocurre la hiperglucemia?
Algunos ejemplos son:
- no se ha inyectado su insulina o no se ha inyectado la cantidad suficiente, o si su efecto ha disminuido, por ejemplo, debido a un almacenamiento incorrecto,
- está haciendo menos ejercicio que de costumbre, tiene estrés (angustia emocional, excitación), o si sufre una lesión, una operación, infección o fiebre,
- está tomando o ha tomado ciertos medicamentos (ver la sección 2, “Uso de Apidra con otros medicamentos”).
Síntomas de aviso de hiperglucemia
La sed, el aumento de la necesidad de orinar, el cansancio, la piel seca, el enrojecimiento de la cara, la pérdida del apetito, la tensión arterial baja, el latido rápido del corazón y la presencia de glucosa y cuerpos cetónicos en la orina. El dolor de estómago, la respiración profunda y rápida, la somnolencia o incluso la pérdida del conocimiento pueden ser signos de una afección grave (cetoacidosis) debida a la falta de insulina.
¿Qué hacer en caso de hiperglucemia?
Debe analizar su nivel de azúcar en sangre y su nivel de acetona en orina tan pronto se produzca cualquiera de estos síntomas arriba descritos. La hiperglucemia o la cetoacidosis grave deben ser tratadas siempre por un médico, normalmente en un hospital.
HIPOGLUCEMIA (bajos niveles de azúcar en sangre)
Si su nivel de azúcar en sangre disminuye de forma excesiva puede perder el conocimiento. La hipoglucemia grave puede producir un ataque al corazón o daño cerebral y puede poner en peligro su vida. Normalmente debe ser capaz de reconocer cuándo su nivel de azúcar en sangre está disminuyendo demasiado para poder tomar las medidas adecuadas.
¿Por qué ocurre la hipoglucemia?
Algunos ejemplos son:
- se inyecta demasiada insulina,
- omite comidas o las retrasa,
- no come lo suficiente, o come alimentos que contienen menos hidratos de carbono de lo normal (el azúcar y las sustancias similares al azúcar se llaman hidratos de carbono; sin embargo, los edulcorantes artificiales NO son hidratos de carbono),
- pierde hidratos de carbono por vómitos o diarrea,
- bebe alcohol, especialmente si no está comiendo mucho,
- está haciendo más ejercicio de lo habitual o un tipo diferente de actividad física,
- se está recuperando de una lesión, de una operación o de otros tipos de estrés,
- se está recuperando de una enfermedad o fiebre,
- está tomando o ha dejado de tomar determinados medicamentos (ver la sección 2, “Uso de Apidra con otros medicamentos”).
También es más probable que se produzca una hipoglucemia si:
- acaba de empezar un tratamiento con insulina o cambia a otra preparación de insulina,
- sus niveles de azúcar en sangre son casi normales o son inestables,
- cambia el sitio de la piel en la que se inyecta la insulina (por ejemplo del muslo a la parte alta del brazo),
- padece una enfermedad del riñón o del hígado grave, o alguna otra enfermedad como el hipotiroidismo.
Síntomas de aviso de la hipoglucemia
- En su cuerpo
Ejemplos que le indican que su nivel de azúcar en sangre está bajando mucho o muy deprisa: sudor, piel húmeda y pegajosa, ansiedad, latido rápido del corazón, tensión arterial alta, palpitaciones y latido irregular del corazón. Estos síntomas se producen a menudo antes de que aparezcan los síntomas de un bajo nivel de azúcar en el cerebro.
- En su cerebro
Ejemplos que le indican que existe un nivel bajo de azúcar en el cerebro: dolores de cabeza, hambre intensa, náuseas, vómitos, cansancio, sopor, trastornos del sueño, inquietud, comportamiento agresivo, fallos de concentración, reacciones alteradas, depresión, confusión, trastornos del habla (a veces, pérdida total del habla), trastornos visuales, temblor, parálisis, sensaciones de hormigueo (parestesias), sensaciones de entumecimiento y hormigueo en la zona de la boca, mareos, pérdida del autocontrol, incapacidad para cuidar de uno mismo, convulsiones, pérdida del conocimiento.
Los primeros síntomas de alerta de hipoglucemia ("síntomas de aviso") pueden cambiar, atenuarse o faltar por completo si:
- es una persona de edad avanzada,
- ha padecido diabetes durante mucho tiempo,
- sufre cierto tipo de enfermedad nerviosa (neuropatía diabética autónoma),
- ha sufrido recientemente un episodio de hipoglucemia (por ejemplo, el día antes) o si ésta se desarrolla gradualmente,
- tiene niveles casi normales o, al menos, niveles muy mejorados de azúcar en sangre,
- está tomando o ha tomado ciertos medicamentos (ver la sección 2, “Uso de Apidra con otros medicamentos”).
En este caso, puede desarrollar una hipoglucemia grave (e incluso desmayarse) antes de darse cuenta del problema. Esté siempre familiarizado con sus síntomas de aviso. Si fuera necesario, la realización con más frecuencia de un análisis del azúcar en sangre puede ayudar a identificar episodios hipoglucémicos leves, que en caso contrario podrían pasar inadvertidos. Si no está seguro de poder reconocer sus síntomas de aviso, evite situaciones (como conducir un coche) que puedan ponerle en peligro a usted o a otras personas como consecuencia de la hipoglucemia.
¿Qué debe hacer si se produce una hipoglucemia?
1. No se inyecte insulina. Ingiera inmediatamente de 10 a 20 g de azúcar, como glucosa, terrones de azúcar o una bebida endulzada con azúcar. Aviso: los edulcorantes artificiales y los productos alimenticios con edulcorantes artificiales en lugar de azúcar (como bebidas dietéticas) no sirven de ayuda para tratar la hipoglucemia.
2. Después coma algo que tenga un efecto de acción larga en el aumento de su azúcar en sangre (como pan o pasta). Su médico o enfermero deben haber comentado este tema con usted.
3. Si la hipoglucemia reaparece, tome de nuevo otros 10 a 20 g de azúcar.
4. Consulte de inmediato con un médico si no es capaz de controlar la hipoglucemia o si ésta reaparece.
Indique a sus familiares, amigos y personas cercanas lo siguiente:
Si no es capaz de tragar o si pierde el conocimiento, necesitará una inyección de glucosa o de glucagón (un medicamento que incrementa el nivel de azúcar en sangre). Estas inyecciones están justificadas aun cuando no tenga la certeza de que padece hipoglucemia.
Es recomendable analizar su nivel de azúcar en sangre inmediatamente después de la ingestión de glucosa para confirmar que padece realmente hipoglucemia.
Prospecto: información para el usuario
Apidra 100 Unidades/ml solución inyectable en pluma precargada
Insulina glulisina
Lea todo el prospecto detenidamente y las Instrucciones de Uso de Apidra, pluma precargada, OptiSet antes de empezar a usar este medicamento, porque contiene información importante para usted.
- Conserve este prospecto, ya que puede tener que volver a leerlo.
- Si tiene alguna duda, consulte a su médico, farmacéutico o enfermero.
- Este medicamento se le ha recetado solamente a usted, y no debe dárselo a otras personas aunque tengan los mismos síntomas, ya que puede perjudicarles.
- Si experimenta efectos adversos, consulte a su médico, farmacéutico o enfermero, incluso si se trata de efectos adversos que no aparecen en este prospecto. Ver sección 4.
Contenido del prospecto
1. Qué es Apidra y para qué se utiliza
2. Qué necesita saber antes de empezar a usar Apidra
3. Cómo usar Apidra
4. Posibles efectos adversos
5. Conservación de Apidra
6. Contenido del envase e información adicional
1. Qué es Apidra y para qué se utiliza
Apidra es un agente antidiabético, utilizado para reducir el nivel alto de azúcar en sangre en pacientes adultos, adolescentes y niños a partir de los 6 años con diabetes mellitus. La diabetes mellitus es una enfermedad en la que su cuerpo no produce insulina suficiente para controlar el nivel de azúcar en sangre.
Se obtiene por biotecnología. Tiene un rápido comienzo de acción en 10-20 minutos y una corta duración de acción, de alrededor de 4 horas.
2. Qué necesita saber antes de empezar a usar Apidra No use Apidra
- Si es alérgico a insulina glulisina o a cualquiera de los demás componentes de este medicamento (incluidos en la sección 6).
- Si su nivel de azúcar es demasiado bajo (hipoglucemia), siga la guía de la hipoglucemia (vea el recuadro al final de este prospecto).
Advertencias y precauciones
Consulte a su médico, farmacéutico o enfermero antes de empezar a usar Apidra.
Siga atentamente las instrucciones de dosificación, control (pruebas de la sangre), dieta y actividad física (trabajo físico y ejercicio) tal y como le indicó su médico.
Grupos especiales de pacientes
Si tiene problemas de hígado o riñón, consulte con su médico ya que puede necesitar una dosis más baja.
No existe información clínica suficiente sobre el uso de Apidra en niños menores de 6 años.
Viajes
Antes de viajar, consulte con su médico. Tal vez tenga que consultar sobre:
- la disponibilidad de su insulina en el país que va a visitar,
- reservas de insulina, jeringas, etc.,
- el almacenamiento correcto de la insulina durante el viaje,
- el horario de las comidas y de la administración de insulina durante el viaje,
- los posibles efectos del traslado a zonas con diferencias horarias,
- los posibles nuevos riesgos para la salud en los países que va a visitar,
- qué debe hacer en situaciones de urgencia cuando se encuentre mal o se ponga enfermo.
Enfermedades y lesiones
El manejo de su diabetes puede necesitar un cuidado especial en las siguientes situaciones:
- Si está enfermo o sufre una lesión mayor, puede aumentar el nivel de azúcar en sangre (hiperglucemia).
- Si no come usted lo suficiente, su nivel de azúcar en sangre puede bajar demasiado (hipoglucemia).
En la mayoría de los casos necesitará un médico. Asegúrese de consultar inmediatamente a un médico.
Si padece usted diabetes tipo 1 (diabetes mellitus dependiente de insulina), no deje de administrarse su insulina y de seguir tomando suficientes hidratos de carbono. Informe siempre a las personas que se ocupan de su cuidado o tratamiento de que necesita insulina.
Algunos pacientes con diabetes mellitus tipo 2 de larga duración y enfermedad cardíaca o accidente cerebrovascular previo que fueron tratados con pioglitazona e insulina sufrieron desarrollo de insuficiencia cardíaca. Informe a su médico lo antes posible si sufre síntomas de insuficiencia cardíaca como falta de aliento poco corriente o aumento rápido de peso o hinchazón localizada (edema).
Uso de Apidra con otros medicamentos
Algunos medicamentos producen cambios en los niveles de azúcar en sangre (aumento, descenso o ambos, dependiendo de la situación). En cada caso, puede ser necesario ajustar su dosis de insulina para evitar niveles de azúcar en sangre que son tanto demasiado bajos o demasiado altos. Hay que tener cuidado cuando empiece a tomar otro medicamento y también cuando deje de tomarlo.
Informe a su médico o farmacéutico si está tomando, ha tomado recientemente o podría tener que tomar otros medicamentos. Pregunte a su médico, antes de tomar un medicamento, si éste puede afectar a su nivel de azúcar en sangre, y qué medidas debe adoptar, en su caso.
Entre los medicamentos que pueden provocar un descenso de su nivel de azúcar en sangre (hipoglucemia) se incluyen:
- todos los demás medicamentos para tratar la diabetes,
- los inhibidores de la enzima conversora de la angiotensina (ECA) (utilizados para tratar ciertas enfermedades del corazón o la hipertensión),
- la disopiramida (utilizada para tratar ciertas enfermedades del corazón),
- la fluoxetina (utilizada para tratar la depresión),
- los fibratos (utilizados para reducir los niveles elevados de lípidos en sangre),
- los inhibidores de la monoaminooxidasa (MAO) (utilizados para tratar la depresión),
- la pentoxifilina, el propoxifeno, los salicilatos (como la aspirina, utilizada para aliviar el dolor y bajar la fiebre),
- los antibióticos del grupo de las sulfamidas.
Entre los medicamentos que pueden provocar un aumento de su nivel de azúcar en sangre (hiperglucemia) se incluyen:
- los corticosteroides (como “cortisona” utilizada para tratar la inflamación),
- el danazol (medicamento que actúa sobre la ovulación),
- el diazóxido (utilizado para tratar la hipertensión),
- los diuréticos (utilizados para tratar la hipertensión o el exceso de retención de líquidos),
- el glucagón (hormona pancreática utilizada para tratar la hipoglucemia grave),
- la isoniazida (utilizada para tratar la tuberculosis),
- los estrógenos y progestágenos (como la píldora anticonceptiva utilizada para el control de la natalidad),
- los derivados de la fenotiazina (utilizados para tratar enfermedades psiquiátricas),
- la somatotropina (hormona del crecimiento),
- los medicamentos simpaticomiméticos (como la epinefrina [adrenalina], el salbutamol, la terbutalina, utilizados para el tratamiento del asma),
- las hormonas tiroideas (utilizadas para tratar trastornos de la glándula tiroidea),
- inhibidores de la proteasa (utilizados para tratar el VIH),
- medicamentos antipsicóticos atípicos (como clozapina y olanzapina).
Su nivel de azúcar en sangre puede subir o bien bajar si toma:
- betabloqueantes (utilizados para tratar la hipertensión),
- clonidina (utilizada para tratar la hipertensión),
- sales de litio (utilizadas para tratar las enfermedades psiquiátricas).
La pentamidina (utilizada para el tratamiento de algunas infecciones causadas por parásitos) puede causar una hipoglucemia, que algunas veces puede ir seguida de una hiperglucemia.
Los betabloqueantes, al igual que otros medicamentos simpaticolíticos (como clonidina, guanetidina y reserpina) pueden atenuar o suprimir por completo los primeros síntomas de aviso que podrían ayudarle a reconocer una hipoglucemia.
Si no está usted seguro de si está tomando alguno de estos medicamentos, pregunte a su médico o farmacéutico.
Sus niveles de azúcar en sangre pueden subir o bien bajar si bebe alcohol.
Si está embarazada o en periodo de lactancia, cree que podría estar embarazada o tiene intención de quedarse embarazada, consulte a su médico o farmacéutico antes de utilizar este medicamento.
Informe a su médico si está planeando quedarse embarazada o si ya lo está. Su dosis de insulina puede requerir cambios durante el embarazo y tras el parto. Un control cuidadoso de su diabetes, y la prevención de la hipoglucemia, son importantes para la salud de su bebé.
No hay datos o éstos son limitados relativos al uso de Apidra en mujeres embarazadas.
Si usted se encuentra en periodo de lactancia, consulte a su médico ya que puede necesitar ajustes en su dosis de insulina y en su dieta.
Su capacidad de concentración o de reacción puede verse reducida si:
- tiene usted hipoglucemia (niveles bajos de azúcar en sangre),
- tiene usted hiperglucemia (niveles altos de azúcar en sangre).
Esté atento a este posible problema, considerando todas las situaciones que pueden ser causa de riesgo para usted o para otros (como conducir un vehículo o utilizar máquinas).
Debe pedir a su médico que le aconseje sobre la capacidad para conducir si:
- tiene usted episodios frecuentes de hipoglucemia,
- han disminuido o no aparecen los primeros síntomas de aviso que pueden ayudarle a reconocer una hipoglucemia.
Información importante sobre algunos de los componentes de Apidra
Este medicamento contiene menos de 1 mmol (23 mg) de sodio por dosis, esto es, esencialmente “exento de sodio”.
Apidra contiene metacresol, el cual puede causar reacciones alérgicas.
Siga exactamente las instrucciones de administración de este medicamento indicadas por su médico.
En caso de duda, consulte de nuevo a su médico o farmacéutico.
Su médico determinará la dosis de Apidra que necesite en función de su estilo de vida y de los resultados de sus controles de azúcar (glucosa) en sangre y de su anterior tratamiento con insulina.
Apidra es una insulina de acción corta. Su médico le puede indicar que la use en combinación con una insulina de acción intermedia, de acción larga, una insulina basal o con comprimidos que se utilizan para tratar altos niveles de azúcar en sangre.
Si usted pasa de otra insulina a insulina glulisina, su dosis podría tener que ser ajustada por su médico.
Muchos factores pueden influir en su nivel de azúcar en sangre. Debe conocer estos factores ya que así podrá reaccionar correctamente ante cambios de su nivel de azúcar en sangre, y para evitar que suba o baje demasiado. Vea el recuadro que aparece al final del prospecto para más información.
Forma de administración
Apidra se inyecta bajo la piel (subcutáneamente).
Su médico le mostrará en qué área de la piel debe usted inyectarse Apidra. Apidra puede inyectarse en la pared abdominal, el muslo o la parte alta del brazo, o por perfusión continua en la pared abdominal. El efecto será ligeramente más rápido si se inyecta la insulina en su abdomen. Al igual que con las demás insulinas, los lugares de inyección y perfusión dentro de un área de inyección (abdomen, muslo, o parte alta del brazo) deben rotar de una inyección a otra.
Frecuencia de administración
Apidra debe administrarse poco tiempo (0-15 min) antes o poco tiempo después de las comidas. Instrucciones para la correcta utilización
Cómo manejar OptiSet
OptiSet es una pluma desechable precargada que contiene insulina glulisina.
Lea cuidadosamente las “Instrucciones de uso de OptiSet” incluidas al final de este prospecto. Debe utilizar la pluma tal y como se describe en estas Instrucciones de uso.
Para prevenir la posible transmisión de una enfermedad, cada pluma debe ser utilizada por un sólo paciente.
Antes de utilizarla inserte siempre una aguja nueva y realice la prueba de seguridad. Utilice siempre agujas que han sido aprobadas para utilizar con OptiSet.
Inspeccione el cartucho sellado en la pluma inyector desechable, antes de usarlo. Sólo se debe usar si la solución es transparente, incolora, y no tiene partículas visibles en su seno.
No agitar o mezclar antes de su uso.
Utilice siempre una pluma nueva si nota que su control de azúcar en sangre empeora de manera inexplicable. Si piensa que podría tener un problema con OptiSet, por favor diríjase a la sección de Preguntas y Respuestas de las Instrucciones de uso de OptiSet o haga que lo compruebe su médico o farmacéutico.
Si usted usa más Apidra del que debiera
- Si se ha inyectado demasiado Apidra, su nivel de azúcar en sangre puede llegar a ser muy bajo (hipoglucemia). Compruebe su nivel de azúcar en sangre frecuentemente. En general, para prevenir la hipoglucemia debe comer más y controlar su nivel de azúcar en sangre. Para más información sobre el tratamiento de la hipoglucemia, vea el recuadro que aparece al final del prospecto.
Si olvidó usar Apidra
- Si ha olvidado una dosis de Apidra o si no se ha inyectado suficiente insulina, su nivel de azúcar en sangre puede aumentar mucho (hiperglucemia). Compruebe su nivel de azúcar en sangre frecuentemente. Para más información sobre el tratamiento de la hiperglucemia, vea el recuadro al final del prospecto.
- No tome una dosis doble para compensar las dosis olvidadas.
Si interrumpe el tratamiento con Apidra
Esto podría producir hiperglucemia grave (niveles muy altos de azúcar en sangre) y cetoacidosis (aumento del ácido en sangre porque el organismo degrada las grasas en lugar del azúcar). No interrumpa su tratamiento con Apidra sin consultar con su médico, él le dirá lo que debe hacer.
Si tiene cualquier otra duda sobre el uso de este medicamento, pregunte a su médico, farmacéutico o enfermero.
Confusiones de insulina
Debe comprobar siempre la etiqueta de insulina antes de cada inyección para evitar confusiones entre Apidra y otras insulinas.
Al igual que todos los medicamentos, Apidra puede producir efectos adversos, aunque no todas las personas los sufran.
Efectos adversos graves
La hipoglucemia (niveles bajos de azúcar en sangre) puede ser muy grave. La hipoglucemia es un efecto adverso observado muy frecuentemente (puede afectar a más de 1 de cada 10 pacientes).
La hipoglucemia (niveles bajos de azúcar en sangre) significa que no tiene suficiente azúcar en sangre. Si su nivel de azúcar en sangre baja mucho, puede perder el conocimiento. Una hipoglucemia grave puede provocar daños en el cerebro y puede ser amenazante para la vida. Si tiene síntomas de niveles bajos de azúcar en sangre, actúe inmediatamente para subir su nivel de azúcar en sangre. Vea el recuadro al final de este prospecto, donde encontrará más información importante acerca de la hipoglucemia y su tratamiento.
Si usted tiene los siguientes síntomas, contacte inmediatamente con su médico:
Las reacciones alérgicas sistémicas son efectos adversos poco frecuentemente observados (pueden afectar hasta 1 de cada 100 pacientes).
Alergia generalizada a insulina: Los síntomas relacionados pueden incluir reacciones cutáneas a gran escala (erupción cutánea y picor en todo el cuerpo), hinchazón grave de la piel o de las membranas mucosas (angioedema), dificultad para respirar, descenso de la tensión arterial con latido cardíaco rápido y sudoración. Estos pueden ser los síntomas de casos graves de alergia generalizada a las insulinas, incluyendo reacciones anafilácticas que pueden ser amenazantes para la vida.
Hiperglucemia (niveles altos de azúcar en sangre) significa que hay demasiado azúcar en sangre.
La frecuencia de la hiperglucemia no puede estimarse. Si su nivel de azúcar en sangre es demasiado alto, esto le indica que puede necesitar más insulina de la que se ha inyectado. Esto puede ser grave si su nivel de azúcar en sangre se vuelve muy alto.
Para más información sobre los signos y síntomas de la hiperglucemia, vea el recuadro al final de este prospecto.
Otros efectos adversos
Efectos adversos frecuentes (pueden afectar hasta1 de cada 10 pacientes)
• Reacciones alérgicas y de la piel en el lugar de la inyección
Se pueden experimentar reacciones en el lugar de inyección (como enrojecimiento, dolor intenso poco habitual al inyectar, picor, urticaria, hinchazón o inflamación). Estas reacciones también pueden extenderse alrededor del lugar de inyección. La mayor parte de las reacciones menores a la insulina se resuelven habitualmente en unos días o en pocas semanas.
Efectos adversos raros (pueden afectar hasta 1 de cada 1.000 pacientes)
• Alteraciones de la piel en el lugar de la inyección (lipodistrofia)
Si se inyecta insulina con demasiada frecuencia en el mismo punto de la piel. El tejido adiposo que se encuentra debajo de este punto, puede encogerse o bien engrosarse. Puede ocurrir que la insulina que inyecte en ese lugar no actúe bien. El cambio de lugar de inyección con cada inyección ayudará a prevenir estos cambios de la piel.
Efectos adversos cuya frecuencia no puede estimarse a partir de los datos disponibles
Un cambio significativo (mejoría o empeoramiento) del control de su nivel de azúcar en sangre puede provocar un empeoramiento temporal de su visión. Si padece una retinopatía proliferativa (una enfermedad del ojo relacionado con la diabetes) los ataques hipoglucémicos graves pueden provocar una pérdida temporal de la visión.
Comunicación de efectos adversos
Si experimenta cualquier tipo de efecto adverso, consulte a su médico, farmacéutico o enfermero, incluso si se trata de posibles efectos adversos que no aparecen en este prospecto. También puede comunicarlos directamente a través del sistema nacional de notificación incluido en el Anexo V. Mediante la comunicación de efectos adversos usted puede contribuir a proporcionar más información sobre la seguridad de este medicamento.
Mantener este medicamento fuera de la vista y del alcance de los niños.
No utilice este medicamento después de la fecha de caducidad que aparece en el envase y en la etiqueta del cartucho después de CAD/EXP. La fecha de caducidad es el último día del mes que se indica.
Plumas sin utilizar
Conservar en nevera (entre 2°C y 8°C).
No congelar.
No colocar la pluma precargada cerca del compartimento del congelador o junto a un acumulador de frío.
Conservar la pluma precargada en el embalaje exterior para protegerla de la luz.
Plumas en uso
Las plumas precargadas en uso pueden conservarse durante un máximo de 4 semanas a una temperatura por debajo de 25°C protegidas del calor directo o de la luz directa y no deben conservarse en nevera. No la utilice después de este periodo de tiempo.
No utilice este medicamento si no está incoloro y transparente.
Los medicamentos no se deben tirar por los desagües ni a la basura. Pregunte a su farmacéutico cómo deshacerse de los envases y de los medicamentos que ya no necesita. De esta forma, ayudará a proteger el medio ambiente.
6. Contenido del envase e información adicional Composición de Apidra
- El principio activo es insulina glulisina. Cada ml de solución contiene 100 Unidades de insulina glulisina (equivalente a 3,49 mg).
- Los demás componentes son: metacresol (ver sección 2 “Apidra contiene metacresol”), cloruro de sodio (ver sección 2 “Información importante sobre algunos de los componentes de Apidra”), trometamol, polisorbato 20, ácido clorhídrico concentrado, hidróxido de sodio, agua para preparaciones inyectables.
Aspecto del producto y contenido del envase
Apidra 100 Unidades/ml solución inyectable en pluma precargada, OptiSet. Es una solución acuosa transparente, incolora sin partículas visibles.
Cada pluma contiene 3 ml de solución, equivalente a 300 Unidades. Existen envases de 1, 3, 4, 5, 6, 8, 9 y 10 plumas precargadas. Puede que solamente estén comercializados algunos tamaños de envase.
Titular de la autorización de comercialización y responsable de la fabricación
Titular de la autorización de comercialización:
Sanofi-Aventis Deutschland GmbH D-65926 Frankfurt am Main Alemania
Responsable de la fabricación:
Sanofi-Aventis Deutschland GmbH Industriepark Hochst, D-65926 Frankfurt Alemania
Pueden solicitar más información respecto a este medicamento dirigiéndose al representante local del titular de la autorización de comercialización.
Belgie/Belgique/Belgien Luxembourg/Luxemburg
Sanofi Belgium Sanofi Belgium
Tél/Tel: +32 (0)2 710 54 00 Tél/Tel: +32 (0)2 710 54 00 (Belgique/Belgien)
|
Bt^rapna sanofi-aventis Bulgaria EOOD Ten.: +359 (0)2 970 53 00 |
Magyarország SANOFI-AVENTIS Zrt. Tel.: +36 1 505 0050 |
|
Ceská republika sanofi-aventis, s.r.o. Tel: +420 233 086 111 |
Malta Sanofi Malta Ltd. Tel: +356 21493022 |
|
Danmark sanofi-aventis Denmark A/S Tlf: +45 45 16 70 00 |
Nederland sanofi-aventis Netherlands B.V. Tel: +31 (0)182 557 755 |
|
Deutschland Sanofi-Aventis Deutschland GmbH Tel: +49 (0)180 2 222010 |
Norge sanofi-aventis Norge AS Tlf: +47 67 10 71 00 |
|
Eesti sanofi-aventis Estonia OÜ Tel: +372 627 34 88 |
Osterreich sanofi-aventis GmbH Tel: +43 1 80 185 - 0 |
|
EXlába sanofi-aventis AEBE T^: +30 210 900 16 00 |
Polska sanofi-aventis Sp. z o.o. Tel.: +48 22 280 00 00 |
|
España sanofi-aventis, S.A. Tel: +34 93 485 94 00 |
Portugal Sanofi - Produtos Farmacéuticos, Lda. Tel: +351 21 35 89 400 |
|
France sanofi-aventis France Tél: 0 800 222 555 Appel depuis l’étranger : +33 1 57 63 23 23 Hrvatska sanofi-aventis Croatia d.o.o. Tel: +385 1 600 34 00 |
Romania Sanofi Romania SRL Tel: +40 (0) 21 317 31 36 |
|
Ireland sanofi-aventis Ireland Ltd. T/A SANOFI Tel: +353 (0) 1 403 56 00 |
Slovenija sanofi-aventis d.o.o. Tel: +386 1 560 48 00 |
|
Ísland Vistor hf. Sími: +354 535 7000 |
Slovenská republika sanofi-aventis Pharma Slovakia s.r.o. Tel: +421 2 33 100 100 |
|
Italia Sanofi S.p.A. Tel: 800 13 12 12 (domande di tipo tecnico) 800 536389 (altre domande) |
Suomi/Finland Sanofi Oy Puh/Tel: +358 (0) 201 200 300 |
|
Kúnpoq sanofi-aventis Cyprus Ltd. T^: +357 22 871600 |
Sverige Sanofi AB Tel: +46 (0)8 634 50 00 |
UAB “SANOFI-AVENTIS LIETUVA” Tel: +370 5 2755224
Fecha de la última revisión de este prospecto:
La información detallada de este medicamento está disponible en la página web de la Agencia Europea de Medicamentos: http://www.ema.europa.eu/
Lleve siempre consigo algo de azúcar (al menos 20 gramos).
Lleve consigo alguna información que indique que es una persona con diabetes.
HIPERGLUCEMIA (altos niveles de azúcar en sangre)
Si tiene el nivel de azúcar en sangre muy alto (hiperglucemia), puede que no haya inyectado suficiente insulina.
¿Por qué ocurre la hiperglucemia?
Algunos ejemplos son:
- no se ha inyectado su insulina o no se ha inyectado la cantidad suficiente, o si su efecto ha disminuido, por ejemplo, debido a un almacenamiento incorrecto,
- está haciendo menos ejercicio que de costumbre, tiene estrés (angustia emocional, excitación), o sufre una lesión, una operación, infección o fiebre,
- está tomando o ha tomado ciertos medicamentos (ver la sección 2, "Uso de Apidra con otros medicamentos").
Síntomas de aviso de hiperglucemia
La sed, el aumento de la necesidad de orinar, el cansancio, la piel seca, el enrojecimiento de la cara, la pérdida del apetito, la tensión arterial baja, el latido rápido del corazón y la presencia de glucosa y cuerpos cetónicos en la orina. El dolor de estómago, la respiración profunda y rápida, la somnolencia o incluso la pérdida del conocimiento pueden ser signos de una afección grave (cetoacidosis) debida a la falta de insulina.
¿Qué hacer en caso de hiperglucemia?
Debe analizar su nivel de azúcar en sangre y su nivel de acetona en orina tan pronto se produzca cualquiera de estos síntomas arriba descritos. La hiperglucemia o la cetoacidosis grave deben ser tratadas siempre por un médico, normalmente en un hospital.
HIPOGLUCEMIA (bajos niveles de azúcar en sangre)
Si su nivel de azúcar en sangre disminuye de forma excesiva puede perder el conocimiento. La hipoglucemia grave puede producir un ataque al corazón o daño cerebral y puede poner en peligro su vida. Normalmente debe ser capaz de reconocer cuándo su nivel de azúcar en sangre está disminuyendo demasiado para poder tomar las medidas adecuadas.
¿Por qué ocurre la hipoglucemia?
Algunos ejemplos son:
- se inyecta demasiada insulina,
- omite comidas o las retrasa,
- no come lo suficiente, o come alimentos que contienen menos hidratos de carbono de lo normal (el azúcar y las sustancias similares al azúcar se llaman hidratos de carbono; sin embargo, los edulcorantes artificiales NO son hidratos de carbono),
- pierde hidratos de carbono por vómitos o diarrea,
- bebe alcohol, especialmente si no está comiendo mucho,
- está haciendo más ejercicio de lo habitual o un tipo diferente de actividad física,
- se está recuperando de una lesión, de una operación o de otros tipos de estrés,
- se está recuperando de una enfermedad o fiebre,
- está tomando o ha dejado de tomar determinados medicamentos (ver la sección 2, "Uso de Apidra con otros medicamentos").
También es más probable que se produzca una hipoglucemia si:
- acaba de empezar un tratamiento con insulina o cambia a otra preparación de insulina,
- sus niveles de azúcar en sangre son casi normales o son inestables,
- cambia el sitio de la piel en la que se inyecta la insulina (por ejemplo del muslo a la parte alta del brazo),
- padece una enfermedad del riñón o del hígado grave, o alguna otra enfermedad como el hipotiroidismo.
Síntomas de aviso de la hipoglucemia
- En su cuerpo
Ejemplos que le indican que su nivel de azúcar en sangre está bajando mucho o muy deprisa: sudor, piel húmeda y pegajosa, ansiedad, latido rápido del corazón, tensión arterial alta, palpitaciones y latido irregular del corazón. Estos síntomas se producen a menudo antes de que aparezcan los síntomas de un bajo nivel de azúcar en el cerebro.
- En su cerebro
Ejemplos que le indican que existe un nivel bajo de azúcar en el cerebro: dolores de cabeza, hambre intensa, náuseas, vómitos, cansancio, sopor, trastornos del sueño, inquietud, comportamiento agresivo, fallos de concentración, reacciones alteradas, depresión, confusión, trastornos del habla (a veces, pérdida total del habla), trastornos visuales, temblor, parálisis, sensaciones de hormigueo (parestesias), sensaciones de entumecimiento y hormigueo en la zona de la boca, mareos, pérdida del autocontrol, incapacidad para cuidar de uno mismo, convulsiones, pérdida del conocimiento.
Los primeros síntomas de alerta de hipoglucemia ("síntomas de aviso") pueden cambiar, atenuarse o faltar por completo si:
- es una persona de edad avanzada,
- ha padecido diabetes durante mucho tiempo,
- sufre cierto tipo de enfermedad nerviosa (neuropatía diabética autónoma),
- ha sufrido recientemente un episodio de hipoglucemia (por ejemplo, el día antes) o si ésta se desarrolla gradualmente,
- tiene niveles casi normales o, al menos, niveles muy mejorados de azúcar en sangre,
- está tomando o ha tomado ciertos medicamentos (ver la sección 2, "Uso de Apidra con otros medicamentos").
En este caso, puede desarrollar una hipoglucemia grave (e incluso desmayarse) antes de darse cuenta del problema. Esté siempre familiarizado con sus síntomas de aviso. Si fuera necesario, la realización con más frecuencia de un análisis del azúcar en sangre puede ayudar a identificar episodios hipoglucémicos leves, que en caso contrario podrían pasar inadvertidos. Si no está seguro de poder reconocer sus síntomas de aviso, evite situaciones (como conducir un coche) que puedan ponerle en peligro a usted o a otras personas como consecuencia de la hipoglucemia.
¿Qué debe hacer si se produce una hipoglucemia?
1. No se inyecte insulina. Ingiera inmediatamente de 10 a 20 g de azúcar, como glucosa, terrones de azúcar o una bebida endulzada con azúcar. Aviso: los edulcorantes artificiales y los productos alimenticios con edulcorantes artificiales en lugar de azúcar (como bebidas dietéticas) no sirven de ayuda para tratar la hipoglucemia.
2. Después coma algo que tenga un efecto de acción larga en el aumento de su azúcar en sangre (como pan o pasta). Su médico o enfermero deben haber comentado este tema con usted.
3. Si la hipoglucemia reaparece, tome de nuevo otros 10 a 20 g de azúcar.
4. Consulte de inmediato con un médico si no es capaz de controlar la hipoglucemia o si ésta reaparece.
Indique a sus familiares, amigos y personas cercanas lo siguiente:
Si no es capaz de tragar o si pierde el conocimiento, necesitará una inyección de glucosa o de glucagón (un medicamento que incrementa el nivel de azúcar en sangre). Estas inyecciones están justificadas aun cuando no tenga la certeza de que padece hipoglucemia.
Es recomendable analizar su nivel de azúcar en sangre inmediatamente después de la ingestión de glucosa para confirmar que padece realmente hipoglucemia.
OptiSet es una pluma precargada para la inyección de insulina. Puede fijar dosis entre 2 y 40 unidades en intervalos de 2 unidades. Cada pluma contiene múltiples dosis.
Antes de utilizar OptiSet, consulte con su médico, farmacéutico o enfermero sobre la técnica de inyección apropiada.
Lea atentamente estas instrucciones antes de utilizar su OptiSet. Si no es capaz de seguir por completo todas las instrucciones usted solo, utilice OptiSet únicamente con la ayuda de una persona capaz de seguir las instrucciones. Sujete la pluma tal y como se muestra en este prospecto. Para asegurar que lee la dosis correctamente, sujete la pluma horizontalmente, con la aguja en la izquierda y el selector de dosis a la derecha según se muestra en el dibujo de abajo.
Siga estas instrucciones completamente cada vez que use OptiSet para asegurar que recibe una dosis precisa. Si no sigue estas instrucciones completamente, puede que reciba demasiada o demasiada poca insulina, lo cual puede afectar a su nivel de azúcar en sangre.
Si tiene alguna duda sobre OptiSet o sobre la diabetes, consulte a su médico, farmacéutico o enfermero o llame al teléfono local de sanofi-aventis que aparece en la parte delantera de este prospecto.
Guarde este prospecto para consultarlo en el futuro cada vez que utilice OptiSet.
Capuchón de la pluma
Cuerpo de la pluma
Aguja de la pluma (no incluida)
Sello protector
Depósito de
insulina Émbolo Nombre y color Señalizador de
de la insulina d osi s
negro
^ IWFI
Protector externo de la aguja
V
Protector interno de Aguja la aguja

I u » r
Barra de Sello de color
goma
Escala de insulina residual
Selector de dosis
Botón
de
inyección
Esquema de la pluma
Nueva información _para su uso:
• El nombre de la insulina está impreso en la pluma
• El selector de dosis sólo puede girarse en una dirección
Información importante para la utilización de OptiSet:
• Inserte siempre una aguja nueva antes de cada uso. Utilice sólo agujas que hayan sido autorizadas para utilizar con OptiSet.
• Realice siempre la prueba de seguridad antes de cada inyección (ver Paso 3).
• Si utiliza un OptiSet nuevo, debe realizar la prueba de seguridad inicial con las 8 unidades preseleccionadas por el fabricante.
• El selector de dosis sólo puede girar en una dirección.
• Nunca gire el selector de dosis (es decir, nunca cambie la dosis) después de haber tirado del
botón de inyección.
• Esta pluma es para su uso exclusivo. No la debe compartir con nadie.
• Si es otra persona la que realiza la inyección, se debe tener especial precaución para evitar
daños de forma accidental con la aguja y la transmisión de infecciones.
• Nunca utilice OptiSet si está dañado o si no está seguro de que está funcionando correctamente.
• Tenga siempre un recambio de OptiSet por si acaso su OptiSet se pierde o está dañado.
A. Retire el capuchón de la pluma.
B. Compruebe la etiqueta en su OptiSet y del depósito de insulina para asegurarse que tiene la insulina correcta.
C. Compruebe el aspecto de su insulina. Apidra es una insulina transparente. No utilice OptiSet si la insulina está turbia, coloreada o presenta partículas.
Paso 2. Colocación de la aguja
Inserte siempre una aguja nueva estéril para cada inyección. Esto ayuda a evitar que se produzcan
posibles contaminaciones y bloqueos de la aguja.
Antes de usar la aguja, lea cuidadosamente las “Instrucciones de uso” que acompañan las agujas.
Tenga cuidado: las agujas que se muestran son únicamente con objetivo ilustrativo.
A. Retire la lengüeta protectora de una aguja nueva.
B. Alinee la aguja con la pluma y manténgala recta durante la inserción (gire o empuje, dependiendo del tipo de aguja).

• Si la aguja no se mantiene alineada, puede dañar el sello de goma y causar goteos, o romper la aguja.

Paso 3. Prueba de seguridad
Realice siempre la prueba de seguridad antes de cada inyección. Ello garantiza la obtención de una
dosis exacta:
• asegurando que la pluma y la aguja funcionan correctamente
• eliminando las burbujas de aire
Si está utilizando un OptiSet nuevo, debe realizar la prueba de seguridad inicial con las 8 unidades
prefijadas por el fabricante, de lo contrario la pluma no funcionará correctamente.
A. Compruebe que el botón de inyección está presionado.
B. Seleccione la dosis para la prueba de seguridad.
• OptiSet nuevo y sin usar: el fabricante ha prefijado una dosis de 8 unidades para la primera prueba de seguridad.
• OptiSet en uso: seleccione una dosis de 2 unidades girando el selector de la dosis hacia delante hasta que el señalizador de dosis indique el 2. El selector de dosis sólo puede girar en una dirección.

C. Tire del botón de inyección tanto como pueda para cargar la dosis. Nunca gire el selector de dosis una vez que ha tirado del botón de inyección.

D. Retire el protector exterior de la aguja y guárdelo para extraer la aguja usada después de la inyección. Retire el protector interno de la aguja y deséchelo.

E. Sostenga la pluma con la aguja apuntando hacia arriba.
F. Golpee el depósito de insulina con el dedo de tal forma que cualquier burbuja de aire suba hacia la aguja.
G. Presione el botón de inyección hasta el final. Compruebe que aparece insulina en el extremo de la aguja.

Es posible que tenga que realizar la prueba de seguridad varias veces antes de que se vea la insulina.
• Si no aparece insulina en el extremo de la aguja, compruebe si hay burbujas de aire y repita la prueba de seguridad dos veces más para eliminarlas.
• Si aún no sale insulina, la aguja podría estar bloqueada. Cambie la aguja e inténtelo de nuevo.
• Si no sale insulina después de cambiar la aguja, su OptiSet podría estar dañado. No utilice este OptiSet.
Paso 4. Selección de la dosis
Puede fijar la dosis en pasos de 2 unidades, desde un mínimo de 2 unidades hasta un máximo de 40 unidades. Si necesita una dosis mayor de 40 unidades debe administrarse dos o más inyecciones.
A. Compruebe si hay suficiente insulina para su dosis.
• La escala residual de insulina del depósito transparente muestra aproximadamente cuanta insulina queda en el OptiSet. Esta escala no se debe utilizar para fijar la dosis de insulina.
• Si el émbolo negro se encuentra al comienzo de la banda de color, entonces hay aproximadamente 40 unidades de insulina disponibles.
• Si el émbolo negro se encuentra al final de la banda de color, entonces hay aproximadamente 20 unidades disponibles.

B. Seleccione su dosis girando el selector de dosis hacia delante.
Si ha pasado su dosis,
• y no ha tirado del botón de inyección hacia fuera, puede continuar girando hacia delante hasta alcanzar su dosis de nuevo,
• y ha tirado del botón de inyección hacia fuera, debe desechar la dosis cargada antes de girar el selector de dosis nuevamente.

Paso 5. Cargando la dosis
A. Tire del botón de inyección hasta donde sea posible para cargar la dosis.
B. Compruebe si la dosis seleccionada está completamente cargada. El botón de inyección sólo alcanzará la cantidad de insulina que queda en el depósito.
• El botón de inyección debe mantenerse en tensión durante esta comprobación.
• La última línea gruesa visible del botón de inyección muestra la cantidad de insulina cargada. Cuando se mantiene hacia fuera el botón de inyección, sólo se puede ver la parte superior de esta línea gruesa.
• En este ejemplo, se han cargado 12 unidades.
o si ha fijado 12 unidades, puede inyectarse su dosis.
o si ha fijado más de 12 unidades, entonces sólo puede inyectarse con esta pluma 12 unidades de su dosis total de insulina.

Qué debe hacer en este caso:
• puede bien inyectarse lo que queda en la pluma y completar su dosis con un nuevo OptiSet.
• o bien utilizar un nuevo OptiSet para su dosis completa.
A. Utilice la técnica de inyección que le ha enseñado su médico, farmacéutico o enfermero.
B. Inserte la aguja en la piel.

C. Para administrar la dosis, presione el botón de inyección hasta el final. Se oirá un pequeño
“clic” que cesará cuando el botón de inyección esté completamente presionado.

D. Antes de retirar la aguja de la piel, mantenga presionado el botón de inyección y cuente lentamente hasta 10. Esto garantiza que se ha administrado la dosis completa de insulina.
El émbolo de la pluma se mueve con cada dosis. El émbolo alcanzará el final del cartucho cuando se haya utilizado el total de las 300 unidades de insulina.
Paso 7. Extracción y eliminación de la aguja
Extraiga siempre la aguja después de cada inyección y guarde siempre el OptiSet sin aguja incorporada. Esto ayuda a prevenir:
• Contaminación y/o infección,
• Entrada de aire en el depósito de insulina y el goteo de insulina, los cuales pueden causar una
dosificación incorrecta.
A. Coloque de nuevo el capuchón exterior de la aguja y utilícelo para desenroscar la aguja de la pluma. Para reducir el riesgo de accidentes nunca coloque de nuevo el protector interno de la aguja.
• Si su inyección es administrada por otra persona, o si usted está administrando una inyección a otra persona, debe tener especial cuidado al retirar y desechar la aguja. Siga las medidas recomendadas de seguridad para la retirada y eliminación de las agujas (contacte con su médico, farmacéutico o enfermero) con el fin de reducir el riesgo de accidentes con la aguja y la transmisión de enfermedades infecciosas.
B. Deseche la aguja usada de manera segura, tal como le ha indicado su médico, farmacéutico o enfermero.
C. Coloque de nuevo el capuchón de la pluma y guarde la pluma hasta la próxima inyección. Instrucciones de conservación
Consulte la Sección 5 - Conservación de Apidra - que aparece en la otra cara (insulina) de este prospecto para las instrucciones de conservación de Optiset.
Si conserva OptiSet en un lugar fresco, se debe sacar de 1 a 2 horas antes de la inyección para atemperarlo. La inyección de insulina fría es más dolorosa.
Debe desechar su OptiSet usado siguiendo los requisitos de las autoridades locales.
Mantenimiento
Proteja su OptiSet del polvo y la suciedad.
Puede limpiar la parte exterior de su OptiSet frotándolo con un paño húmedo.
No ponga en remojo, lave o lubrique la pluma, ya que puede dañarla.
Su OptiSet está diseñado para funcionar con precisión y seguridad. Debe manipularse con cuidado. Evite situaciones en las que OptiSet pueda estropearse. Si le preocupa que su OptiSet pueda estar estropeado, utilice uno nuevo.
Preguntas y Respuestas
|
Ha seleccionado la dosis equivocada. |
• Siga las instrucciones del Paso 4 para fijar la dosis correcta. |
|
La dosis ha sido seleccionada, ha tirado del botón de inyección y lo ha presionado sin tener la aguja incorporada. |
1. Inserte una nueva aguja. 2. Presione el botón de inyección por completo y deseche la insulina. 3. Realice la prueba de seguridad. Si la prueba de seguridad se concluye con éxito, OptiSet está preparado para su uso. Si no concluye con éxito, la pluma podría estar dañada. Utilice un nuevo OptiSet. Si tiene alguna duda sobre si su pluma funciona correctamente, utilice un nuevo OptiSet. |
|
El selector de dosis no gira. |
• Usted está girando en la dirección errónea. El selector de dosis sólo puede girar hacia delante. • Usted está girando hacia delante mientras el botón de inyección está hacia fuera. Presione el botón de inyección hasta el fondo para desechar la dosis y selecciónela de nuevo. |
|
La cantidad que indica el botón de inyección es mayor que la dosis seleccionada. |
• Si la diferencia es de 2 unidades. Deseche la insulina, fije su dosis y compruébela de nuevo. Si el error aparece de nuevo, OptiSet podría estar dañado, use un nuevo OptiSet. • Si la diferencia es más de 2 unidades. OptiSet está dañado, utilice un nuevo OptiSet. |
|
La cantidad que indica el botón de inyección es menor que la dosis requerida. |
No hay suficiente insulina en el depósito. Puede actuar de una de las siguientes maneras: • inyectar la cantidad indicada en el botón de inyección de este OptiSet y luego inyectarse la dosis restante con un nuevo OptiSet, o • inyectar la dosis completa usando un nuevo OptiSet. |
|
El botón de inyección no se puede presionar. |
1. Asegúrese de tirar del botón de inyección completamente. 2. Coloque una nueva aguja. 3. Presione el botón de inyección completamente para descargar la insulina. 4. Realice la prueba de seguridad |
|
No se oye un “clic” durante la inyección. |
OptiSet está dañado, utilice un nuevo OptiSet. |
|
La pluma gotea insulina. |
La aguja puede haber sido colocada incorrectamente (por ejemplo, inclinada). Quite la aguja y coloque una nueva de forma recta (ver Paso 2). Realice la prueba de seguridad (ver Paso 3). |
|
Existen burbujas de aire en el depósito. |
Pequeñas cantidades de aire pueden estar presentes en la aguja y el depósito de insulina durante su uso normal. Debe eliminar este aire realizando la prueba de seguridad (ver Paso 3). Las pequeñas burbujas de aire del depósito de insulina que no se mueven con unos ligeros golpecitos no interfieren en la inyección y la dosis. |
|
OptiSet está dañado o no funciona correctamente. |
No lo fuerce. No intente repararlo o utilizar herramientas. Use un OptiSet nuevo. |
|
OptiSet se ha caído o se ha golpeado. |
Si tiene alguna duda sobre si su pluma funciona correctamente, utilice un nuevo OptiSet. |
Prospecto: información para el usuario
Apidra SoloStar 100 Unidades/ml solución inyectable en pluma precargada
Insulina glulisina
Lea todo el prospecto detenidamente y las Instrucciones de Uso de Apidra SoloStar, pluma precargada, antes de empezar a usar este medicamento, porque contiene información importante para usted.
- Conserve este prospecto, ya que puede tener que volver a leerlo.
- Si tiene alguna duda, consulte a su médico, farmacéutico o enfermero.
- Este medicamento se le ha recetado solamente a usted, y no debe dárselo a otras personas aunque tengan los mismos síntomas, ya que puede perjudicarles.
- Si experimenta efectos adversos, consulte a su médico, farmacéutico o enfermero, incluso si se trata de efectos adversos que no aparecen en este prospecto. Ver sección 4.
1. Qué es Apidra y para qué se utiliza
2. Qué necesita saber antes de empezar a usar Apidra
3. Cómo usar Apidra
4. Posibles efectos adversos
5. Conservación de Apidra
6. Contenido del envase e información adicional
1. Qué es Apidra y para qué se utiliza
Apidra es un agente antidiabético, utilizado para reducir el nivel alto de azúcar en sangre en pacientes adultos, adolescentes y niños a partir de los 6 años con diabetes mellitus. La diabetes mellitus es una enfermedad en la que su cuerpo no produce insulina suficiente para controlar el nivel de azúcar en sangre.
Se obtiene por biotecnología. Tiene un rápido comienzo de acción en 10-20 minutos y una corta duración de acción, de alrededor de 4 horas.
2. Qué necesita saber antes de empezar a usar Apidra No use Apidra
- Si es alérgico a insulina glulisina o a cualquiera de los demás componentes de este medicamento (incluidos en la sección 6).
- Si su nivel de azúcar es demasiado bajo (hipoglucemia), siga la guía de la hipoglucemia (vea el recuadro al final de este prospecto).
Consulte a su médico, farmacéutico o enfermero antes de empezar a usar Apidra.
Siga atentamente las instrucciones de dosificación, control (pruebas de la sangre), dieta y actividad física (trabajo físico y ejercicio) tal y como le indicó su médico.
Grupos especiales de pacientes
Si tiene problemas de hígado o riñón, consulte con su médico ya que puede necesitar una dosis más baja.
No existe información clínica suficiente sobre el uso de Apidra en niños menores de 6 años.
Viajes
Antes de viajar, consulte con su médico. Tal vez tenga que consultar sobre
- la disponibilidad de su insulina en el país que va a visitar,
- reservas de insulina, jeringas, etc.,
- el almacenamiento correcto de la insulina durante el viaje,
- el horario de las comidas y de la administración de insulina durante el viaje,
- los posibles efectos del traslado a zonas con diferencias horarias,
- los posibles nuevos riesgos para la salud en los países que va a visitar,
- qué debe hacer en situaciones de urgencia cuando se encuentre mal o se ponga enfermo.
Enfermedades y lesiones
El manejo de su diabetes puede necesitar un cuidado especial en las siguientes situaciones:
- Si está enfermo o sufre una lesión mayor, puede aumentar su nivel de azúcar en sangre (hiperglucemia).
- Si no come lo suficiente, el nivel de azúcar en sangre puede bajar demasiado (hipoglucemia).
En la mayoría de los casos necesitará un médico. Asegúrese de consultar inmediatamente a un médico.
Si padece usted diabetes tipo 1 (diabetes mellitus dependiente de insulina), no deje de administrarse su insulina y de seguir tomando suficientes hidratos de carbono. Informe siempre a las personas que se ocupan de su cuidado o tratamiento de que necesita insulina.
Algunos pacientes con diabetes mellitus tipo 2 de larga duración y enfermedad cardíaca o accidente cerebrovascular previo que fueron tratados con pioglitazona e insulina sufrieron desarrollo de insuficiencia cardíaca. Informe a su médico lo antes posible si sufre síntomas de insuficiencia cardíaca como falta de aliento poco corriente o aumento rápido de peso o hinchazón localizada (edema).
Uso de Apidra con otros medicamentos
Algunos medicamentos producen cambios en los niveles de azúcar en sangre (aumento, descenso o ambos dependiendo de la situación). En cada caso, puede ser necesario ajustar su dosis de insulina para evitar niveles de azúcar en sangre tanto demasiado bajos como demasiado altos. Hay que tener cuidado cuando empiece a tomar otro medicamento y también cuando deje de tomarlo.
Informe a su médico o farmacéutico si está tomando, ha tomado recientemente o podría tener que tomar otros medicamentos. Pregunte a su médico, antes de tomar un medicamento, si éste puede afectar a su nivel de azúcar en sangre, y qué medidas debe adoptar, en su caso.
Entre los medicamentos que pueden provocar un descenso de su nivel de azúcar en sangre (hipoglucemia) se incluyen:
- todos los demás medicamentos para tratar la diabetes,
- los inhibidores de la enzima conversora de la angiotensina (ECA) (utilizados para tratar ciertas enfermedades del corazón o la hipertensión),
- la disopiramida (utilizada para tratar ciertas enfermedades del corazón),
- la fluoxetina (utilizada para tratar la depresión),
- los fibratos (utilizados para reducir los niveles de lípidos en sangre anormalmente elevados),
- los inhibidores de la monoaminoxidasa (MAO) (utilizados para tratar la depresión),
- la pentoxifilina, el propoxifeno, los salicilatos (como la aspirina, utilizada para aliviar el dolor y la fiebre moderada),
- los antibióticos del grupo de las sulfamidas.
Entre los medicamentos que pueden provocar un aumento de su nivel de azúcar en sangre (hiperglucemia) se incluyen:
- los corticosteroides (como “cortisona” utilizada para tratar la inflamación),
- el danazol (medicamento que actúa sobre la ovulación),
- el diazóxido (utilizado para tratar la hipertensión),
- los diuréticos (utilizados para tratar la hipertensión y el exceso de retención de líquidos),
- el glucagón (hormona pancreática utilizada para tratar la hipoglucemia grave),
- la isoniazida (utilizada para tratar la tuberculosis),
- los estrógenos y progestágenos (como la píldora anticonceptiva utilizada para el control de la natalidad),
- los derivados de la fenotiazina (utilizados para tratar enfermedades psiquiátricas),
- la somatotropina (hormona del crecimiento),
- los medicamentos simpaticomiméticos (como la epinefrina [adrenalina], el salbutamol, la terbutalina, utilizados para tratar el asma),
- las hormonas tiroideas (utilizadas para tratar trastornos de la glándula tiroidea),
- inhibidores de la proteasa (utilizados para tratar el VIH),
- medicamentos antipsicóticos atípicos (como la clozapina y olanzapina).
Su nivel de azúcar en sangre puede subir o bien bajar si toma:
- betabloqueantes (utilizados para tratar la hipertensión),
- clonidina (utilizada para tratar la hipertensión),
- sales de litio (utilizadas para tratar enfermedades psiquiátricas).
La pentamidina (utilizada para tratar algunas enfermedades causadas por parásitos) puede causar una hipoglucemia, que algunas veces puede ir seguida de una hiperglucemia.
Los betabloqueantes, al igual que otros medicamentos simpaticolíticos (como clonidina, guanetidina y reserpina) pueden atenuar o suprimir por completo los primeros síntomas de aviso que podrían ayudarle a reconocer una hipoglucemia.
Si no está usted seguro de si está tomando alguno de estos medicamentos, pregunte a su médico o farmacéutico.
Sus niveles de azúcar en sangre pueden subir o bajar si bebe alcohol.
Si está embarazada o en periodo de lactancia, cree que podría estar embarazada o tiene intención de quedarse embarazada, consulte a su médico o farmacéutico antes de utilizar este medicamento.
Informe a su médico si está planeando quedarse embarazada o si ya lo está. Su dosis de insulina puede requerir cambios durante el embarazo y tras el parto. Un control cuidadoso de su diabetes, y la prevención de la hipoglucemia, son importantes para la salud de su bebé.
No hay datos o éstos son limitados relativos al uso de Apidra en mujeres embarazadas.
Si usted se encuentra en periodo de lactancia, consulte a su médico ya que puede necesitar ajustes en su dosis de insulina y en su dieta.
Su capacidad de concentración o de reacción puede verse reducida si:
- tiene usted hipoglucemia (bajos niveles de azúcar en sangre),
- tiene usted hiperglucemia (altos niveles de azúcar en sangre).
Esté atento a este posible problema, considerando todas las situaciones que pueden ser causa de riesgo para usted o para otros (como conducir un vehículo o utilizar máquinas).
Debe pedir a su médico que le aconseje sobre la capacidad para conducir si:
- tiene usted episodios frecuentes de hipoglucemia,
- han disminuido o no aparecen los primeros síntomas de aviso que pueden ayudarle a reconocer una hipoglucemia.
Información importante sobre algunos de los componentes de Apidra
Este medicamento contiene menos de 1 mmol (23 mg) de sodio por dosis, esto es, esencialmente “exento de sodio”.
Apidra contiene metacresol, el cual puede causar reacciones alérgicas.
Siga exactamente las instrucciones de administración de este medicamento indicadas por su médico.
En caso de duda, consulte de nuevo a su médico o farmacéutico.
Su médico además determinará la dosis de Apidra que necesite en función de su estilo de vida y de los resultados de sus controles de azúcar (glucosa) en sangre y de su anterior tratamiento con insulina.
Apidra es una insulina de acción corta. Su médico le puede indicar que la use en combinación con una insulina de acción intermedia, de acción larga, una insulina basal o con comprimidos utilizados para tratar los niveles altos de azúcar en sangre.
Si usted pasa de otra insulina a insulina glulisina, su dosis podría tener que ser ajustada por su médico.
Muchos factores pueden influir en su nivel de azúcar en sangre. Debe conocer estos factores ya que así podrá reaccionar correctamente ante cambios de su nivel de azúcar en sangre, y para evitar que suba o baje demasiado. Vea el recuadro que aparece al final del prospecto para más información.
Forma de administración
Apidra se inyecta bajo la piel (subcutáneamente).
Su médico le mostrará en qué área de la piel debe usted inyectarse Apidra. Apidra puede inyectarse en la pared abdominal, el muslo o la parte alta del brazo, o por perfusión continua en la pared abdominal. El efecto será ligeramente más rápido si se inyecta la insulina en su abdomen. Al igual que con las demás insulinas, los lugares de inyección y perfusión dentro de un área de inyección (abdomen, muslo o parte alta del brazo) deben rotar de una inyección a otra.
Forma de administración
Apidra debe administrarse poco tiempo (0-15 min) antes o poco tiempo después de las comidas. Instrucciones para la correcta utilización
Cómo manejar SoloStar
SoloStar es una pluma desechable precargada que contiene insulina glulisina.
Lea cuidadosamente las “Instrucciones de uso de SoloStar” incluidas en este prospecto. Debe utilizar la pluma tal y como se describe en estas Instrucciones de uso.
Para prevenir la posible transmisión de una enfermedad, cada pluma debe ser utilizada por un solo paciente.
Antes de utilizarla inserte siempre una aguja nueva y realice la prueba de seguridad. Utilice solo agujas compatibles con SoloStar (ver “Instrucciones de uso de SoloStar”).
Inspeccione el cartucho sellado en la pluma inyector desechable, antes de usarlo. Sólo se debe usar si la solución es transparente, incolora, y no contiene partículas visibles. No agitar o mezclar antes de su uso.
Utilice siempre una pluma nueva si nota que su control de azúcar en sangre empeora de manera inexplicable. Si piensa que podría tener un problema con SoloStar, por favor consulte a su profesional sanitario.
Si usa más Apidra del que debiera
- Si se ha inyectado demasiado Apidra, su nivel de azúcar en sangre puede llegar a ser muy bajo (hipoglucemia).
Compruebe su nivel de azúcar en sangre frecuentemente. En general, para prevenir la hipoglucemia debe comer más y controlar su nivel de azúcar en sangre. Para más información sobre el tratamiento de la hipoglucemia, vea el recuadro que aparece al final del prospecto.
Si olvidó usar Apidra
- Si ha olvidado una dosis de Apidra o si no se ha inyectado suficiente insulina, su nivel de azúcar en sangre puede aumentar mucho (hiperglucemia). Compruebe su nivel de azúcar en sangre frecuentemente. Para más información sobre el tratamiento de la hiperglucemia, vea el recuadro que aparece al final del prospecto.
- No tome una dosis doble para compensar las dosis olvidadas.
Si interrumpe el tratamiento con Apidra
Esto podría producir hiperglucemia grave (niveles muy altos de azúcar en sangre) y cetoacidosis (aumento del ácido en sangre porque el organismo degrada las grasas en lugar del azúcar). No interrumpa su tratamiento con Apidra sin consultar con su médico, él le dirá lo que debe hacer.
Si tiene cualquier otra duda sobre el uso de este medicamento, pregunte a su médico, farmacéutico o enfermero.
Confusiones de insulina
Debe comprobar siempre la etiqueta de insulina antes de cada inyección para evitar confusiones entre Apidra y otras insulinas.
Al igual que todos los medicamentos, Apidra puede producir efectos adversos, aunque no todas las personas los sufran.
Efectos adversos graves
La hipoglucemia (niveles bajos de azúcar en sangre) puede ser muy grave. La hipoglucemia es un efecto adverso observado muy frecuentemente (puede afectar a más de 1 de cada 10 pacientes).
La hipoglucemia (niveles bajos de azúcar en sangre) significa que no tiene suficiente azúcar en sangre. Si su nivel de azúcar en sangre baja mucho, puede perder el conocimiento. Una hipoglucemia grave puede provocar daños en el cerebro y puede ser amenazante para la vida. Si tiene síntomas de niveles bajos de azúcar en sangre, actúe inmediatamente para subir su nivel de azúcar en sangre. Vea el recuadro al final de este prospecto, donde encontrará más información importante acerca de la hipoglucemia y su tratamiento.
Si usted tiene los siguientes síntomas, contacte inmediatamente con su médico:
Las reacciones alérgicas sistémicas son efectos adversos poco frecuentemente observados (pueden afectar hasta 1 de cada 100 pacientes).
Alergia generalizada a insulina: Los síntomas relacionados pueden incluir reacciones cutáneas a gran escala (erupción cutánea y picor en todo el cuerpo), hinchazón grave de la piel o de las membranas mucosas (angioedema), dificultad para respirar, descenso de la tensión arterial con latido cardíaco rápido y sudoración. Estos pueden ser los síntomas de casos graves de alergia generalizada a las insulinas, incluyendo reacciones anafilácticas que pueden ser amenazantes para la vida.
Hiperglucemia (niveles altos de azúcar en sangre) significa que hay demasiado azúcar en sangre.
La frecuencia de la hiperglucemia no puede estimarse. Si su nivel de azúcar en sangre es demasiado alto, esto le indica que puede necesitar más insulina de la que se ha inyectado. Esto puede ser grave si su nivel de azúcar en sangre se vuelve muy alto.
Para más información sobre los signos y síntomas de la hiperglucemia, vea el recuadro al final de este prospecto.
Otros efectos adversos
Efectos adversos frecuentes (pueden afectar hasta 1 de cada 10 pacientes)
• Reacciones alérgicas y de la piel en el lugar de la inyección
Se pueden experimentar reacciones en el lugar de inyección (como enrojecimiento, dolor intenso poco habitual al inyectar, picor, urticaria, hinchazón o inflamación). Estas reacciones también pueden extenderse alrededor del lugar de inyección. La mayor parte de las reacciones menores a la insulina se resuelven habitualmente en unos días o en pocas semanas.
Efectos adversos raros (pueden afectar hasta 1 de cada 1.000 pacientes)
• Alteraciones en la piel en el lugar de la inyección (lipodistrofia)
Si se inyecta insulina con demasiada frecuencia en el mismo punto de la piel, el tejido adiposo que se encuentra debajo de este punto, puede encogerse o bien engrosarse. Puede ocurrir que la insulina que inyecte en ese lugar no actúe bien. El cambio de lugar de inyección con cada inyección ayudará a prevenir estos cambios de la piel.
Efectos adversos cuya frecuencia no puede estimarse a partir de los datos disponibles
Un cambio significativo (mejoría o empeoramiento) del control de su nivel de azúcar en sangre puede provocar un empeoramiento temporal de su visión. Si padece una retinopatía proliferativa (una enfermedad del ojo relacionada con la diabetes) los ataques hipoglucémicos graves pueden provocar una pérdida temporal de la visión.
Comunicación de efectos adversos
Si experimenta cualquier tipo de efecto adverso, consulte a su médico, farmacéutico o enfermero, incluso si se trata de posibles efectos adversos que no aparecen en este prospecto. También puede comunicarlos directamente a través del sistema nacional de notificación incluido en el Anexo V. Mediante la comunicación de efectos adversos usted puede contribuir a proporcionar más información sobre la seguridad de este medicamento.
Mantener este medicamento fuera de la vista y del alcance de los niños.
No utilice este medicamento después de la fecha de caducidad que aparece en el envase y en la etiqueta de la pluma después de CAD/EXP. La fecha de caducidad es el último día del mes que se indica.
Plumas sin utilizar
Conservar en nevera (entre 2°C y 8°C).
No congelar.
No colocar SoloStar cerca del compartimento del congelador o junto a un acumulador de frío. Conservar la pluma precargada en el embalaje exterior para protegerla de la luz.
Plumas en uso
Las plumas precargadas en uso (o para llevarlas como reserva) pueden conservarse durante un máximo de 4 semanas por debajo de 25°C y protegidas del calor directo o de la luz directa. La pluma en uso no debe conservarse en nevera.
No la utilice después de este periodo de tiempo.
No utilice este medicamento si no está incoloro y transparente.
Los medicamentos no se deben tirar por los desagües ni a la basura. Pregunte a su farmacéutico cómo deshacerse de los envases y de los medicamentos que ya no necesita. De esta forma, ayudará a proteger el medio ambiente.
6. Contenido del envase e información adicional Composición de Apidra
- El principio activo es insulina glulisina. Cada ml de solución contiene 100 Unidades de insulina glulisina (equivalente a 3,49 mg).
- Los demás componentes son: metacresol (ver sección 2 “Apidra contiene metacresol”), cloruro de sodio (ver sección 2 “Información importante sobre algunos de los componentes de Apidra”), trometamol, polisorbato 20, ácido clorhídrico concentrado, hidróxido de sodio, agua para preparaciones inyectables.
Aspecto del producto y contenido del envase
Apidra SoloStar 100 Unidades/ml solución inyectable en pluma precargada. Es una solución acuosa transparente, incolora, sin partículas visibles.
Cada pluma contiene 3 ml de solución, equivalente a 300 Unidades. Existen envases de 1, 3, 4, 5, 6, 8, 9 y 10 plumas precargadas. Puede que solamente estén comercializados algunos tamaños de envase.
Titular de la autorización de comercialización y responsable de la fabricación
Titular de la autorización de comercialización:
Sanofi-Aventis Deutschland GmbH D-65926 Frankfurt am Main Alemania
Responsable de la fabricación:
Sanofi-Aventis Deutschland GmbH Industriepark Hochst, D-65926 Frankfurt Alemania
Puede solicitar más información respecto a este medicamento dirigiéndose al representante local del titular de la autorización de comercialización.
Belgie/Belgique/Belgien Luxembourg/Luxemburg
Sanofi Belgium Sanofi Belgium
Tél/Tel: +32 (0)2 710 54 00 Tél/Tel: +32 (0)2 710 54 00 (Belgique/Belgien)
|
Bt^rapna sanofi-aventis Bulgaria EOOD Ten.: +359 (0)2 970 53 00 |
Magyarország SANOFI-AVENTIS Zrt. Tel.: +36 1 505 0050 |
|
Ceská republika sanofi-aventis, s.r.o. Tel: +420 233 086 111 |
Malta Sanofi Malta Ltd. Tel: +356 21493022 |
|
Danmark sanofi-aventis Denmark A/S Tlf: +45 45 16 70 00 |
Nederland sanofi-aventis Netherlands B.V. Tel: +31 (0)182 557 755 |
|
Deutschland Sanofi-Aventis Deutschland GmbH Tel: +49 (0)180 2 222010 |
Norge sanofi-aventis Norge AS Tlf: +47 67 10 71 00 |
|
Eesti sanofi-aventis Estonia OÜ Tel: +372 627 34 88 |
Osterreich sanofi-aventis GmbH Tel: +43 1 80 185 - 0 |
|
EXlába sanofi-aventis AEBE T^: +30 210 900 16 00 |
Polska sanofi-aventis Sp. z o.o. Tel.: +48 22 280 00 00 |
|
España sanofi-aventis, S.A. Tel: +34 93 485 94 00 |
Portugal Sanofi - Produtos Farmacéuticos, Lda. Tel: +351 21 35 89 400 |
|
France sanofi-aventis France Tél: 0 800 222 555 Appel depuis l’étranger : +33 1 57 63 23 23 Hrvatska sanofi-aventis Croatia d.o.o. Tel: +385 1 600 34 00 |
Romania Sanofi Romania SRL Tel: +40 (0) 21 317 31 36 |
|
Ireland sanofi-aventis Ireland Ltd. T/A SANOFI Tel: +353 (0) 1 403 56 00 |
Slovenija sanofi-aventis d.o.o. Tel: +386 1 560 48 00 |
|
Ísland Vistor hf. Sími: +354 535 7000 |
Slovenská republika sanofi-aventis Pharma Slovakia s.r.o. Tel: +421 2 33 100 100 |
|
Italia Sanofi S.p.A. Tel: 800 13 12 12 (domande di tipo tecnico) 800 536389 (altre domande) |
Suomi/Finland Sanofi Oy Puh/Tel: +358 (0) 201 200 300 |
|
Kúnpoq sanofi-aventis Cyprus Ltd. T^: +357 22 871600 |
Sverige Sanofi AB Tel: +46 (0)8 634 50 00 |
UAB “SANOFI-AVENTIS LIETUVA” Tel: +370 5 2755224
Fecha de la última revisión de este prospecto:
La información detallada de este medicamento está disponible en la página web de la Agencia Europea de Medicamentos: http://www.ema.europa.eu/
Lleve siempre consigo algo de azúcar (al menos 20 gramos).
Lleve consigo alguna información que indique que es una persona diabética.
HIPERGLUCEMIA (altos niveles de azúcar en sangre)
Si tiene el nivel de azúcar en sangre muy alto (hiperglucemia), puede que no haya inyectado suficiente insulina.
¿Por qué ocurre la hiperglucemia?
Algunos ejemplos son:
- no se ha inyectado su insulina o no se ha inyectado la cantidad suficiente, o si su efecto ha disminuido, por ejemplo, debido a un almacenamiento incorrecto,
- está haciendo menos ejercicio que de costumbre, tiene estrés (angustia emocional, excitación), o sufre una lesión, una operación, infección o fiebre,
- está tomando o ha tomado ciertos medicamentos (ver la sección 2, “Uso de Apidra con otros medicamentos”).
Síntomas de aviso de hiperglucemia
La sed, el aumento de la necesidad de orinar, el cansancio, la piel seca, el enrojecimiento de la cara, la pérdida del apetito, la tensión arterial baja, el latido rápido del corazón y la presencia de glucosa y cuerpos cetónicos en la orina. El dolor de estómago, la respiración profunda y rápida, la somnolencia o incluso la pérdida del conocimiento pueden ser signos de una afección grave (cetoacidosis) debida a la falta de insulina.
¿Qué hacer en caso de hiperglucemia?
Debe analizar su nivel de azúcar en sangre y su nivel de acetona en orina tan pronto se produzca cualquiera de los síntomas arriba descritos. La hiperglucemia o la cetoacidosis grave deben ser tratadas siempre por un médico, normalmente en un hospital.
HIPOGLUCEMIA (bajos niveles de azúcar en sangre)
Si su nivel de azúcar en sangre disminuye de forma excesiva puede perder el conocimiento. La hipoglucemia grave puede producir un ataque al corazón o daño cerebral y puede poner en peligro su vida. Normalmente debe ser capaz de reconocer cuándo su nivel de azúcar en sangre está disminuyendo demasiado para poder tomar las medidas adecuadas.
¿Por qué ocurre la hipoglucemia?
Algunos ejemplos son:
- se inyecta demasiada insulina,
- omite comidas o las retrasa,
- no come lo suficiente, o come alimentos que contienen menos hidratos de carbono de lo normal (el azúcar y las sustancias similares al azúcar se llaman hidratos de carbono; sin embargo, los edulcorantes artificiales NO son hidratos de carbono),
- pierde hidratos de carbono por vómitos o diarrea,
- bebe alcohol, especialmente si no está comiendo mucho,
- está haciendo más ejercicio de lo habitual o un tipo diferente de actividad física,
- se está recuperando de una lesión, de una operación o de otros tipos de estrés,
- se está recuperando de una enfermedad o fiebre,
- está tomando o ha dejado de tomar determinados medicamentos (ver la sección 2, “Uso de Apidra con otros medicamentos”).
También es más probable que se produzca una hipoglucemia si:
- acaba de empezar un tratamiento con insulina o cambia a otra preparación de insulina,
- sus niveles de azúcar en sangre son casi normales o son inestables,
- cambia el sitio de la piel en la que se inyecta la insulina (por ejemplo del muslo a la parte alta del brazo),
- padece una enfermedad del riñón o del hígado grave, o alguna otra enfermedad como el hipotiroidismo.
Síntomas de aviso de la hipoglucemia
- En su cuerpo
Ejemplos que le indican que su nivel de azúcar en sangre está bajando mucho o muy deprisa: sudor, piel húmeda y pegajosa, ansiedad, latido rápido del corazón, tensión arterial alta, palpitaciones y latido irregular del corazón. Estos síntomas se producen a menudo antes de que aparezcan los síntomas de un bajo nivel de azúcar en el cerebro.
- En su cerebro
Ejemplos que le indican que existe un nivel bajo de azúcar en el cerebro: dolores de cabeza, hambre intensa, náuseas, vómitos, cansancio, sopor, trastornos del sueño, inquietud, comportamiento agresivo, fallos de concentración, reacciones alteradas, depresión, confusión, trastornos del habla (a veces, pérdida total del habla), trastornos visuales, temblor, parálisis, sensaciones de hormigueo (parestesias), sensaciones de entumecimiento y hormigueo en la zona de la boca, mareos, pérdida del autocontrol, incapacidad para cuidar de sí mismo, convulsiones y pérdida del conocimiento.
Los primeros síntomas de alerta de hipoglucemia (“síntomas de aviso”) pueden cambiar, atenuarse o faltar por completo si:
- es una persona de edad avanzada,
- ha padecido diabetes durante mucho tiempo,
- sufre cierto tipo de enfermedad nerviosa (neuropatía diabética autónoma),
- ha sufrido recientemente un episodio de hipoglucemia (por ejemplo, el día antes) o si ésta se desarrolla gradualmente,
- tiene niveles casi normales o, al menos, niveles muy mejorados de azúcar en sangre,
- está tomando o ha tomado ciertos medicamentos (ver la sección 2, “Uso de Apidra con otros medicamentos”).
En este caso, puede desarrollar una hipoglucemia grave (e incluso desmayarse) antes de darse cuenta del problema. Esté siempre familiarizado con sus síntomas de aviso. Si fuera necesario, la realización con más frecuencia de un análisis del azúcar en sangre puede ayudar a identificar episodios hipoglucémicos leves, que en caso contrario podrían pasar inadvertidos. Si no está seguro de poder reconocer sus síntomas de aviso, evite situaciones (como conducir un coche) que puedan ponerle en peligro a usted o a otras personas como consecuencia de la hipoglucemia.
¿Qué debe hacer si sufre una hipoglucemia?
1. No se inyecte insulina. Ingiera inmediatamente de 10 a 20 g de azúcar, como glucosa, terrones de azúcar o una bebida endulzada con azúcar. Aviso: los edulcorantes artificiales y los productos alimenticios con edulcorantes artificiales en lugar de azúcar (como bebidas dietéticas) no sirven de ayuda para tratar la hipoglucemia.
2. Después coma algo que tenga un efecto de acción larga en el aumento de su azúcar en sangre (como pan o pasta). Su médico o enfermero deben haber comentado este tema con usted.
3. Si la hipoglucemia reaparece, tome de nuevo otros 10 a 20 g de azúcar.
4. Consulte de inmediato con un médico si no es capaz de controlar la hipoglucemia o si ésta reaparece.
Indiquele a sus familiares, amigos y personas cercanas lo siguiente:
Si no es capaz de tragar o si pierde el conocimiento, necesitará una inyección de glucosa o de glucagón (un medicamento que incrementa el nivel de azúcar en sangre). Estas inyecciones están justificadas aun cuando no tenga la certeza de que padece hipoglucemia.
Es recomendable analizar su nivel de azúcar en sangre inmediatamente después de la ingestión de glucosa para confirmar que padece realmente hipoglucemia.
Apidra SoloStar solución inyectable en pluma precargada. INSTRUCCIONES DE USO
SoloStar es una pluma precargada para la inyección de insulina. Su médico ha decidido que SoloStar es adecuado para usted en base a su habilidad para manejar SoloStar. Antes de usar SoloStar, hable con su médico, farmacéutico o enfermero sobre la técnica de inyección adecuada.
Lea estas instrucciones detenidamente antes de usar su SoloStar. Si usted no está capacitado para utilizar SoloStar o seguir completamente las instrucciones por sí solo, debe usar SoloStar solo si cuenta con la ayuda de una persona que pueda seguir completamente las instrucciones. Sujete la pluma tal y como se muestra en este prospecto. Para asegurar que lee la dosis correctamente, sujete la pluma horizontalmente, con la aguja en la izquierda y el selector de dosis a la derecha según se muestra en el dibujo de abajo.
Usted puede fijar dosis de 1 a 80 unidades en pasos de 1 unidad. Cada pluma contiene múltiples dosis. Guarde este prospecto para futuras consultas.
Si tiene alguna duda sobre SoloStar o sobre la diabetes, consulte a su médico, farmacéutico o enfermero o llame al teléfono local de sanofi-aventis que aparece en la parte delantera de este prospecto.
Capuchón de la pluma
I-1

Cuerpo de la pluma

Sello de goma
Selector de la dosis
Botón de inyección
Rese
Aguja de la pluma (no Incluida) -Sello protector
|
i-[ | |||
|
—4_d |
) | ||
|
Protector |
Protector | ||
|
externo de la aguja |
nterno de la aguja |
Aguja |
Esquema de la pluma
Información importante para utilizar SoloStar:
• Inserte siempre una aguja nueva antes de cada uso. Utilice únicamente las agujas compatibles con SoloStar.
• No se debe seleccionar una dosis ni presionar el botón si no hay una aguja insertada.
• Realice siempre la prueba de seguridad antes de cada inyección (ver Paso 3).
• Esta pluma es para su uso exclusivo. No la debe compartir con nadie.
• Si su inyección la realiza otra persona, se debe tener especial precaución para evitar daños de forma accidental con la aguja y la transmisión de infecciones.
• Nunca utilice SoloStar si está dañado o si no está seguro de que está funcionando correctamente.
• Tenga siempre un recambio de SoloStar, por si acaso su SoloStar se pierde o está dañado.
Paso 1. Comprobación de la insulina
A. Compruebe la etiqueta de su SoloStar para asegurarse de que contiene la insulina correcta. Apidra SoloStar es azul. Tiene un botón de inyección azul oscuro con un anillo que sobresale en el extremo.
B. Retire el capuchón de la pluma.
C. Compruebe el aspecto de su insulina. Apidra es una insulina transparente. No utilice SoloStar si la insulina es opaca, con color o contiene partículas.
Paso 2. Colocación de la aguja
Utilice siempre una aguja nueva y estéril para cada inyección. Esto ayuda a prevenir contaminaciones y posibles bloqueos de la aguja.
A. Retire el sello protector de la nueva aguja.
B. Alinee la aguja con la pluma, y manténgala recta mientras la inserta (enrósquela o empújela dependiendo del tipo de aguja).

• Si la aguja no se mantiene recta mientras se inserta, el sello de goma puede romperse y dar lugar a pérdidas o a la rotura de la aguja.

Paso 3. Prueba de seguridad
Antes de cada inyección realice siempre la prueba de seguridad. Ésta garantiza que usted recibe la dosis exacta ya que:
• se asegura que la pluma y la aguja funcionan perfectamente
• se eliminan las burbujas de aire
A. Seleccione una dosis de 2 unidades girando el selector de la dosis.

B. Retire el protector exterior de la aguja y guárdelo para retirar la aguja utilizada después de cada inyección. Retire el protector interior de la aguja y deséchelo.
Guardar Desechar
C. Sujete la pluma con la aguja apuntando hacia arriba.
D. Golpee ligeramente el reservorio de insulina para que las burbujas de aire suban hacia la aguja.
E. Presione el botón de inyección completamente. Compruebe que la insulina aparece en el extremo de la aguja.

Puede realizar la prueba de seguridad varias veces hasta que aparezca insulina.
• Si no sale insulina, compruebe las burbujas de aire y repita la prueba de seguridad dos veces más hasta eliminarlas.
• Si aún así no sale insulina, la aguja podría estar bloqueada. Cambie de aguja e inténtelo de nuevo.
• Si no sale insulina después de cambiar la aguja, su SoloStar podría estar estropeado. No use este SoloStar.
Paso 4. Selección de la dosis
Puede seleccionar la dosis en pasos de 1 unidad, desde un mínimo de 1 unidad hasta un máximo de 80 unidades. Si usted necesita una dosis superior a 80 unidades, deberá administrarse dos o más inyecciones.
A. Compruebe que en la ventana de la dosis aparece “0” después de la prueba de seguridad.
B. Seleccione su dosis (en el siguiente ejemplo, la dosis seleccionada es de 30 unidades). Si usted gira demasiado el selector de la dosis, puede volver hacia atrás.

• No presione el botón de inyección mientras gira, ya que la insulina podría salir.
• No podrá girar el selector de la dosis si el número de unidades supera las que quedan en la pluma. No fuerce el selector de la dosis. En este caso usted puede inyectarse lo que queda en la pluma y completar su dosis con un nuevo SoloStar o utilizar un SoloStar nuevo para la dosis completa.
Paso 5. Inyectar la dosis
A. Utilice el método de inyección que le enseñó su médico, farmacéutico o enfermero.
B. Inserte la aguja en la piel.

C. Libere la dosis presionando el botón de inyección por completo. El número que aparece en la ventana de la dosis volverá a “0” cuando se inyecte.

D. Mantenga el botón de inyección presionado por completo. Lentamente cuente hasta 10 antes de retirar la aguja de la piel. Esto garantiza que se libera la dosis completa.
El émbolo de la pluma se mueve con cada dosis. El émbolo alcanzará el final del cartucho cuando se haya utilizado el total de las 300 unidades de insulina.
Paso 6. Retirada y eliminación de la aguja
Después de cada inyección elimine la aguja y conserve SoloStar sin la aguja.
Esto ayuda a prevenir:
• Contaminaciones y/o infecciones,
• Entrada de aire en el reservorio de insulina y pérdida de insulina que pueden dar lugar a una dosis inexacta.
A. Coloque el protector exterior de la aguja en la aguja, y utilícelo para desenroscar la aguja de la pluma. Para reducir el riesgo de accidentes con la aguja, no coloque nunca el protector interior.
• Si su inyección es administrada por otra persona, o si usted está administrando una inyección a otra persona, debe tener especial cuidado al retirar y desechar la aguja. Siga las medidas recomendadas de seguridad para la retirada y eliminación de las agujas (contacte con su médico, farmacéutico o enfermero) con el fin de reducir el riesgo de accidentes con la aguja y la transmisión de enfermedades infecciosas.
B. Deseche la aguja de forma segura, tal y como le enseñó su médico, farmacéutico o enfermero.
C. Coloque el capuchón de pluma siempre después de cada inyección y guarde la pluma hasta su próxima inyección.
Instrucciones de conservación
Revise la parte de atrás de este prospecto para seguir las instrucciones de cómo conservar SoloStar.
Si SoloStar está conservado en lugar fresco, debe sacarse de 1 a 2 horas antes de la inyección para dejar que se atempere a temperatura ambiente. La inyección de insulina fría es más dolorosa.
SoloStar debe desecharse tal y como indiquen sus autoridades locales.
Mantenimiento
Proteja SoloStar del polvo y de la suciedad.
Puede limpiar la parte exterior de su SoloStar con un trapo húmedo.
No ponga en remojo, lave o lubrique la pluma, podría estropearla.
SoloStar está diseñado para funcionar con precisión y seguridad. Debe manipularse con cuidado. Evite situaciones en las que SoloStar pueda estropearse. Si le preocupa que su SoloStar pueda estar estropeado, utilice uno nuevo.
165