Humulina Nph 100 Ui/Ml, Suspension Inyectable En Vial
FICHA TÉCNICA
1. NOMBRE DEL MEDICAMENTO
Humulina NPH 100 Ul/ml, suspensión inyectable en vial.
2. COMPOSICIÓN CUALITATIVA Y CUANTITATIVA
1 ml contiene 100 UI de insulina humana (producido en cepas de E.coli por tecnología de ADN recombinante).
Un vial contiene 10 ml que equivalen a 1.000 UI de insulina isófana.
Para consultar la lista completa de excipientes, ver sección 6.1
3. FORMA FARMACÉUTICA
Suspensión inyectable en vial.
Humulina NPH es una suspensión estéril de un precipitado blanco y cristalino de insulina humana isófana en un tampón isotónico de fosfato.
4. DATOS CLÍNICOS
4.1 Indicaciones terapéuticas
Tratamiento de pacientes con diabetes mellitus que requieran insulina para el mantenimiento de la homeostasis de la glucosa.
4.2 Posología y forma de administración
La dosis debe ser determinada por el médico, según los requerimientos del paciente.
La Humulina NPH se debe administrar por inyección subcutánea y puede, aunque no es recomendable, administrarse por vía intramuscular. Esta formulación no se debe administrar por vía intravenosa.
La administración subcutánea se debe realizar en la zona superior de los brazos, muslos, nalgas o abdomen. La utilización de estas zonas de inyección debe alternarse, de tal forma que un mismo lugar de inyección no se utilice más de una vez al mes aproximadamente.
Hay que tomar precauciones cuando se inyecte cualquier preparación de Humulina para tener la seguridad de no haber penetrado un vaso sanguíneo. Después de la inyección de insulina, no debe realizarse masaje en la zona de inyección. Se debe enseñar a los pacientes las técnicas de inyección correctas.
Se puede administrar Humulina NPH, en combinación con Humulina Regular (ver Instrucciones de uso y manipulación, para mezcla de insulinas).
En cada envase se incluye un prospecto de información para el paciente con instrucciones sobre cómo inyectar la insulina.
4.3 Contraindicaciones
Hipoglucemia.
Hipersensibilidad a Humulina o a los excipientes de la formulación, a menos que forme parte de un programa de desensibilización.
Bajo ninguna circunstancia se deberá utilizar por vía intravenosa otra formulación de Humulina que no sea Humulina Regular.
4.4 Advertencias y precauciones especiales de empleo
La decisión de modificar el tipo o marca de insulina administrada a un paciente, se debe tomar bajo estricta supervisión médica. Los cambios en la concentración, nombre comercial (fabricante), tipo (soluble, isófana, mezcla), especie (animal, humana, análogo de insulina humana) y/o método de fabricación (técnicas de DNA recombinante frente a insulina de origen animal) pueden dar lugar a la necesidad de un cambio en la dosis.
Algunos pacientes tratados con insulina humana pueden requerir un cambio en la dosis con respecto a la utilizada con insulinas de origen animal. Si fuese necesario hacer algún ajuste éste podría producirse con la primera dosis o durante las primeras semanas o meses.
Algunos pacientes que han experimentado reacciones hipoglucémicas tras el cambio a insulina humana, han comunicado que los síntomas tempranos de alarma fueron menos pronunciados o diferentes de los que experimentaban con su insulina animal previa. Los pacientes cuyo control glucémico esté muy mejorado, por ejemplo mediante pautas insulínicas intensificadas, pueden perder alguno o todos los síntomas de alarma de hipoglucemia; por ello, se les debe avisar convenientemente. Otros factores que pueden hacer que los síntomas de alarma iniciales de hipoglucemia sean diferentes o menos pronunciados son diabetes de larga duración, afectación neurológica de origen diabético o fármacos como por ejemplo los beta bloqueantes. La falta de corrección de las reacciones hipoglucémicas o hiperglucémicas puede ser causa de pérdida del conocimiento, coma o muerte.
El uso de dosis que no sean adecuadas o la supresión del tratamiento, especialmente en diabéticos insulino-dependientes, puede producir hiperglucemia y cetoacidosis diabética; ambas situaciones son potencialmente letales.
El tratamiento con insulina humana puede producir la formación de anticuerpos, aunque los títulos de anticuerpos son inferiores a los producidos por insulinas animales purificadas.
Los requerimientos de insulina pueden cambiar significativamente en presencia de una enfermedad de las glándulas adrenales, tiroidea o pituitaria y en presencia de alteraciones renales o hepáticas.
Los requerimientos de insulina pueden aumentar debido a una enfermedad o a alteraciones emocionales.
También puede ser necesario un ajuste de la dosis de insulina si los pacientes cambian la intensidad de su actividad física o modifican su dieta habitual.
Combinación de insulina humana con pioglitazona
Se han notificado casos de insuficiencia cardiaca cuando se utilizó pioglitazona en combinación con insulina, especialmente en pacientes con factores de riesgo para desarrollar una insuficiencia cardiaca. Esto deberá tenerse en cuenta si se considera un tratamiento con la combinación de pioglitazona e insulina humana. Si se utiliza ésta combinación, se deben observar los signos y síntomas de insuficiencia cardíaca, aumento de peso y edema en los pacientes. Se debe interrumpir el tratamiento con pioglitazona si aparece cualquier deterioro en los síntomas cardiacos.
4.5 Interacción con otros medicamentos y otras formas de interacción
Se sabe que una serie de medicamentos interaccionan con el metabolismo de la glucosa y por ello se deberá consultar al médico si se toman otros medicamentos además de la insulina humana (ver sección 4.4). El médico debe por lo tanto tener en cuenta las posibles interacciones y debe preguntar siempre a sus pacientes sobre cualquier medicamento que estén tomando.
Los requerimientos de insulina pueden aumentar debido a medicamentos con actividad hiperglucemiante, tales como glucocorticoides, hormonas tiroideas, hormona de crecimiento, danazol, simpaticomiméticos beta2 (tales como ritodrina, salbutamol, terbutalina), tiazidas.
Los requerimientos de insulina pueden disminuir en presencia de medicamentos con actividad hipoglucemiante, tales como hipoglucemiantes orales, salicilatos (por ejemplo, ácido acetil salicílico), ciertos antidepresivos (inhibidores de la monoamino oxidasa), ciertos inhibidores del enzima convertidor de la angiotensina (IECAS) (captopril, enalapril), bloqueantes de los receptores de la angiotensina II, agentes betabloqueantes no selectivos y alcohol.
Los análogos de somatostatina (octreotida, lanreotida) pueden disminuir o incrementar los requerimientos de dosis de insulina.
4.6 Fertilidad, embarazo y lactancia
Es esencial mantener un buen control de las pacientes tratadas con insulina (diabetes insulino-dependiente o diabetes gestacional), a lo largo de todo el embarazo. Los requerimientos de insulina habitualmente disminuyen durante el primer trimestre y se incrementan durante el segundo y tercer trimestres. Debe aconsejarse a las pacientes con diabetes que informen a sus médicos si están embarazadas o si piensan quedarse embarazadas.
Una cuidadosa monitorización del control glucémico, así como de la salud en general, son esenciales en mujeres embarazadas con diabetes.
Las pacientes con diabetes durante el periodo de lactancia, pueden requerir un ajuste de la dosis de insulina y/o de la dieta.
4.7 Efectos sobre la capacidad para conducir y utilizar máquinas
La capacidad de concentración y de reacción de los pacientes diabéticos puede verse afectada por una hipoglucemia. Esto puede ser causa de riesgo en situaciones que precisen un estado especial de alerta, como el conducir automóviles o manejar maquinaria.
Debe advertirse a los pacientes que extremen las precauciones para evitar una hipoglucemia mientras conducen, esto es particularmente importante en aquellos pacientes con una capacidad para percibir los síntomas de una hipoglucemia reducida o nula, o que padecen episodios de hipoglucemia recurrentes. Se considerará la conveniencia de conducir en estas circunstancias.
4.8 Reacciones adversas
La hipoglucemia es la reacción adversa que con más frecuencia puede sufrir un paciente diabético durante la terapia con insulina. Una hipoglucemia grave puede producir la pérdida del conocimiento y, en casos extremos, muerte. No se presenta una frecuencia específica para la hipoglucemia dado que la hipoglucemia es el resultado tanto de la dosis de insulina como de otros factores, por ejemplo, la dieta o la cantidad de ejercicio del paciente.
La alergia local en los pacientes es frecuente (1/100 a <1/10). Se manifiesta como enrojecimiento, hinchazón y picor en el lugar de inyección de la insulina. En general, esta situación remite al cabo de unos días o semanas. En algunos casos, las reacciones locales pueden ser debidas a factores distintos a la insulina, tales como irritantes en el agente limpiador de la piel o a una mala técnica de inyección.
La alergia sistémica, que es muy rara (<1/10.000) pero potencialmente más grave, es una alergia generalizada a la insulina. Puede producir una erupción en todo el cuerpo, dificultad respiratoria, sibilancias, disminución de la presión arterial, aceleración del pulso o sudoración. Los casos graves de alergia generalizada pueden poner en peligro la vida del enfermo. En el caso poco frecuente de una alergia grave a Humulina, ésta requiere tratamiento inmediato. Puede ser necesario un cambio de insulina o un tratamiento de desensibilización.
La lipodistrofia en el lugar de la inyección es poco frecuente (1/1.000 a <1/100).
Se han notificado casos de edema con tratamientos insulínicos, especialmente si el control metabólico previo es deficiente y se mejora con un tratamiento intensivo de insulina.
Notificación de sospechas de reacciones adversas
Es importante notificar sospechas de reacciones adversas al medicamento tras su autorización. Ello permite una supervisión continuada de la relación beneficio/riesgo del medicamento. Se invita a los profesionales sanitarios a notificar las sospechas de reacciones adversas a través del Sistema Español de Farmacovigilancia de Medicamentos de Uso Humano: www.notificaRAM.es.
4.9 Sobredosis
La insulina no tiene una definición específica de sobredosificación, ya que las concentraciones séricas de glucosa son el resultado de interacciones complejas entre los niveles de insulina, disponibilidad de glucosa y otros procesos metabólicos. La hipoglucemia puede producirse como resultado de un exceso de insulina en relación con la ingesta calórica y el gasto energético.
La hipoglucemia puede estar asociada con apatía, confusión, palpitaciones, dolor de cabeza, sudoración y vómitos.
Los episodios leves de hipoglucemia responderán a la administración oral de glucosa o productos azucarados.
La corrección de un episodio de hipoglucemia moderadamente grave puede realizarse mediante la administración intramuscular o subcutánea de glucagón, seguida de la administración por vía oral de carbohidratos cuando la recuperación del paciente sea suficiente. Los pacientes que no respondan a glucagón, deben recibir una solución intravenosa de glucosa.
Si el paciente está comatoso, debe administrarse glucagón por vía subcutánea o intramuscular. Sin embargo, si el glucagón no está disponible o el paciente no responde a glucagón, debe administrarse una
solución de glucosa por vía intravenosa. El paciente debe recibir alimentos tan pronto como recobre la consciencia.
Puede ser necesario la toma sostenida de carbohidratos y la observación del paciente, dado que se puede producir hipoglucemia después de una recuperación clínica aparente.
5. PROPIEDADES FARMACOLÓGICAS
5.1 Propiedades farmacodinámicas
Grupo farmacoterapéutico: Humulina NPH, código ATC A10A C01 Humulina NPH en viales es una preparación de insulina de acción intermedia.
La principal acción de la insulina es la regulación del metabolismo de la glucosa.
Además, la insulina tiene diversas acciones anabólicas y anti-catabólicas sobre una variedad de tejidos. Dentro del tejido muscular se incluyen el incremento de glucógeno, ácidos grasos, glicerol, síntesis proteica y captación de aminoácidos, mientras que disminuye la glucogenolisis, gluconeogénesis, cetogénesis, lipolisis, catabolismo protéico y la pérdida de aminoácidos.
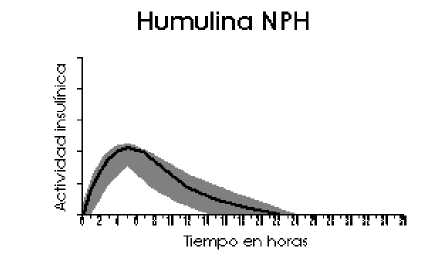
El perfil de actividad típico (curva de utilización de glucosa), tras la administración subcutánea se ilustra en la gráfica siguiente con la línea más oscura. Las variaciones que un determinado paciente puede experimentar en los tiempos y/o la intensidad de la actividad de la insulina se ilustran por el área sombreada. La variabilidad individual dependerá de factores tales como la dosis, la temperatura en el lugar de la inyección y la actividad física del paciente.
5.2 Propiedades farmacocinéticas
La farmacocinética de la insulina no refleja la acción metabólica de esta hormona. Por lo tanto, es más apropiado examinar las curvas de utilización de glucosa (tal y como se comentó anteriormente), cuando se considera la actividad insulínica.
5.3 Datos preclínicos sobre seguridad
Humulina es insulina humana producida por técnicas de recombinación. No se han comunicado acontecimientos graves en estudios subcrónicos de toxicología. En una serie de ensayos de toxicidad genética in vitro e in vivo la insulina humana no ha demostrado actividad mutagénica.
6 . DATOS FARMACÉUTICOS
6.1 Lista de excipientes
m-cresol
glicerol
fenol
sulfato de protamina fosfato sódico dibásico 7H2O óxido de zinc
agua para preparaciones inyectables
Se pueden utilizar para ajustar el pH: ácido clorhídrico y/o hidróxido de sodio.
6.2 Incompatibilidades
Los preparados de Humulina no deben mezclarse con insulinas producidas por otros fabricantes o con preparados de insulina animal.
6.3 Periodo de validez
Viales sin abrir
3 años.
Después del primer uso 28 días.
6.4 Precauciones especiales de conservación
No congelar. No exponer al calor excesivo ni a la luz solar directa.
Viales sin abrir
Conservar en nevera (entre 2 °C y 8 °C).
Después del _primer uso Conservar por debajo de 30°C
6.5 Naturaleza y contenido del envase
Cada vial contiene 10 ml de suspensión (vidrio tipo I) con un tapón (de goma) y precintado con un sello (de aluminio) combinado con un “flit top” (de plástico). Tamaño del envase 1 ó 2 unidades ó 5 x 1. Puede que solamente estén comercializados algunos tamaños de envases.
6.6 Precauciones especiales de eliminación y otras manipulaciones
No reutilice las agujas. Deseche la aguja de forma responsable. No se deben compartir las agujas. Se pueden utilizar los viales hasta que se vacíen; luego se deben desechar adecuadamente. La eliminación del medicamento no utilizado o de los materiales derivados de su uso se realizará de acuerdo con las normativas locales.
Instrucciones de uso y manipulación
Suspensión inyectable en un vial de 10 ml para uso con una jeringa adecuada (marcas de 100 Ul/ml).
]£
a) Preparación de la dosis
Los viales que contengan Humulina NPH, se deben mover varias veces entre las palmas de las manos antes de usar para resuspender completamente la insulina, hasta que aparezca uniformemente turbia o lechosa. Si no es así, repita el procedimiento anterior hasta que se mezclen los componentes. No agite vigorosamente dado que puede causar espuma, que puede interferir en la correcta medida de la dosis.
Se deben examinar frecuentemente los viales y no deben ser utilizados si aparecen acúmulos de material o si partículas sólidas blancas quedan adheridas al fondo o en las paredes del vial, dando un aspecto similar a la escarcha.
Mezcla de insulinas: en primer lugar se debe introducir en la jeringuilla la insulina de acción más rápida, para prevenir la contaminación del vial con la preparación de acción retardada. Es aconsejable inyectar directamente después de hacer la mezcla. Sin embargo, si fuese necesario retrasar la inyección, se deberá seguir una rutina adecuada. Alternativamente, se puede utilizar una jeringuilla de Humulina Regular y de Humulina NPH por separado para administrar la cantidad correcta de cada formulación.
Prepare la jeringuilla antes de la inyección, como le indique su médico o educador en diabetes.
Utilice una jeringuilla de insulina cuyas marcas correspondan a la concentración de la insulina a administrar.
b) Inyección de la dosis
Inyectar la dosis correcta de insulina tal y como le haya indicado su médico o educador en diabetes.
Las zonas de inyección deben alternarse de tal forma que un mismo lugar de inyección no se utilice más de una vez al mes aproximadamente.
En cada envase se incluye un prospecto de información para el paciente con instrucciones sobre cómo inyectar la insulina.
7. TITULAR DE LA AUTORIZACIÓN DE COMERCIALIZACIÓN
Humulina está actualmente aprobado en toda la Comunidad Europea. Los titulares de las autorizaciones de comercialización en cada estado miembro son las correspondientes afiliadas de la compañía Lilly o los comercializadores autorizados.
En España el titular de todas las presentaciones de Humulina es Lilly, S.A., Avda. de la Industria n° 30. 28108 Alcobendas, Madrid.
8. NÚMERO(S) DE AUTORIZACIÓN DE COMERCIALIZACIÓN
Humulina NPH 100 Ul/ml vial está registrada en España con el siguiente número: 56.318.
9. FECHA DE LA PRIMERA AUTORIZACIÓN/ RENOVACIÓN DE LA AUTORIZACIÓN
Fecha de la primera autorización: 16 de febrero de 1987. Fecha de la renovación de la autorización: 24 de abril de 2006.
10. FECHA DE LA REVISIÓN DEL TEXTO
31/marzo/2015.
MI MISTERIO DE )E SANIDAD.POLITICA LITIGA SOCIAL E IGUALDAD IALDAD Agencia esparto» de cSacse-medicamentos y ¡y Cfoouctos san-íanos taws
8 de 8